Consulta els tutorials
Informació pràctica
Estructura i funció del cos humàpP@)
El sistema que està directament relacionat amb la MPOC és el sistema respiratori.
La persona, home o dona, de qualsevol edat o condició, és un ésser multidimensional integrat, amb necessitats pròpies, capaç d’actuar per aconseguir les fites que es proposa, assumir la responsabilitat de la seva vida i del seu benestar, i de relacionar-se amb ell mateix i amb el seu entorn en la direcció escollida.
La idea d’ésser multidimensional integrat inclou les dimensions biològica, psicològica, social i espiritual. Totes experimenten processos de desenvolupament, i s’influencien mútuament. Cada una de les dimensions amb què es descriu la persona està relacionada permanentment i simultàniament amb les altres, i formen un tot en què cap es pot reduir o subordinar a l’altra, ni pot ser tinguda en compte de forma aïllada. Per tant, davant de qualsevol situació, la persona respon com un tot amb una afectació variable de les quatre dimensions. Cada dimensió comporta una sèrie de processos, alguns dels quals són automàtics o inconscients, i d’altres, en canvi, són controlats o intencionats.
Tenint sempre present aquest concepte de persona, es poden estudiar aïlladament les alteracions d’alguns dels processos de la dimensió biofisiològica en diferents situacions.
Com es manifestapP@)
És un error —que pot comportar un endarreriment en diagnòstic— considerar que aquesta malaltia s’inicia quan la persona presenta algun símptoma, com la sensació de manca d’aire. Existeix, doncs, una etapa asimptomàtica o silenciosa, amb alteracions del teixit dels bronquis però sense cap tipus de manifestació clínica (ofec, tos, etc.) o espiromètrica. Aquesta progressió silent de la malaltia acaba amb l’aparició de tres signes i símptomes clàssics.
1. Ofec o sensació de manca d’aire (dispnea), 2. Tos crònica, 3. Esput
1. Ofec o sensació de manca d’aire (dispnea).
És el símptoma principal de la MPOC, tot i que es pot percebre de manera diferent entre les persones, sobretot en les de major edat. Sol aparèixer en fases avançades de la malaltia, i la seva progressió fa que les persones hagin de limitar les seves activitats de la vida diària. Per mesurar el grau de dispnea es fa servir una escala de valoració proposada per la British Medical Research Council.
| Grau | Dificultat respiratòria |
|---|---|
| 0 | Absència de dispnea, excepte en realitzar exercici intens |
| 1 | Dispnea en caminar ràpid o en pujar una pujada no gaire pronunciada |
| 2 | Incapacitat per mantenir el pas d’altres persones de la mateixa edat, per dificultat respiratòria o per la necessitat d’aturar-se a descansar quan es camina per un lloc pla |
| 3 | Necessitat d’aturar-se a descansar en caminar per un lloc pla uns 100 metres o al cap de pocs minuts |
| 4 | La dispnea impedeix a la persona sortir de casa o apareix en activitats com vestir-se o desvestir-se |
Font: British Medical Research Council
2. Tos crònica.
Persisteix més de tres setmanes i no està relacionada amb una malaltia aguda. Generalment acostuma a ser de predomini matutí i pot anar acompanyada de moc (esput).
3. Esput.
Sol ser d’aspecte mucós; s’han de valorar tots els canvis en la coloració o quantitat, ja que poden indicar una descompensació de la malaltia.
A mesura que la malaltia avança, també es pot observar un augment del nombre de respiracions per minut (taquipnea); l’ús de musculatura accessòria de la respiració que en condicions normals no es fa servir, com el múscul escalè, que eleva les dues primeres costelles, o l’esternoclidomastoïdal, que eleva l’estern; coloració blava de la pell, les ungles i les mucoses per manca d’oxigen a la sang (cianosi); tremolor a les mans; somnolència per augment del diòxid de carboni (CO2) a la sang, i llavis en posició de xiular durant l’expiració.
Finalment, també es poden presentar altres símptomes menys específics, com opressió al pit, augment de la mida del fetge (hepatomegàlia), edemes a les cames (inflor causada per l'acumulació de líquids als teixits corporals per l’augment de la tensió pulmonar i la insuficiència cardíaca dreta), pèrdua de pes i de gana (anorèxia), ansietat i depressió.
Com es diagnosticapP@)
Per poder obtenir el diagnòstic definitiu de MPOC caldrà reunir les dades procedents de l’entrevista, de l’exploració física (signes i símptomes) i les exploracions complementàries que sol·liciti el metge per estudiar el funcionament del pulmó.
1. Entrevista (anamnesi) i exploració física
2. Proves diagnòstiques (2.1 Espirometria forçada i prova broncodilatadora (PBD); 2.2 Pulsioximetria; 2.3 Radiografia de tòrax; 2.4 Tomografia computada de tòrax (TAC); 2.5 Analítica de sang; 2.6 Electrocardiograma (ECG)).
1. Entrevista (anamnesis) i exploració física
El diagnòstic de MPOC es dedueix per les manifestacions clíniques que presenta la persona, en especial la dispnea, i per les dades referents a l’exposició a factors de risc.
Durant l’entrevista, es registra, entre altres dades, l’edat, els signes i símptomes que presenta la persona i la història de tabaquisme, causa principal d’aquesta malaltia. L’exposició al tabac es mesura dividint el nombre de cigarrets fumats al dia entre 20 i multiplicant-ne el resultat pel nombre d’anys que fa que es fuma; per tenir sospites de MPOC l’exposició mínima és de 10 paquets/any.
També es fa una avaluació de l’estat general de la persona (estat de consciència, estat de la pell, hidratació, estat nutricional,etc.); es registren les constants vitals (pressió arterial, freqüència cardíaca —nombre de batecs per minut—, freqüència respiratòria —nombre de respiracions per minut—, saturació d’oxigen i temperatura corporal); es fa una exploració amb les mans (palpació) de parts del cos com el fetge o els ganglis limfàtics del coll per observar si han augmentat de mida.
També s’ausculten el cor i, sobretot, els pulmons per determinar si hi ha alguna anomalia en els sorolls respiratoris, com una disminució del soroll de l’aire en entrar als alvèols durant la inspiració (murmuri vesicular), un augment del temps necessari per treure l’aire dels pulmons (expiració allargada), xiulets en la respiració (sibilàncies) o sorolls semblants als roncs en el pas de l’aire a través de les vies aèries estretes.
Finalment, es fa una valoració conjunta de tots els resultats obtinguts i hi haurà indicis de diagnòstic de MPOC quan la persona reuneixi aquestes tres característiques: tenir més de 35 anys; exposició al tabac de 10 paquets/any com a mínim, i presència de tos crònica, amb o sense producció d’esput, o dispnea.
2. Proves diagnòstiques
2.1 Espirometria forçada i prova broncodilatadora (PBD); 2.2 Pulsioximetria; 2.3 Radiografia de tòrax; 2.4 Tomografia computada de tòrax (TAC); 2.5 Analítica de sang; 2.6 Electrocardiograma (ECG):
La sospita clínica de MPOC s’ha de confirmar mitjançant l’espirometria forçada amb la prova broncodilatadora en la fase estable de la malaltia. Existeixen, a més, altres proves diagnòstiques complementàries que ajudaran a caracteritzar-la, algunes de les quals necessitaran la signatura del consentiment informat.
2.1 Espirometria forçada i prova broncodilatadora (PBD)
L’espirometria forçada permet mesurar la quantitat d’aire que la persona pot bufar (expirar) i el temps que es triga en fer per saber el grau d’obstrucció al pas de l’aire en les vies aèries (grau de limitació del flux aeri). El canvi que s’observa després d’administrar via inhalatòria un medicament broncodilatador és la prova broncodilatadora (PBD). L’espirometria forçada és una prova no invasiva, senzilla i econòmica, que no necessita cap preparació especial prèvia, excepte no fer servir els inhaladors —si s’usen habitualment—, no fumar i no beure begudes estimulants (cafè, te, etc) el mateix dia de la prova. La persona ha de respirar (agafar aire i treure’l) en un tub, amb unes pinces al nas, tal com ho indiqui el professional. Els tres paràmetres bàsics que avalua aquesta prova són:
- Volum expirat màxim en un segon (VEMS o FEV1). És la quantitat d’aire que la persona pot bufar en un segon, després d’una inspiració màxima. Aquest paràmetre serveix per classificar la gravetat de la malaltia (com menys aire expirat en un segon, més greu és la malaltia).
- Capacitat vital forçada (CVF). És la quantitat total d’aire que la persona pot bufar, després d’una inspiració màxima.
- Quocient VEMS/CVF. És el resultat de la divisió entre la quantitat d’aire bufat en el primer segon i la quantitat d’aire bufat total. Es confirma el diagnòstic de MPOC quan aquest quocient és inferior a 0,7.

Font: Grupo de trabajo de la Guía de Práctica Clínica para el Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Guía de Práctica Clínica para el Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad, Servicios Sociales e Igualdad. Unidad de Evaluación de Tecnologías Sanitarias de la Agencia Laín Entralgo; 2012. Guías de Práctica Clínica en el SNS: UETS Nº 2011/6. [10 de noviembre 2014], p. [página 124].
Disponible en: http://www.guiasalud.es/GPC/GPC_512_EPOC_Lain_Entr_paciente.pdf
2.2 Pulsioximetria
La pulsioximetria permet conèixer l’oxigenació de la sang a partir de la saturació o percentatge d’oxigen (SatO2) de l’hemoglobina a la sang arterial. Per realitzar aquesta mesura es necessari el pulsioxímetre, un aparell semblant a una pinça gran, que es col·loca, generalment, en un dit de la mà —perquè hi ha un bon flux sanguini, imprescindible per a la mesura—, les ungles del qual no poden estar pintades. És una prova fàcil, ràpida i no invasiva que no requereix de cap tipus de preparació prèvia. Es consideren valors normals quan la SatO2 és igual o major al 95 % en situació de repòs; els valors per sota de 95 % es relacionen amb situacions patològiques, com la MPOC o l’asma, i els valors per sota de 90-92 %, amb insuficiència respiratòria. Aquesta prova no substitueix la gasometria arterial.
2.3 Radiografia de tòrax
La radiografia de tòrax permet observar la mida i l’estat dels pulmons, i la mida del cor. En el cas de les persones amb MPOC, la radiografia dels pulmons és útil per a la detecció de l’emfisema moderat i greu, tot i que pot ser normal en la resta casos. A més, permet descartar complicacions com la presència d’aire a la pleura (pneumotòrax), l’existència d’infeccions respiratòries com la pneumònia o l’augment de la mida de l’hil pulmonar —espai per on entren els bronquis i les branques de l’artèria pulmonar i surten les branques de les venes pulmonars— suggestiu de cor pulmonar.
2.4 Tomografia computada de tòrax
La tomografia computada de tòrax (TAC toràcic) permet estudiar al detall l’estructura del pulmó i els vasos sanguinis i els ganglis limfàtics del cor (mediastí). Es pot realitzar amb contrast o sense. El contrast es una substància opaca als raig X que s’administra per via endovenosa a través d’un catèter; aquesta substància fa que l’òrgan o teixit que es vol estudiar es vegi amb major claredat. La persona haurà d’estar en dejú sis hores i no podrà dur cap objecte de metall (arracades, collarets, etc.). En el cas de MPOC, permet determinar el tipus d’emfisema, la severitat i l’extensió, i descartar altres patologies, com dilatacions anormals i permanents dels bronquis (bronquiectasis), i complicacions, com infeccions respiratòries o presència d’aire a la pleura (pneumotòrax).
2.5 Analítica de sang
L’anàlisi de sang és un procediment invasiu que consisteix a extraure sang mitjançant la punció d’una vena o artèria. En la majoria de casos, es requereix que la persona estigui en dejú.
- Anàlisi de sang arterial (gasometria arterial). És una anàlisi que permet conèixer la quantitat d'oxigen i de diòxid de carboni a la sang, així com l’acidesa (pH), és a dir, que dóna informació sobre l’estat global de la funció principal de l’aparell respiratori. És un procediment invasiu que consisteix a extraure una mostra de sang arterial mitjançant la punció d’una artèria. L’artèria d’elecció és la radial, situada al canell, a la zona de l’avantbraç, i es recomana realitzar l’extracció amb anestèsia local. És una tècnica ràpida i senzilla que no requereix de cap tipus de preparació prèvia. Després de l’extracció cal fer compressió local durant uns minuts per evitar la formació d’un hematoma.
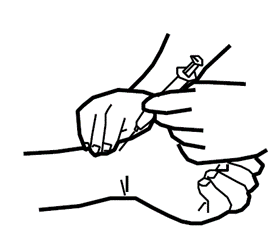
Font: SEPAR, Manual SEPAR de Procedimientos, Internet (gener 2015) Disponible a: http://dl.dropboxusercontent.com/u/60017244/Manuales%20de%20Procedimientos/Manual%203.pdf - Anàlisi de sang venosa. N’hi ha de diferents tipus.
- Hemograma. Dóna informació sobre el recompte de cèl·lules sanguínies (glòbuls vermells, blancs i plaquetes) i ajuda a detectar situacions com l’anèmia i la poliglobúlia (augment dels glòbuls vermells) o infeccions.
- Bioquímica. Dóna informació sobre el nivell de substàncies com minerals, electròlits i marcadors específics (hormones, proteïnes) que informen sobre el funcionament d’òrgans concrets.
- Electròlits a la sang. És rellevant obtenir informació sobre el sodi, el potassi i el calci a la sang.
- Marcadors de funcionament d’altres òrgans. És necessari obtenir informació sobre els nivells de glucosa, de colesterol i de triglicèrids, així com de marcadors de la funció renal (urea, creatinina, etc.) i de la funció hepàtica (albúmina, bilirubina, etc.).
- Anàlisi de la proteïna alfa-1-antitripsina. Aquesta proteïna, produïda per les cèl·lules hepàtiques, s’encarrega principalment de protegir el pulmó de l’elastasa, l’enzim que degrada les fibres elàstiques. Una disminució de la producció d’aquesta proteïna, la qual és d’origen hereditari, pot causar un emfisema pulmonar, de manera que és necessari determinar-ne la presència a la sang a totes les persones.
2.6 Electrocardiograma (ECG)
L’electrocardiograma permet conèixer el funcionament elèctric del cor (freqüència i ritme) i detectar alteracions secundàries a la MPOC, com la sobrecàrrega del cor dret, arítmies (alteracions del ritme) o canvis en la posició del cor produïts per la hiperinsuflació dels pulmons.
Les proves descrites es consideren de rutina o ordinàries, però el metge pot sol·licitar més proves addicionals per complementar informació sobre la malaltia.
TractamentpP@)
La MPOC és un trastorn de salut crònic que pot tractar-se amb fàrmacs i amb l’adopció d’hàbits de vida saludables, especialment l’abandonament del tabac en el cas de les persones fumadores.
Els objectius del tractament són reduir la simptomatologia, reduir la freqüència i la gravetat de les aguditzacions, alentir la progressió de la malaltia i preservar la qualitat de vida, per tal que la persona pugui viure de la forma més normal possible, d’acord amb les seves circumstàncies.
L’estratègia terapèutica serà diferent tenint en compte la gravetat de la malaltia i si la persona fuma o no.
1. Tractament farmacològic, 2. Oxigenoteràpia crònica domiciliària, 3. Suport de ventilació no invasiu, 4. Rehabilitació respiratòria, 5. Tractament quirúrgic i 6. Tractament no farmacològic: adopció d’hàbits de vida saludable
1. Tractament farmacològic
El tractament farmacològic habitual en persones amb MPOC té com a objectiu reduir i controlar els signes i símptomes, en especial reduir el grau de dispnea, millorar la funció pulmonar —augmentant-ne la capacitat inspiratòria i disminuint l’atrapament aeri—, millorar la tolerància a l’exercici —i, en conseqüència, la qualitat de vida— i prevenir les descompensacions. És important aclarir que el tractament no és el mateix per a totes les persones, sinó que s’individualitzarà en funció de la gravetat de la MPOC, els signes i els símptomes, les complicacions derivades de la malaltia, la resposta al medicament pautat o l’aparició d’efectes secundaris. Finalment, cal destacar que el tractament farmacològic, un cop establert, s’haurà de mantenir de per vida, amb les modificacions que calguin en funció de la resposta de la persona i l’evolució de la situació de salut.
El tractament farmacològic de les persones amb MPOC, pot incloure els grups de fàrmacs que s’indiquen tot seguit.
| Tipus | Medicament |
|---|---|
| Broncodilatadors | |
|
agonistes β2 adrenèrgics |
salbutamol, terbutalina, salmeterol, rormoterol, indacaterol |
|
anticolinèrgics |
bromur d’ipratropi, bromur d’aclidini, bromur de tiotropi |
|
metilxantines |
teofil·lina |
| Antiinflamatoris | |
|
glucocorticoides inhalats |
budesonida, beclometasona |
|
glucocorticoides inhalats |
metilprednisolona, prednisona, deflazacort |
|
glucocorticoides inhalats |
roflumilast |
| Mucolítics |
acetilcisteïna, carbocisteïna, mesna |
| Antibiòtics |
amoxicilina/àcid clavulànic, ciprofloxacina, levofloxacina, eritromicina, azitromicina, moxifloxacina, cefuroxima, claritromicina |
1.1 Broncodilatadors
Hi ha tres tipus de broncodilatadors: els agonistes β2 adrenèrgics d’acció curta i llarga, els anticolinèrgics d’acció curta i llarga i les metilxantines.
1.1.1 Agonistes β2 adrenèrgics d’acció curta (Salbutamol, terbutalina) i d’acció llarga (salmeterol, formoterol, indacaterol)
Aquests fàrmacs s’administren per via inhalatòria. Els d’acció curta tenen un inici de l’efecte ràpid i una durada de quatre a sis hores, mentre que els d’acció llarga tenen un inici de l’acció més lent i una durada d’entre 12 i 24 hores.
Relaxen la musculatura bronquial i augmenten el diàmetre dels bronquis (broncodilatació). Estimulen els receptors β2 que es troben en el múscul llis bronquial, activant les proteïnes G, les quals, a la vegada, estimulen uns enzims de la membrana cel·lular (l’adenilat-ciclasa) que disminueixen el to muscular. També actuen sobre les cèl·lules inflamatòries i eviten l’alliberació de mediadors inflamatoris.
Efectes secundaris. Els causa la pròpia activitat del fàrmac; els més freqüents són els episodis de palpitacions i taquicàrdia (augment del nombre de batecs per minut), mal de cap (cefalea), tremolor lleu a les mans i nàusees.
Recomanacions per usar correctament els inhaladors.
- Mantenir l’inhalador a temperatura ambient.
- Després d’administrar l’inhalador, és important glopejar aigua o rentar-se les dents amb pasta de dents.
- Mantenir l’inhalador net, sobretot la part que contacta amb la boca, que es recomana rentar després de cada presa.
- És important realitzar la tècnica inhalatòria correctament perquè el tractament sigui efectiu.
- Si la persona pren més d’un inhalador, s’hauran d’administrar en l’ordre adequat: en primer lloc, els que tenen un efecte broncodilatador i després els que tenen un efecte antiinflamatori. Es poden administrar seguits.
1.1.2 Anticolinèrgics d’acció curta (bromur de ipratropi i bromur d’aclidini) i d’acció llarga (bromur de tiotropi)
Aquests fàrmacs s’administren per via inhalatòria. Tant en els d’acció curta com en els d’acció llarga, l’efecte s’inicia ràpidament. En canvi, la durada de l’efecte és diferent: els d’acció tenen una durada d’entre quatre i sis hores i els d’acció llarga, d’aproximadament 24 hores.
Els anticolinèrgics dilaten ràpidament els bronquis. Bloquegen els receptors muscarínics que contrauen el múscul llis bronquial (broncoconstricció), i disminueixen, així, el to muscular. Els anticolinèrgics tenen un efecte local, ja que difícilment travessen les barreres biològiques de l’organisme, és a dir que no arriben a altres parts del cos humà.
Efectes secundaris. Els més freqüents són sequedat de boca, alteracions gastrointestinals (vòmits i diarrea o restrenyiment) i alteracions respiratòries (tos i faringitis).
Recomanacions per usar correctament inhaladors.
- Mantenir l’inhalador a temperatura ambient.
- Després d’administrar l’inhalador, és important glopejar aigua o rentar-se les dents amb pasta de dents.
- Mantenir l’inhalador net, sobretot la part que contacta amb la boca, que es recomana rentar després de cada presa.
- És important realitzar la tècnica inhalatòria correctament perquè el tractament sigui efectiu.
- Si la persona pren més d’un inhalador, s’hauran d’administrar en l’ordre adequat: en primer lloc, els que tenen un efecte broncodilatador i després els que tenen un efecte antiinflamatori. Es poden administrar seguits.
1.1.3 Metilxantines (teofil·lina)
Aquests fàrmacs s’administren per via oral. Augmenten el diàmetre dels bronquis (broncodilatació) però d’una manera més lleu que els agonistes β2 adrenèrgics i els anticolinèrgics. Relaxen la musculatura, produeixen broncodilatació i augmenten el calibre dels vasos sanguinis pulmonars (vasodilatació). A més, tenen efectes antiinflamatoris i diürètics (ajuden a eliminar líquids). Generalment, el metge prescriu aquest broncodilatador oral quan la resta de tractaments broncodilatadors no són efectius.
Efectes secundaris. Depenen de la dosi o de la capacitat que té la persona d’acumular el medicament a la sang (com més concentració en plasma del fàrmac, més efectes secundaris tindrà). Per això la pauta de tractament és individualitzada i progressiva, és a dir, les dosis inicials són baixes i, progressivament, s’augmenten en funció de la resposta.
Els efectes secundaris més freqüents són alteracions digestives (nàusees, vòmits o diarrea), alteracions cardiovasculars (palpitacions, taquicàrdia —augment del nombre de batecs per minut— o hipotensió —disminució de la tensió arterial) i neurològiques (cefalea, tremolor, insomni o agitació). També és freqüent la disminució dels nivells de potassi a la sang (hipopotassèmia), l’augment dels nivells de sucre (hiperglucèmia), de calci (hipercalcèmia) i d’àcid úric, i l’augment de la quantitat d’orina (poliúria).
Recomanacions
- Abans de començar a prendre aquest medicament, és important informar el metge de totes les malalties que es pateix i dels fàrmacs que es prenen.
- Si un metge diferent del que controla el MPOC prescriu algun medicament, se l’ha d’informar de la pauta de teofil·lina que es pren.
- Les persones que fumen ho han de comunicar al metge, ja que les dosis de tractament són diferents segons si la persona fuma o no.
- Cal fer regularment controls analítics. La freqüència dependrà de cada persona.
- Cal estar alerta per detectar precoçment l’aparició de signes i de símptomes dels efectes secundaris.
1.2 Glucocorticoides
Es poden classificar segons la via d’administració en glucocorticoides inhalats i glucocorticoides sistèmics.
1.2.1 Glucocorticoides inhalats (budesonida, beclometasona, fluticasona)
Són fàrmacs amb activitat antiinflamatòria local. Redueixen la inflamació i la infiltració de cèl·lules inflamatòries (eosinòfils, limfòcits, mastòcits, etc.) a l’epiteli i a la submucosa bronquial, i disminueixen la reacció anormal dels bronquis (hiperreactivitat bronquial) davant d’estímuls externs.
Efectes secundaris. Els més freqüents estan causats per l’administració del fàrmac per via inhalatòria. Així doncs, pot inflamar-se la mucosa de la faringe (faringitis), del nas (rinitis) o del si paranasal (sinusitis), pot aparèixer ronquera o alteració en la veu (que desapareix quan s’interromp el tractament, quan se’n redueix la dosi o quan la veu descansa), tos i fongs a la boca (candidiasi oral).
Recomanacions
- Cal estar especialment alerta per detectar la candidiasi oral, ja que és necessari un tractament específic per combatre aquesta infecció.
- S’han de seguir les recomanacions per usar correctament els inhaladors:
- Mantenir l’inhalador a temperatura ambient.
- Després d’administrar l’inhalador, és important glopejar aigua o rentar-se les dents amb pasta de dents.
- Mantenir l’inhalador net, sobretot la part que contacta amb la boca, que es recomana rentar després de cada presa.
- És important realitzar la tècnica inhalatòria correctament perquè el tractament sigui efectiu.
- Si la persona pren més d’un inhalador, s’hauran d’administrar en l’ordre adequat: en primer lloc, els que tenen un efecte broncodilatador i després els que tenen un efecte antiinflamatori. Es poden administrar seguits.
1.2.2 Glucocorticoides sistèmics (metilprednisolona, prednisona, deflazacort)
Són els fàrmacs amb activitat antiinflamatòria sistèmica més eficaç. Els glucocorticoides indueixen la síntesi d’una proteïna anomenada lipocortina-1 que inhibeix l’activació de mediadors molt potents del procés inflamatori (prostaglandines, leucotriens i factors d’agregació plaquetària). L’acció antiinflamatòria és la mateixa independentment de la causa que ha provocat la inflamació; a més, tenen una acció immunosupressora —disminueixen la resposta immunològica de la persona— i metabòlica, és a dir que disminueixen la captació de glucosa pels teixits de l’organisme i augmenten la producció de glucosa al fetge.
Efectes secundaris. Els efectes adversos depenen de la duració del tractament i, en menor proporció, de la dosi prescrita. En general, els més comuns són l’aparició d’hematomes (equimosi), insomni, augment anormal de l’activitat o ansietat, pèrdua de massa òssia (osteoporosi), debilitat física i fatiga a causa d’una disminució de la massa muscular (miopatia), intolerància a la glucosa (hiperglucèmia) o agreujament de la diabetis i creixement anormal del pèl (hirsutisme).
Recomanacions
- Mantenir el tractament amb la dosi i la duració prescrites. Per finalitzar el tractament s’han d’anar reduint les dosis progressivament, seguint la pauta mèdica.
- A l’inici del tractament, es pot augmentar de pes a causa dels canvis en el metabolisme i a l’augment de la gana. Aquest augment de pes es pot mantenir mentre dura el tractament.
- Si el tractament té una durada de tres mesos o més, és possible que el metge prescrigui suplements de calci i vitamina D en aquelles persones amb risc d’osteoporosi.
- Normalment, durant els primers dies de tractament amb glucocorticoides, s’ha de mesurar la glucosa a la sang, ja que un dels efectes secundaris més freqüents és la hiperglucèmia —augment de glucosa. Per aquest motiu s’haurà de tenir especial cura amb les persones amb diabetis.
- Cal estar alerta per detectar precoçment l’aparició de signes i de símptomes dels efectes secundaris. Si apareixen, cal comunicar-ho a l’equip mèdic.
1.3 Inhibidors de la fosfodiesterasa-4 (roflumilast)
És un fàrmac antiinflamatori oral relativament nou que es prescriu com a tractament de manteniment a les persones amb MPOC greu i amb aguditzacions freqüents com a teràpia addicional al broncodilatador.
Inhibeix l’enzim fosfodiesterasa-4 (PDE4) que es troba a les cèl·lules estructurals i inflamatòries dels bronquis de les persones amb MPOC. Si s’inhibeix aquest enzim, se suprimeix l’alliberació dels mediadors inflamatoris (leucotriè B4, factor de la necrosi tumoral alfa, interferó gamma, etc.).
Efectes secundaris. Apareixen, normalment, a l’inici del tractament, i solen desaparèixer durant les primeres quatre setmanes. Els més comuns són la diarrea, la pèrdua de pes, les nàusees, el mal de cap, la pèrdua de la gana i els canvis de comportament o d’humor (insomni, nerviosisme, depressió o ansietat).
Recomanacions
- Cal mantenir un control regular i freqüent del pes, especialment durant els primers mesos de tractament.
- Abans de començar a prendre el medicament és molt important informar el metge si hi ha història de depressió o d trastorn mental, ja que es podrien agreujar aquests problemes mentals.
- Cal estar alerta per detectar efectes secundaris, especialment canvis de comportament o d’humor.
- Cal informar el metge si es detecten signes i símptomes dels efectes adversos.
1.4 Mucolítics (acetilcisteïna, carbocisteïna, mesna)
Aquests fàrmacs redueixen la viscositat de les secrecions bronquials. Es poden administrar per via oral o inhalatòria. Trenquen l’estructura de les proteïnes del moc, i aconsegueixen unes secrecions més fluides que n’afavoreixen l’eliminació. Durant els primers dies de tractament sol haver-hi un augment de l’expectoració a causa de l’augment de la fluïdesa del moc.
Efectes secundaris. Els efectes secundaris solen ser lleus i transitoris. Els més freqüents són les nàusees o vòmits, les diarrees i l’augment de l’acidesa a l’estómac. També hi poden haver reaccions a la pell de tipus al·lèrgic, com erupcions, urticària i picor generalitzada. Quan s’administra per via inhalatòria hi pot haver alteracions respiratòries, com l’augment de secrecions líquides pel nas (rinorrea) i la inflamació de la tràquea (traqueïtis) i dels bronquis (bronquitis).
Recomanacions
- Cal informar el metge dels antecedents de malalties de l’estómac i del fetge, pels efectes secundaris, ja que seran més freqüents en aquestes persones.
- Si no hi ha contraindicacions, és recomanable beure més aigua de l’habitual durant el tractament.
- Cal estar alerta a detectar possibles efectes secundaris, i informar el metge si es detecten.
1.5 Antibiòtics (eritromicina, azitromicina, moxifloxacina, amoxicilina/àcid clavulànic, cefuroxima, claritromicina, ciprofloxacina, levofloxacina)
Aquests fàrmacs són substàncies químiques que eliminen o inhibeixen el creixement de diversos tipus de microorganismes, generalment bacteris, que causen les infeccions.
En les persones amb MPOC, els antibiòtics es poden prescriure tant en la fase estable (de manera permanent o en intervals de temps), com en la fase aguda de la malaltia. En la fase estable, es poden prescriure alguns antibiòtics, com els macròlids (els més freqüents són l’eritromicina i l’azitromicina), que, administrats de manera prolongada i en dosis baixes, tenen també un efecte antiinflamatori, o els que pertanyen al grup de les quinolones (el més freqüent és el moxifloxacina), que prevenen les aguditzacions a través l’eliminació del microorganisme per les secrecions bronquials (esput). En la fase aguda, és recomanable administrar antibiòtics quan hi ha secrecions purulentes (amb pus) i augment de la dispnea o del volum de l’esput. L’antibiòtic d’elecció en la descompensació de la MPOC és l’amoxicilina-àcid clavulànic i, en cas d’al·lèrgia a la penicil·lina, la levofloxacina, moxifloxacina o ciprofloxacina.
Efectes secundaris. Els efectes adversos depenen de l’antibiòtic. Els més comuns són les alteracions gastrointestinals (nàusees, vòmits o diarrees).
Recomanacions
- Els antibiòtics només s’han de prendre sota prescripció mèdica expressa. L’automedicació és un problema de salut pública greu molt freqüent; l’elecció inadequada de l’antibiòtic o una dosi d’administració incorrecta poden generar resistència dels microorganismes als antibiòtics emprats normalment, i agreujar la situació de salut.
- És molt important fer el tractament antibiòtic seguint la dosi i duració que ha prescrit el metge, encara que els signes i els símptomes d’infecció hagin millorat o desaparegut.
2. Oxigenoteràpia crònica domiciliària (OCD)
El cos humà no emmagatzema oxigen i, per tant, necessita abastir-se’n contínuament per mantenir-se en vida. L'oxigen (O2) és un gas que es troba a l'aire ambient, que s’inhala cap als pulmons i, mitjançant el cor i la circulació sanguínia, és transportat a la resta de l’organisme.
La oxigenoteràpia és la utilització terapèutica de l’oxigen, és a dir, l’administració d’oxigen en una concentració major de la de l’atmosfera ambiental (la concentració d’O2 a nivell de mar és del 21 %) per tractar i prevenir els signes i els símptomes (sensació de manca d’aire, augment del nombre de respiracions i de batecs per minut, etc.) causats per una disminució de l’oxigen a la sang arterial (hipoxèmia). Aquesta disminució es pot mesurar amb una gasometria arterial.
És important saber que l’oxigen és un medicament i ha de ser prescrit pel metge, per tant la persona no pot modificar-ne les dosis ni les hores d’administració. Com a mínim, l’oxigen s’ha d’administrar durant 16 hores al dia.
L’oxigen es pot administrar amb diferents aparells: 2.1.1 Aparells fixos, 2.1.2 Aparells portàtils, i a través d’accessoris: 2.2.1 Ulleres o cànules nasals, 2.2.2 Mascareta d’oxigen
2.1 Aparells
2.1.1 Aparells fixos
Són equips d’oxigen que romanen al domicili de la persona.
- Bombona d'oxigen. Conté l'oxigen en forma de gas a pressió dins d’una bombona, pot estar-hi emmagatzemat durant molt de temps ja que no s'evapora. No consumeix electricitat i és silenciós. L’equip pesa bastant i hi ha risc d'accident per caiguda de la bombona. En cas d’avaria o de tall de subministrament elèctric, l’empresa responsable subministra l’oxigen com a complement del concentrador o de l’oxigen líquid, perquè té poca autonomia (subministra poques hores d’oxigen) i s’ha de recanviar freqüentment.
- Concentrador. És un aparell que agafa l’oxigen de l’aire de l’ambient i el concentra per administrar-lo. És fàcil d’utilitzar, segur, transportable (porta rodes), no s’ha de reposar i va connectat a la xarxa elèctrica. Per contra, és una mica sorollós, per això es recomana situar-lo fora de l’habitació on hi ha la persona.
- Aparell d’oxigen líquid. És un contenidor d’uns 40 kg que emmagatzema l’oxigen en forma de líquid a una temperatura de -180 ºC. Aquest oxigen líquid passa a gas en el moment del subministrament a causa de la temperatura ambient. És silenciós, no consumeix electricitat i l’ha de recarregar l’empresa subministradora (la freqüència de recàrrega dependrà del flux d’oxigen i les hores d’administració). L’aparell disposa d’una vàlvula de seguretat per eliminar les quantitats d’oxigen petites que es gasifiquen dins del contenidor. Està indicat per a persones que necessiten oxigen les 24 hores del dia i que realitzen activitats fora de casa (treballar, comprar, etc.).
2.1.2 Aparells portàtils
Són els equips d’oxigen que permeten a la persona sortir de casa.
- Bombona d’oxigen. És la versió petita de la bombona tradicional. És d’alumini i, per tant, molt lleugera; però té l’inconvenient de tenir poca autonomia, ja que subministra oxigen poc temps, per tant es recomana per a persones que facin sortides de curta durada. Es pot recarregar al domicili mitjançant un concentrador d’oxigen fix.
- Concentrador portàtil. Funciona igual que el concentrador fix però amb bateries que es carreguen a la xarxa elèctrica. També subministra oxigen quan està endollat a la xarxa elèctrica o a l’encenedor del cotxe, mentre es carrega; és, per tant, una bona opció quan es necessita molta autonomia. És l’únic aparell autoritzat per fer viatges en avió. L’autonomia de les bateries depèn de la quantitat d’oxigen que necessita la persona; per exemple, amb 1,5 litres d’oxigen per minut, la bateria dura aproximadament 3 hores. Hi ha tres tipus de concentradors portàtils segons com es subministra l’oxigen.
- Amb vàlvula estalviadora: només subministra oxigen en el moment de la inspiració.
- Amb flux continu: subministra oxigen contínuament, tant en la inspiració com en l’expiració.
- Mixta: funciona tant amb vàlvula estalviadora com amb flux continu.
- Oxigen líquid portàtil. Aquest equip portàtil es carrega directament al contenidor fix d’oxigen líquid. Té bastant autonomia —amb un subministrament d’1,5 litres d’oxigen per minut, l’aparell dura aproximadament 6 hores— de manera que la persona pot fer sortides de llarga durada. Hi ha dos tipus d’oxigen líquid portàtil segons com subministra l’oxigen.
- Amb vàlvula estalviadora: només subministra oxigen en el moment de la inspiració.
- Amb flux continu: subministra oxigen contínuament, tant en la inspiració com en l’expiració.
2.2 Accessoris
2.2.1 Ulleres o cànula nasal
És un tub de plàstic que transporta l’oxigen des de la font de subministrament fins a l’interior de les fosses nasals. Aquest tub té dues sortides en un extrem que es col·loquen en els orificis del nas i que s’ajusten darrere de les orelles. És l’accessori òptim per a concentracions baixes o intermèdies d’oxigen —fins a 3 litres per minut. És senzill, còmode i econòmic, i permet a la persona parlar, menjar i moure’s amb facilitat; és, per tant, el sistema de preferència per al domicili.
Per contra, no són útils en cas d’obstrucció completa del nas i es descol·loquen fàcilment.
2.2.2 Mascareta d’oxigen
L’oxigen es transporta en un tub de plàstic que es connecta, en un extrem, a la font de subministrament i, en l’altre, a una mascareta que es col·loca al nas i a la boca. Pràcticament no s’utilitzen al domicili ja que fan la sensació de confinament, limiten la parla, impedeixen menjar i beure, i provoquen sequedat de les mucoses del nas, de la boca i dels ulls.
Recomanacions generals de l’oxigenoteràpia a domicili
- La persona no pot augmentar la dosi d’oxigen sense prescripció expressa d’un professional de la salut, ni en el cas d’empitjorament dels símptomes. Si es dóna aquesta situació, cal consultar-ho al pneumòleg.
- No es pot fumar mentre s’administra l’oxigen, tampoc pot fumar ningú a l’habitació on hi ha la font de subministrament, ja que l’oxigen és inflamable.
- L’aparell d’oxigen s’ha de situar lluny de fonts de calor, com la cuina, els radiadors o els aparells elèctrics.
- Cal ventilar cada dia l’habitació on hi hagi l’aparell de subministrament.
- Les bombones d'oxigen han de mantenir-se sempre en posició vertical i s’ha de vigilar que no es tombin.
- Quan es mogui el concentrador estàtic ha d’estar sempre en posició vertical. S’ha de situar en una habitació ben ventilada, a uns 15 cm de la paret per facilitar la circulació d’aire i no es pot tapar.
- És recomanable mantenir el concentrador portàtil connectat sempre a la xarxa elèctrica, per assegurar la càrrega total de la bateria.
- No es recomana moure la font de subministrament fixa dins del domicili. Perquè la persona es pugui desplaçar per la casa, s’aconsella fer servir allargadors, preferiblement d’una peça amb una llargada màxima de 15 metres.
- Cal rentar la cànula nasal o la mascareta cada dia amb aigua i sabó, i els allargadors, un cop a la setmana. A més, es recomana canviar la cànula nasal i la mascareta cada 15 dies.
- L’administració d’oxigen amb cànules nasals pot fer alguna ferida lleu dins del nas. Es recomana lubricar el nas amb crema de cacau i no amb cremes hidratants o vaselina.
- Cal seguir les instruccions de manteniment indicades per l’empresa subministradora. A més, l’empresa s’encarrega de realitzar manteniments periòdics de les fonts de subministrament al domicili de la persona.
- En cas d’avaria, la persona haurà de posar-se en contacte amb l’empresa subministradora.
3. Suports de ventilació no invasius
La ventilació mecànica no invasiva (VMNI) són les formes de suport de ventilació que s’administren sense tubs a l'interior de l'arbre respiratori de la persona —intubació endotraqueal. Es pot fer servir al domicili, de manera que facilita un inici precoç del suport ventilatori i una reducció del consum de recursos sanitaris —s’eviten ingressos hospitalaris, es redueix l’estada hospitalària, etc.
Aquest tipus de ventilació està indicada quan la malaltia està molt evolucionada, amb alteracions ventilatòries importants a la nit, un augment del diòxid de carboni a la sang (hipercàpnia) durant el dia i mal funcionament dels músculs respiratoris.
4. Rehabilitació respiratòria
La rehabilitació respiratòria és una eina imprescindible en el tractament de les persones amb MPOC, ja que en millora l’estat físic i la independència. Consisteix en un programa individualitzat d’exercicis, supervisat per fisioterapeutes, amb una freqüència i duració segons la situació de salut. Després d’aquest programa inicial, la persona ha de fer un programa de manteniment indefinit al domicili, per mantenir els beneficis aconseguits.
- Rehabilitació respiratòria en les persones amb MPOC
5. Tractament quirúrgic
El tractament quirúrgic en la persona amb MPOC inclou la bul·lectomia, la cirurgia reductora de volum pulmonar i el transplantament pulmonar.
5.1 Bul·lectomia
Consisteix a extirpar la part del pulmó afectada per una bul·la, que és un espai dins del pulmó que conté aire. Apareix per la destrucció, la dilatació o la unió d’espais aeris distals a les terminacions dels bronquíols, i s’associa a l’emfisema pulmonar.
La persona amb MPOC pot beneficiar-se d’aquest tractament quirúrgic sempre que pateixi una dispnea ocasionada per una bul·la gegant —que ocupi més del 30 % del pulmó— o que presenti pneumotòrax espontanis (aire a la pleura) a causa de les bul·les.
5.2 Cirurgia de reducció de volum pulmonar
Aquest tractament consisteix a eliminar les zones del pulmó afectades per emfisema que no col·laboren en l’intercanvi de gasos, amb l’objectiu de millorar la ventilació en la resta del teixit pulmonar. En alguns casos aquesta cirurgia pot reduir els símptomes, i millorar la funció pulmonar i la tolerància a l’exercici.
La cirurgia reductora de volum només està indicada en un grup molt reduït de persones amb emfisema greu.
5.3 Trasplantament pulmonar
Quan la MPOC és molt greu i el tractament farmacològic no frena la progressió de la malaltia, una alternativa per a algunes persones és el trasplantament de pulmó, sempre que compleixi els criteris d’edat i de situació general de salut.
6. Tractament no farmacològic: adopció d’hàbits de vida saludable
El tractament no farmacològic, tant important com el farmacològic, es recomana a persones amb MPOC en qualsevol moment de la situació fisiopatològica, és a dir, des del començament asimptomàtic fins als estadis més greus de la malaltia. Dins dels hàbits de vida saludable, s’hi inclou la dieta, la pràctica d’exercici físic regular i el control o la prevenció dels factors de risc relacionats amb la malaltia. El manteniment d’aquests hàbits i el coneixement de la malaltia i del maneig són imprescindibles perquè el tractament tingui èxit, amb repercussions en els signes i símptomes, en especial la dispnea, la capacitat funcional respiratòria, la qualitat de vida, la morbiditat i la mortalitat.
6.1 Dieta
La dieta de la MPOC és molt similar a una dieta equilibrada, amb una aportació alta de fibra vegetal en forma de fruites i verdures, i amb el consum de cereals, tubercles, llegums, peix, carn magra, ous i greixos insaturats com l’oli d’oliva. Tanmateix les persones amb MPOC tenen unes necessitats d’alimentació específiques, ja que metabolitzen els nutrients de manera diferent. Les recomanacions específiques per a les persones amb MPOC se centren a mantenir un pes corporal saludable, mantenir un equilibri entre els aliments que disminueixen la producció de CO2 i les necessitats nutricionals de l’organisme i reduir el consum de greixos saturats i colesterol.
- Mantenir un pes corporal saludable
El nombre total de calories recomanades per a una persona amb MPOC varia segons l’edat, l’etapa del cicle vital, el pes i l’activitat física.
La malnutrició, tant per excés (sobrepès o obesitat) com per defecte (desnutrició), és freqüent en aquestes persones i té efectes negatius en l’evolució de la malaltia, i n’augmenta la morbiditat i la mortalitat.
El sobrepès o obesitat sol tenir l’origen en una restricció voluntària de l'activitat física a causa de les dificultats per respirar quan es fan esforços petits o mitjans; a més, el sedentarisme redueix la despesa energètica i, si no s’adapta l'aportació dietètica, el pes sol augmentar progressivament, fet que, al seu torn, agreujarà el problema respiratori.
Pel que fa a la malnutrició per defecte, quan la malaltia respiratòria està avançada, menjar empitjora la dificultat respiratòria, ja que s'eleva el diafragma i disminueix la capacitat expansiva de la caixa toràcica, a més també augmenta la despesa energètica basal per l'increment de les demandes de la musculatura respiratòria.
Per tot això, la valoració de l’estat nutricional per part del personal infermer, de l’equip mèdic o del dietista és imprescindible per detectar una situació de malnutrició. L’objectiu principal de la dieta per a totes les persones, i molt especialment per a la persona amb una disminució important del pes, és intentar assolir un pes saludable, és a dir, un pes que ajudi a mantenir un bon estat de salut i qualitat de vida, sense cap risc de salut. - Reducció dels aliments que augmenten la producció de diòxid de carboni (CO2)
Els hidrats de carboni o carbohidrats representen la font principal d’energia alimentària de qualsevol dieta. Són biomolècules compostes per carboni, hidrogen i, en menor quantitat, oxigen, que tenen dues funcions principals: proporcionar energia immediata o de reserva a les cèl·lules de l’organisme i formar part de l’estructura de la paret de les cèl·lules vegetals. Es troben en una gran quantitat d’aliments, com cereals (pa, pasta, arròs, etc.), tubercles (patates), sucre, fruites, verdures i llegums.
Tot i que una dieta equilibrada i saludable ha de contenir entre un 50-60 % de carbohidrats, les persones amb MPOC haurien de reduir-ne la ingesta a un 40-50 %, perquè aquests aliments afavoreixen la producció de diòxid de carboni (CO2) per la combustió de la glucosa i per la glucosa que no es metabolitza immediatament i s’emmagatzema en forma de greixos.
Les proteïnes són molècules formades per cadenes d’aminoàcids. Tenen un paper fonamental per a la vida, ja que són imprescindibles per al creixement de l’organisme. Entre els aliments amb proteïnes d’origen animal hi ha els ous, el peix, les aus, les carns, els embotits i els productes làctics. I entre els aliments d’origen vegetal amb alt contingut proteic hi ha els fruits secs, la soja, les llegums i els cereals. Una dieta equilibrada ha de contenir aproximadament un 15 % de proteïnes. Les persones amb MPOC han d’evitar l’excés de proteïnes perquè també pot augmentar la producció de diòxid de carboni (CO2) i reduir el subministrament d’oxigen al pulmó, a causa de la pròpia degradació de les proteïnes. - Reduir el consum de greixos saturats i colesterol
Un excés del consum de greixos saturats i colesterol incrementa el risc de patir malalties coronàries per la formació de plaques de greix i d’altres substàncies (plaques d’ateroma) a les artèries, que fan que la sang circuli amb dificultat i que tingui problemes per arribar als òrgans. A més, la inflamació sistèmica (augment de marcadors inflamatoris a la sang: leucòcits, fibrinogen, citosines, etc.) que presenten les persones amb MPOC pot accelerar la progressió de dipòsits de plaques d’ateroma a les artèries coronàries, i pot facilitar el desenvolupament d’una cardiopatia isquèmica. A més, els aliments amb un alt contingut de greix acostumen a ser els més hipercalòrics, de manera que incrementa el risc de patir sobrepès o obesitat.
Els greixos que ingerim en la dieta es classifiquen en: - Greixos poliinsaturats: principalment en els aliments d’origen vegetal (com l’oli de gira-sol i la fruita seca) i en el peix i el marisc.
- Greixos monoinsaturats: poden reduir el colesterol, i es troben principalment en l’oli d’oliva i de soja, en l’alvocat i la fruita seca.
- Greixos saturats: es troben principalment en els aliments d’origen animal (carns, embotits, vísceres, ous, làctics sencers, nata, rovell d’ou, etc.) i també en la xocolata i la pastisseria industrial.
La persona amb MPOC ha de reduir el consum d’aliments rics en greixos saturats i colesterol. Es recomana substituir els làctics sencers per productes desnatats, menjar formatge fresc o baix en greix —com la mozzarella o el mató—, treure la pell del pollastre, treure el greix visible de la carn, prendre peix blau, cuinar amb oli d’oliva i cuinar preferentment a la planxa, al vapor o al forn, en lloc de fregir.
Veure taula: Cinc preguntes sobre la MPOC i la dieta
6.2 Exercici i activitat física
La pràctica d’exercici físic regular en la persona amb MPOC millora l’ús de l’oxigen i redueix la dispnea i l’ajuda a controlar. A més, s’obtenen altres beneficis com ajudar a mantenir el pes corporal, enfortir la musculatura, prevenir o reduir problemes articulars, prevenir el restrenyiment, reduir l’estrès, millorar l’autoestima i estimular el sistema immunitari.
És recomanable que la persona amb MPOC realitzi regularment exercici físic adaptat a les seves capacitats i al nivell de tolerància. Es pot començar amb activitats quotidianes com caminar, pujar escales o pedalar amb bicicleta estàtica, amb l’objectiu de fer 30 minuts diaris d’exercici físic. S’ha de tenir en compte que en cas de descompensació de la MPOC es recomana fer repòs fins que la situació s’estabilitzi.

Font: Escuela de pacientes, Manual de rehabilitación respiratoria para personas con EPOC. Internet (consulta 11-11-2014) Disponible en: http://www.escueladepacientes.es/ui/aula_guia.aspx?stk=Aulas/EPOC/Guias_Informativas/Manual_de_Rehabilitacion_Respiratoria_para_personas_con_EPOC#
Recomanacions de l’activitat física davant els problemes respiratoris
Veure taula: 5 preguntes sobre la MPOC i l’activitat física
6.3 Control dels factors de risc
6.3.1 Reduir o abandonar el consum de tabac; 6.3.2 Reduir l’exposició ambiental laboral; 6.3.3 Reducció de l’exposició al fum de llenya o carbó a la llar; 6.3.4 Reduir o suprimir del consum d’alcohol; 6.3.5 Controlar la funció respiratòria; 6.3.6 Vacunació contra la grip i la pneumònia.
6.3.1 Reduir o abandonar el consum de tabac
El tabac és el factor de risc principal de la MPOC, el seu consum està clarament i directament relacionat amb la progressió de la malaltia. A més, els danys ocasionats pel tabac són irreversibles.
El fum del tabac provoca efectes nocius als pulmons i produeix diverses lesions a l’aparell respiratori. També es destrueix la superfície de les vies aèries més petites, fet que disminueix el flux d’aire que pot entrar. A més, en els alvèols augmenta la producció de cèl·lules inflamatòries, macròfags i neutròfils, i es destrueixen les parets que separen uns alvèols dels altres, fet que dóna lloc a l’emfisema. El tabac també disminueix l’oxigen dels teixits perquè les molècules d’hemoglobina de la sang tenen més afinitat pel monòxid de carboni (present al fum del tabac) que per l’oxigen, de manera que augmenta la carboxihemoglobina a la sang. Així, doncs, el consum de tabac no només produeix lesions a les vies respiratòries, sinó que també disminueix l’oxigen a la sang.
En tots el casos, però especialment en la persona amb MPOC, s’ha demostrat que l’abandó del tabac es relaciona amb una reducció de la morbiditat i de la mortalitat.
6.3.2 Reduir l’exposició ambiental laboral
Nombrosos estudis demostren que les persones exposades a pols, gasos i fums tòxics al seu lloc de treball habitual tenen un risc major de desenvolupar la MPOC. A més, les persones amb MPOC exposades a aquests contaminants en el seu lloc de treball pateixen una major gravetat de la malaltia. Per tant, és imprescindible adoptar mesures preventives en el lloc de treball sempre que sigui possible.
6.3.3 Reducció de l’exposició al fum de llenya o carbó a la llar
Actualment, encara hi ha moltes llars que fan servir combustible de biomassa —llenya o carbó— com a font d’energia domèstica, per a la calefacció o a la cuina. S’ha demostrat que les persones exposades a aquests combustibles tenen un risc més alt de desenvolupar la MPOC, per tant cal que s’adoptin mesures que redueixin o eliminin aquesta exposició a de la llar sempre que sigui possible: instal·lar calefacció de gas, de gasoil o elèctrica; instal·lar una cuina de gas o elèctrica; millorar la ventilació, etc.
6.3.4 Reduir o suprimir del consum d’alcohol
Beure alcohol en excés és molt perjudicial per a molts òrgans del cos humà, entre els quals hi ha els pulmons. El consum de dosis altes d’alcohol deprimeix el sistema respiratori i neurològic, disminueix la respiració, dificulta l’expectoració de les secrecions i redueix les defenses del pulmó. Tot i que la major part de l’alcohol es metabolitza al fetge, una part pot arribar a les vies respiratòries mitjançant la circulació pulmonar; l’alcohol que arriba a les vies respiratòries pot provocar canvis en el sistema immune i afavorir les infeccions. A més, l’excés d’alcohol pot fer perdre la gana i, per tant, reduir l’aportació de nutrients a l’organisme, afavorir la desnutrició i alterar l’acció de diversos medicaments com els glucocorticoides. Les persones amb MPOC haurien de consumir, com a màxim, 1-2 gots de vi o cervesa al dia, i haurien d’evitar-ne el consum a la nit. Les persones amb MPOC que pateixen alguna altra malaltia derivada o relacionada amb l’alcohol n’haurien de suprimir totalment el consum.
6.3.5 Controlar la funció respiratòria
La MPOC és una malaltia que no sempre es diagnostica, ja que en les etapes inicials no hi ha símptomes. El retard en el diagnòstic impedeix que les persones amb MPOC puguin beneficiar-se precoçment del tractament adequat. Per tant, les persones amb risc de desenvolupar la malaltia haurien de realitzar-se una espirometria.
6.3.6 Vacunació contra la grip i la pneumònia
Cal evitar les infeccions respiratòries com la grip, els refredats o la pneumònia per reduir les exacerbacions de la MPOC relacionades amb aquestes infeccions. Les vacunes poden reduir el risc d’aquestes descompensacions —que es poden complicar— i, per tant, reduir també la morbiditat.
La grip és una infecció que afecta l’aparell respiratori, per la qual cosa a la persona amb MPOC se li hauria d’administrar anualment la vacuna contra la grip. D’altra banda, la pneumònia (infecció als pulmons) pot deteriorar la funció respiratòria, per la qual cosa també es recomana la vacunació antipneumocòccica un cop cada 5 anys. L’equip sanitari indicarà quan s’han d’administrar.
Control de la situació de salut pP@)
És necessari que la persona amb MPOC es responsabilitzi del control de la seva situació de salut i s’impliqui activament en aquest procés, perquè pugui viure de la manera més normal possible i assoleixi un nivell òptim d’independència. Idealment ha d'assumir les cures, enteses com el conjunt d’accions portades a terme per la persona, per mantenir l’estat de salut, evitar comportaments i accions que empitjorin la seva situació i detectar precoçment els signes i símptomes que indiquin una descompensació de la malaltia.
En estadis més avançats, en què la malaltia pot arribar a ser molt invalidant, la persona cuidadora s’haurà d’implicar activament en el control de la situació de salut de la persona amb MPOC.
Per establir un bon control de la situació de salut, cal tenir en compte els punt que s’indiquen tot seguit: 1. Coneixement de les fonts d’informació; 2. Coneixements de la malaltia i de l‘evolució; 3. Coneixement dels fàrmacs i dels objectius del tractament farmacològic; 4. Adopció i manteniment d’hàbits de vida saludables; 5. Conductes de prevenció; 6. Participar en associacions de persones amb MPOC i en grups d’ajuda per aconseguir assessorament i compartir dubtes i experiències.
L’equip de salut ha de mantenir una relació estreta amb la persona afectada de la MPOC i amb la persona cuidadora i proporcionar-los coneixements i habilitats adients, incloent-hi la medicació i el seu maneig i el tractament no farmacològic. Els programes d’educació per a la salut són una eina excel·lent per millorar l’adhesió al tractament, la qual cosa redueix la morbiditat i la mortalitat, i millora la qualitat de vida.
1. Coneixement de les fonts d’informació
Actualment es disposa de molta informació de la MPOC, que pot ser complexa, confusa i contradictòria. Per trobar informació concreta i actualitzada cal acudir a fonts fiables i reconegudes, com ara revistes, centres i organitzacions, llocs webs especialitzats en la MPOC i agències governamentals. És important que les fonts d’informació d’Internet siguin segures i de qualitat; existeixen instruments de suport fàcils d’utilitzar, com el qüestionari per avaluar llocs webs sanitaris segons criteris europeus que ajuden a avaluar si una font és fiable o no.
2. Coneixements de la malaltia i de l’evolució
Per entendre la importància de la situació de salut i responsabilitzar-se de les cures, tant la persona amb MPOC com la persona cuidadora han de tenir els coneixements que s’indiquen tot seguit.
- Què és la malaltia pulmonar obstructiva crònica i per què es produeix.
- Les causes que han provocat la MPOC.
- Els signes i símptomes que presenta la persona o que pot presentar en el curs de l’evolució de la MPOC.
3. Coneixement dels fàrmacs i dels objectius del tractament farmacològic
Per gestionar la medicació, la persona amb MPOC i la persona cuidadora han de conèixer informació sobre els fàrmacs i sobre els objectius del tractament farmacològic, és a dir, han tenir els coneixements que s’indiquen tot seguit.
- Els fàrmacs que pren (nom genèric i comercial), les dosis, els efectes esperats i els efectes adversos, i com actuar en cas d’oblit o d’haver repetit la presa del medicament.
- La importància de prendre la medicació prescrita fins que el metge pneumòleg ho indiqui, encara que els símptomes millorin o desapareguin.
- La importància respectar les dosis prescrites, fins i tot si apareixen altres trastorns de salut —sempre que el metge no indiqui el contrari.
- En cas de prescripció de nous medicaments, cal informar el metge que prescriu el fàrmac nou del tractament farmacològic que pren.
- Els efectes i beneficis inicials del tractament farmacològic es poden reduir amb el temps i ser insuficients; per aquest motiu pot ser necessari modificar-ne les dosis o el tipus de medicació.
- Hi ha medicaments que poden agreujar la simptomatologia de la MPOC i, per tant, cal evitar-los; per exemple els antitussígens, els sedants, els narcòtics i els hipnòtics.
4. Adopció i manteniment d’hàbits de vida saludables
Adopció d’hàbits de vida saludable.
5. Conductes de prevenció
5.1 Evitar el fum del tabac
El fum del tabac és molt perjudicial per a totes les persones i, especialment, per a les persones amb MPOC. Per tant, és imprescindible que la persona amb MPOC abandoni aquesta addicció. A més, cal evitar els espais en què es fumi, tot i que gràcies la normativa recent sobre el tabac existeixen molts espais públics lliures de fum del tabac.
Consells per deixar de fumar.
- Aplicació de la nova Llei del tabac a Catalunya.
5.2 Reconèixer els signes i símptomes de descompensació de la MPOC
La persona amb MPOC i la persona cuidadora han de poder identificar i reconèixer precoçment els signes i símptomes següents que indiquen descompensació; és necessari consultar l’equip de salut en cas que apareguin.
- Un increment de les dificultats per respirar, sensació d’ofec o manca d’aire (dispnea). La persona pot detectar que es fatiga, pot tenir la sensació que li falta l’aire quan fa alguna activitat que fins aleshores podia fer sense problemes o, fins i tot, que li manca l’alè en repòs.
- Un increment de les secrecions respiratòries o canvis en el color o en la consistència. La persona pot detectar més moc de l’habitual, canvis en color —el moc pot ser més groguenc o verdós (mucopurulent)—, o canvis en la consistència —el moc pot ser més espès i pot comportar dificultats per expectorar-lo.
- Inflor a les cames o als peus (edemes). La persona pot detectar que li costa posar-se les sabates o que, al final del dia, té els turmells inflats.
- La presència de febre (temperatura ≥ 37,5 ºC). La persona pot detectar un augment de la temperatura corporal mesurada amb un termòmetre. La febre pot tenir moltes causes, com ara una infecció respiratòria, per això s’haurà d’estar alerta davant la sospita d’infecció.
- La presència de dolor costal. El dolor al pulmó pot ser un símptoma d’infecció greu; si apareix és necessari sol·licitar ajuda mèdica.
- Un increment de la son durant el dia (somnolència diürna), mal de cap o alteració de l’estat de consciència. Aquests signes poden indicar un augment del diòxid de carboni (CO2) a la sang (hipercàpnia) que s’ha de tractar immediatament.
5.3 Controlar la freqüència respiratòria
La persona amb MPOC i la persona cuidadora han de saber prendre la freqüència respiratòria i controlar-la, per poder identificar alteracions en la respiració.
Per prendre la freqüència respiratòria, cal seguir les recomanacions següents:
- S’ha de fer sempre en una situació relaxada i mai després de fer cap activitat o exercici.
- S’ha de fer sempre a la mateixa hora.
- Abans de fer-ho, la persona ha de reposar asseguda cinc minuts, com a mínim, en un ambient tranquil amb una temperatura agradable.
- S’ha de fer servir un rellotge que marqui els segons.
- Cal posar una mà al pit i comptar el nombre de vegades que la mà s’eleva durant 1 minut.
- S’ha d’anotar la xifra obtinguda en una llibreta de control.
- Si es dóna un augment de freqüència respiratòria, cal identificar i apuntar a la llibreta si hi ha signes o símptomes de descompensació (augment de la tos, dificultats per respirar, etc.) i consultar un professional de la salut.
5.4 Controlar la saturació d’oxigen a la sang
Per controlar regularment la saturació d’oxigen a la sang (SatO2), a banda dels exàmens que faci l’equip de salut, la persona amb MPOC i la persona cuidadora poden fer controls domiciliaris més regulars si es disposa d’un pulsioxímetre. S’ha de saber quin és el procediment i s’han de seguir les recomanacions següents per obtenir una mesura correcta.
- S’ha de fer sempre en una situació relaxada i mai després de fer cap activitat o exercici.
- Abans de fer-ho, la persona ha de reposar asseguda com a mínim 15 minuts, en un ambient tranquil i una temperatura agradable.
- S’ha de fer la medició lluny de fonts de llum importants, perquè poden alterar la saturació d’oxigen i oferir resultats erronis.
- Si es porten les ungles pintades, s’ha de treure la pintura de l’ungla del dit que es farà servir per la mesura.
- Cal col·locar el pulsioxímetre —aparell amb forma d’una pinça gran — en un dels dits de la mà.
- Abans de prendre la SatO2, cal assegurar-se que el dit no estigui gaire fred per evitar medicions incorrectes.
- S’han de seguir les instruccions del fabricant de l’aparell o les explicacions que hagi fet l’equip de salut.
- És important mantenir el dit immòbil mentre es fa la mesura.
- S’han d’anotar les xifres obtingudes sobre la SatO2 i la freqüència cardíaca (FC) en una llibreta de control.
- En cas de que la SatO2 estigui més baixa de l’habitual, cal anotar si hi ha signes o símptomes de descompensació. Si està per sota de 90 %, cal consultar l’equip de salut.
- S’ha de comparar regularment l’aparell de mesura domiciliari amb el de la consulta de l’equip de salut, per comprovar-ne l’exactitud, i seguir les recomanacions del fabricant per al manteniment.
6. Participar en associacions de persones amb MPOC i en grups d’ajuda per aconseguir assessorament i compartir dubtes i experiències
- Unitats monogràfiques. Als centres de salut existeixen unitats i professionals amb equips multidisciplinaris, formats per personal infermer, metges, dietistes i fisioterapeutes, centrats exclusivament en el tractament i en la cura de la persona amb MPOC, amb l’objectiu d’oferir una atenció continuada i integral a la persona amb MPOC i a la seva família. En aquestes unitats, també es duen a terme programes de formació perquè la persona tingui cura d’ella mateixa. Com a exemple, destaca el Programa Pacient Expert de Catalunya®, desenvolupat a les institucions de l’Institut Català de la Salut (ICS), en què una persona amb MPOC capaç de responsabilitzar-se i tenir cura de si mateixa fa d’educadora d’altres persones amb MPOC, mentre que el professional de la salut fa d’observador i només intervé si és necessari.
- Associacions de malalts i grups d’ajuda mútua. Són grups a qui la persona amb MPOC es pot adreçar per trobar-hi suport. Aquests grups se centren a resoldre necessitats i dubtes i a compartir experiències de les persones afectades per un mateix trastorn de salut.
- APEAS. Associació de pacients de MPOC i d’apnea del son
- ASOCEPOC. Associació espanyola de familiars i pacients amb MPOC
- Associació d‘afectats crònics de les vies respiratòries A tot pulmó
- FENAER. Federació nacional d’associacions de malalts respiratoris
- Gestió dels certificats del grau de disminució o minusvalidesa. Les persones amb una malaltia crònica que presenten un grau variable de dificultat per dur a terme les activitats de la vida diària poden sol·licitar un certificat del grau de disminució o minusvalidesa. El certificat del grau de disminució, que a Espanya concedeix el departament de serveis socials de cada comunitat autònoma, és un document que expressa en percentatges el grau de limitació o disminució que té cada persona per desenvolupar qualsevol activitat de la vida diària. A partir d’un grau de disminució igual o superior al 33 %, l’Administració posa a disposició de la persona un conjunt de recursos per millorar-ne la qualitat de vida. Per exemple, deduccions en la declaració de la renda, els beneficis per a les empreses que contractin persones amb un certificat de disminució o les ajudes per a l’adquisició d’habitatges de protecció oficial. Per a més informació o per gestionar el certificat de disminució, cal adreçar-se als serveis socials de l’Ajuntament.
Situacions de vida relacionadespP@)
1. MPOC a l’embaràs, 2. MPOC i viatjar, 3. MPOC i sexualitat i 4. MPOC i grip
1. MPOC a l’embaràs
És una situació molt poc freqüent que una dona embarassada pateixi MPOC. Malgrat tot, l’augment del nombre de dones fumadores, l’inici més precoç al tabaquisme i els canvis demogràfics en la fecunditat en els últims anys, és a dir, els embarassos en edats més avançades, potser faran que en el futur sigui una situació més freqüent.
L’embaràs implica uns canvis fisiològics que repercuteixen en la manera de respirar (inspiració i expiració) i en el nivells d’O2 i de CO2 a la sang, ja que l'augment de mida de l'úter comprimeix el diafragma, i dificulta l’expansió toràcica completa i, per tant, l'intercanvi de gasos. A més, augmenten les necessitats metabòliques i d’oxigen, per la presència del fetus. Així, doncs, la manca d’oxigen a la sang durant la gestació a causa de la MPOC pot ser un risc important tant per a la dona com per al fetus.
Consells de salut en l’embaràs
Consells de salut en el part
2. MPOC i viatjar
Una MPOC en estadis molt avançats pot fer no recomanable un viatge per la limitació de l’activitat física. Però si la situació de salut està estabilitzada, la persona afectada pot viatjar tenint en compte algunes precaucions.
L’enrenou d’un viatge pot suposar un estrès físic i psicològic que pot empitjorar la situació de salut. És important planificar el viatge amb antelació i consultar les necessitats específiques a l’equip de salut: medicació, actuació davant una descompensació, informes mèdics, etc. A més, s’han de seguir una sèrie de recomanacions a l’hora de viatjar.
Si la persona necessita oxigen fora de la residència habitual, el pneumòleg l’ajudarà a fer els tràmits necessaris amb l’empresa de subministrament de d’oxigen per aconseguir-ne. A més, la persona també haurà de posar-se en contacte amb l’empresa subministradora i amb el lloc de destí (l’hotel, l’apartament, etc.) per coordinar l’arribada i la retirada de l’aparell d’oxigen estàtic, que haurà de ser igual o semblant al que es fa servir habitualment.
Si es necessita oxigen durant el desplaçament en automòbil, tren, autobús o vaixell, la persona podrà emportar-se el seu equip d’oxigen portàtil i tenir la precaució de posar l’aparell en posició vertical. Si el viatge és en avió, la companyia aèria subministrarà l’oxigen; per tant, caldrà posar-se en contacte amb la línia aèria per planificar el subministrament durant el vol.
Finalment, cal tenir en compte que no es recomana viatjar a llocs amb temperatures extremes (fredes o calentes) ni a llocs amb una altura superior als 1.500 metres sobre el nivell del mar, ja que pot augmentar la sensació de manca d’aire per la disminució de l’oxigen a la sang.
Consells de salut per viatjar si es té un problema de salut crònic
3. MPOC i sexualitat
El manteniment de l’activitat sexual és una preocupació freqüent entre les persones amb MPOC. La por a la manca d’energia, a patir un atac de tos, a la dispnea o a trastorns en l’estat d’ànim, com la depressió, poden dificultar el manteniment de relacions sexuals satisfactòries.
La persona ha de saber que pot mantenir una activitat sexual regular sense incidències, sempre que pugui mantenir una activitat física regular i moderada sense l’aparició o l’empitjorament de simptomatologia respiratòria com l’ofec o la tos. Si aquests símptomes no apareixen mentre es pràctica exercici, no solen aparèixer durant les relacions sexuals. Tanmateix, en persones amb MPOC evolucionada, una activitat sexual intensa pot empitjorar la simptomatologia respiratòria.
Cal tenir en compte els aspectes següents:
- Les relacions sexuals són importants. Per tant, s’ha d’intentar mantenir-les planificant-les bé.
- S’ha de programar l'activitat sexual per als moments en què la persona se senti més descansada, i evitar tenir relacions sexuals just després dels àpats.
- L’habitació s’ha de mantenir a una temperatura adequada (de 19 a21 ºC).
- Una estona abans de l’activitat sexual, s’ha d’estar en repòs i fer exercicis de respiració i relaxació.
- Abans de mantenir relacions sexuals, és bo prendre dues inhalacions de la medicació de rescat.
- Si es té prescrit l’oxigen, s’ha d’utilitzar durant l’activitat sexual.
- Cal col·locar-se en una posició còmoda: les persones han d’estar ajagudes de costat o assegudes cara a cara, de manera que es pugui respirar sense dificultats.
- Si l'ofec és important, cal aturar-se i descansar.
- Cal recordar que el coit no és l’única pràctica sexual. S’han d’intentar altres alternatives per donar i per rebre plaer.
4. MPOC i grip
La grip és una infecció causada per un virus que afecta les vies respiratòries, acompanyada de signes i símptomes com mal de coll, debilitat, dolor muscular i de les articulacions, mal de cap, tos i febre.
En la persona amb MPOC, la grip pot descompensar la malaltia i empitjorar-ne la simptomatologia respiratòria —pot augmentar de la sensació d’ofec, la tos i la mucositat, i augmentar la coloració i consistència del moc expectorat—, fins al punt de ser necessari l’ingrés hospitalari. Per tant, és molt recomanable que, davant la presència de signes i símptomes de grip, la persona amb MPOC consulti l’equip de salut per ajustar el tractament farmacològic. A més, és important l’administració anual de la vacuna contra la grip per prevenir les descompensacions.
Problemes de salut relacionatspP@)
Els problemes de salut principals o les complicacions potencials associats a la MPOC tenen relació amb la progressió o amb la descompensació de la pròpia malaltia o amb el tractament farmacològic.
- Problemes de salut relacionats amb la malaltia
- Problemes de salut relacionats amb el tractament farmacològic
- Situacions que poden desencadenar una descompensació de la MPOC
1. Problemes de salut relacionats amb la malaltia
1.1 Infecció respiratòria i pneumònia; 1.2 Insuficiència respiratòria aguda; 1.3 Pneumotòrax; 1.4 Hemoptisi.
1.1 Infecció respiratòria i pneumònia
La infecció respiratòria és un procés infecciós de les vies respiratòries causat per un virus o una bactèria. En les persones amb MPOC, es manifesta amb signes i símptomes com l’augment de la tos i de la producció d’esput, canvis en la coloració i consistència de l’esput i aparició o augment de la dispnea; també pot augmentar la temperatura corporal (temperatura > 37,5 ºC). La infecció respiratòria és una de les causes principals d’ingrés hospitalari per descompensació. Durant l’ingrés, normalment s’administren antibiòtics combatre la infecció, corticoides, broncodilatadors nebulitzats i oxigen mitjançant unes cànules nasals o una mascareta.
La pneumònia és la complicació principal de la infecció respiratòria. Es tracta d’una inflamació dels alvèols provocada per un virus, una bactèria o un fong. Es manifesta amb febre alta, que pot anar acompanyada de calfreds, tos amb expectoració de color groguenc o verd (moc mucopurulent), dolor al pit que augmenta amb la respiració profunda i amb la tos (dolor pleurític), dificultat respiratòria (dispnea), augment de la freqüència cardíaca (taquicàrdia), augment de la freqüència respiratòria (taquipnea) i pressió arterial baixa (hipotensió). Segons la gravetat de la pneumònia pot ser necessari l’ingrés hospitalari.
1.2 Insuficiència respiratòria aguda
La insuficiència respiratòria aguda (IRA) és una situació en què l’aparell respiratori falla en l’intercanvi de gasos, és a dir, en el pas de l’oxigen del aire inspirat a la sang i en l’eliminació del diòxid de carboni de la sang en l’aire expirat. Per diagnosticar aquesta insuficiència, és imprescindible realitzar una gasometria arterial per analitzar els gasos en la sang. Els signes i símptomes varien segons si hi ha una disminució d’oxigen a la sang (IRA hipoxèmica) o un augment del diòxid de carboni a la sang (IRA hipercàpnica).
La persona amb hipoxèmia presenta ofec, augment de la freqüència respiratòria (taquipnea) i cardíaca (taquicàrdia) i coloració blavosa de la pell i de les mucoses (cianosis), sobretot dels llavis i de la part distal dels dits. La persona amb hipercàpnia presenta desorientació, tremolor a les mans i augment de la freqüència cardíaca (taquicàrdia). La IRA és una situació greu que requereix atenció hospitalària urgent.
1.3 Pneumotòrax
És la presència d’aire dintre de l’espai que hi ha entre les dues pleures, que són les membranes que recobreixen els pulmons. Aquesta acumulació d’aire pressiona el pulmó de manera que el col·lapsa totalment o parcialment i l’impedeix eixamplar-se correctament durant la inspiració. La persona presenta dificultats per respirar i dolor al tòrax, el qual augmenta en respirar. Si el pneumotòrax és gran, serà necessari col·locar un tub dins de la pleura per eliminar l’aire acumulat.
1.4 Hemoptisi
És l’expectoració de moc sanguinolent o de sang fresca procedent dels pulmons. Es tracta d’una situació que requereix atenció mèdica urgent. La persona amb hemoptisi presenta tos i dificultats respiratòries. És important que expliqui a l’equip de salut la durada d’aquest episodi i la quantitat aproximada de sang que ha expectorat per controlar-ne els efectes.
2. Problemes de salut relacionats amb el tractament farmacològic
Les complicacions associades als fàrmacs depenen del tractament prescrit. Les més freqüents es presenten tot seguit.
2.1 Taquicàrdia i tremolor; 2.2 Disfonia i candidiasi oral; 2.3 Hiperglucèmia; 2.4 Miopatia esteroïdal
2.1 Taquicàrdia i tremolor
És una de les complicacions més freqüent associada al tractament amb broncodilatadors β2 adrenèrgics. Generalment es presenta poc després d’administrar l’inhalador, en forma de tremolor a les mans, nerviosisme i palpitacions al pit; aquests signes desapareixen sols al cap d’un temps. Quan apareix, cal consultar al metge per tal d’ajustar-ne la dosi o modificar el fàrmac.
2.2 Disfonia i candidiasi oral
És una de les complicacions més freqüents relacionada amb el tractament amb corticoides inhalats. La persona presenta irritació al coll, canvis en la veu (disfonia) i fongs a la boca (candidiasi oral). Aquesta infecció produïda per fongs generalment es manifesta amb plaques blanques a la llengua i al paladar, i és necessari que el metge prescrigui un tractament específic per combatre-la.
Per tal d’evitar l’aparició d’aquestes manifestacions, es recomana després de cada inhalació esbandir la boca amb aigua o rentar-se les dents amb dentífric.
2.3 Hiperglucèmia
La hiperglucèmia és l’augment temporal dels nivells del sucre a la sang per sobre dels índexs normals. És una de les complicacions principals associada al consum de glucocorticoides, que depèn de la quantitat de medicament administrada i de la durada del tractament. Aquest augment del sucre a la sang es produeix, generalment, després dels àpats i es manifesta amb un augment de la sensació de set (polidípsia), un augment de la quantitat d’orina (poliúria), un augment de la gana (polifàgia) i pèrdua de pes. Es recomana controlar la glucèmia , com a mínim, després de sopar durant els dos o tres primers dies de tractament amb cortisona, controlar l’aportació d’hidrats de carboni i fer exercici regularment. En cas necessari, el metge pot prescriure algun fàrmac per controlar el nivell de sucre a la sang.
2.4 Miopatia esteroïdal
La miopatia esteroïdal és la debilitat de la musculatura del cos. És una complicació relacionada amb el tractament amb glucocorticoides i depèn de la quantitat administrada i de la durada del tractament. La persona té dificultats per fer activitats quotidianes per la pèrdua de força en els músculs, sobretot a les cames i als braços; es pot presentar dolor, rigidesa i rampes. A més de fer exercici físic regularment, s’aconsella acudir al fisioterapeuta per fer exercicis específics per millorar la força i la flexibilitat dels músculs.
3. Situacions que poden desencadenar una descompensació de la MPOC
Factors i conductes de protecció pP@)
Les persones amb o sense factors de risc de patir una MPOC poden adoptar i mantenir conductes de protecció que les ajudin a prevenir-ne i retardar-ne l’aparició. Les persones que ja pateixen la MPOC poden prevenir i retardar l’aparició i l’evolució de complicacions mitjançant l’adopció i manteniment d’una sèrie de conductes. 1. Conductes de protecció associades a la malaltia i 2. Conductes de protecció associades al control de la situació de salut
1. Conductes de protecció associades a la malaltia
1.1 Conductes de protecció de la MPOC; 1.2 Conductes de protecció relacionades amb els problemes de salut principals associats a la malaltia
1.1 Conductes de protecció de la MPOC
Per prevenir el desenvolupament de la MPOC és molt important la promoció d’alguns hàbits saludables.
- Evitar el tabaquisme
- Evitar l’exposició al fum de la llenya o del carbó
- Evitar l’exposició ambiental a partícules o gasos nocius a la feina
1.2 Conductes de protecció relacionades amb els problemes de salut principals associats a la malaltia
Un cop instaurada la MPOC, per prevenir les complicacions associades a la malaltia i al tractament, es recomana adoptar les mesures següents com a factors de protecció:
- Conèixer els signes i símptomes principals de descompensació de la malaltia i aprendre a identificar-los, com l’augment de la tos, l’ofec i l’augment de la mucositat i els canvis en la coloració del moc.
- Fer correctament la tècnica d’inhalació dels medicaments.
- Conèixer el tractament farmacològic (nom genèric i comercial): l’acció, la dosi i la via d'administració de cada fàrmac i els efectes secundaris.
2. Conductes de protecció associades al control de la situació de salut
La persona amb MPOC, per gestionar correctament la situació de salut i tenir el grau màxim d’independència en l’autocontrol de la malaltia, hauria de seguir les conductes que s’indiquen tot seguit.
2.1 Responsabilitzar-se i participar activament en el control de la malaltia; 2.2 Adoptar hàbits de vida saludables; 2.3 Adquirir conductes de prevenció; 2.4 Fer servir fonts d’informació acreditades i rigoroses; 2.5 Controlar i evitar els factors i conductes de risc que es relacionen amb el trastorn de salut; 2.6 Identificar la xarxa de recursos personals, familiars i socials i utilitzar-la adequadament.
2.1 Responsabilitzar-se i participar activament en el control de la malaltia
El coneixement de la malaltia i del tractament és fonamental per identificar a temps qualsevol signe nou o situació que pugui indicar una descompensació, per tal de poder comunicar-ho a l’equip de salut. Complir el tractament, farmacològic i no farmacològic, és un dels factors de protecció principals per tal alentir l’inici i la progressió de la malaltia i per prevenir les descompensacions associades.
2.2 Adoptar hàbits de vida saludables
Per controlar la situació de salut cal adoptar hàbits de vida saludables. És important que la persona adopti les mesures següents:
- Abandonar el consum de tabac.
- Mantenir una dieta equilibrada i variada que inclogui aliments amb fibra (fruita, verdura, cereals integrals i llegums), carns magres, peix, ous i oli d’oliva.
- Prevenir la malnutrició, tant per excés (sobrepès i obesitat) com per defecte (desnutrició), amb una dieta equilibrada.
- Incloure en la vida diària un programa d’exercici regular adaptat a cada persona. Caminar és el millor exercici.
- Controlar l’estrès i evitar les situacions emocionals extremes.
- Evitar el consum d’alcohol i de substàncies estimulants com el cafè o el te.
- Vacunar-se contra la grip i contra la pneumònia.
- Evitar canvis bruscos de temperatura.
- Evitar l’exposició a irritants ambientals (pol·lució atmosfèrica, fum del tabac, gasos o fums, etc.).
2.3 Adquirir conductes de prevenció
És recomanable establir les conductes de prevenció següents:
- Estar alerta davant l’aparició de signes i símptomes que poden indicar una descompensació, com l’augment de la dispnea, l’augment de la tos, els canvis en la consistència i coloració de l’esput, etc.
- Controlar la freqüència respiratòria i la saturació d’oxigen regularment.
- Controlar regularment l’aspecte del moc expectorat —la consistència i el color.
- La persona amb diabetis ha de mantenir un bon control del nivell de glicèmia i seguir el tractament prescrit.
- Evitar l’automedicació en tots el casos, però especialment amb els antitussígens, sedants, narcòtics o hipnòtics.
2.4 Fer servir fonts d’informació acreditades i rigoroses
S’han de resoldre els dubtes o inquietuds. Per fer-ho, la persona disposa de recursos d’informació per resoldre les qüestions que sorgeixin i per aprofundir en el coneixement de la situació de salut. És important que les fonts d’informació d’Internet que es consultin siguin segures i de qualitat. En aquest sentit, existeixen instruments de suport fàcils d’utilitzar per a tots els públics, com el qüestionari per avaluar llocs web sanitaris segons criteris europeus, que ajuden saber si una font és fiable o no.
Tanmateix, qualsevol dubte pot ser resolt per l’equip de salut habitual.
2.5 Controlar i evitar els factors i conductes de risc que es relacionen amb el trastorn de salut
2.6 Identificar la xarxa de recursos personals, familiars i socials i utilitzar-la adequadament.
- Participar en associacions de persones amb MPOC i en grups d'ajuda.
Factors i conductes de riscpP@)
1. Factors de risc de la MPOC
S’han identificat una sèrie de factors de risc —modificables i no modificables— que augmenten la probabilitat de desenvolupar la MPOC.
- Factors no modificables:
- Edat
- Sexe
- Envelliment pulmonar
- Contaminació atmosfèrica
- Predisposició genètica: l’emfisema hereditari per dèficit d’a-1-antitripsina
- Antecedents de tuberculosi pulmonar
- Factors modificables i controlables (la persona els pot suprimir o controlar, per reduir-ne els riscos)
- Consum de tabac
- Exposició laboral a partícules i gasos nocius
- Exposició al fum de la llenya o del carbó
- Tabaquisme passiu
- Altres. Les infeccions respiratòries repetides de l’infant o de l’adult en edats primerenques (durant la joventut) i els factors socioeconòmics (hi ha més prevalença de fumadors en les classes socioeconòmiques més baixes).
2. Factors i conductes de risc relacionats amb la descompensació de la MPOC
Un cop diagnosticada la MPOC, hi ha factors que poden provocar la descompensació de la MPOC. Els principals es relacionen amb un control i un seguiment inadequats de les pautes terapèutiques recomanades —farmacològiques o no—, amb altres trastorns de salut intercurrents o amb el curs evolutiu de la malaltia.
2.1 Seguiment inadequat de les pautes terapèutiques no farmacològiques; 2.2 Factors relacionats amb el tractament farmacològic; 2.3 Presència o desenvolupament d’altres trastorns de salut
2.1 Seguiment inadequat de les pautes terapèutiques no farmacològiques
- Consumir tabac.
- Realitzar excessos físics i viure situacions emocionals extremes: l’esforç físic intens o els trastorns emocionals com l’ansietat poden augmentar la sensació de dispnea.
Es recomana adoptar hàbits de vida saludables, deixar de fumar, seguir una dieta adequada, mantenir un pes saludable i practicar de forma regular exercici físic.
2.2 Factors relacionats amb el tractament farmacològic
- Incomplir el tractament: no seguir estrictament la dosi prescrita, no prendre mai el medicament o no realitzar correctament de la tècnica d’inhalació.
- Prendre fàrmacs contraindicats, com els antitussígens, els sedants, els narcòtics o els hipnòtics.
2.3 Presència o desenvolupament d’altres trastorns de salut
Hi ha trastorns que poden influir en una descompensació de la MPOC.
- Infeccions respiratòries
- Embolisme pulmonar: obstrucció de les artèries pulmonars causada habitualment per un coàgul
- Intervencions quirúrgiques
- Accidents vasculars cerebrals: oclusió d’alguna de les artèries que irriguen el cervell produïda per una placa d’ateroma o per un coàgul.
- Insuficiència cardíaca
- Malalties neuromusculars: conjunt de malalties que afecten els nervis que controlen els músculs i que produeixen una pèrdua de força muscular.
Repercussions personals, familiars i socials P@)
Qualsevol trastorn crònic de salut implica, en major o menor mesura, modificacions en la vida personal, familiar i social que cal identificar i gestionar adequadament. En les persones amb MPOC, la dispnea i la disminució de la quantitat d’oxigen disponible limiten l’activitat física, situació que afecta la dinàmica personal, laboral, familiar, l’establiment de les relacions socials i la manera de divertir-se.
A més, la reducció de l’energia necessària per afrontar les activitats diàries i les situacions de descompensació que poden requerir ingrés hospitalari poden afectar l’estat d’ànim i la percepció de la pròpia salut. Les respostes i estratègies que cada persona adopti (recursos d’ajuda personal, treballar des de casa, grups de suport, activitats de lleure que no impliquin esforç físic, etc.) seran fonamentals per minimitzar les repercussions de la MPOC en la persona que la pateix i en les persones que l’envolten.
És important seguir les recomanacions en el control de la situació de salut, per millorar la qualitat de vida de la persona afectada i de l’entorn familiar i social.
Informació general
DescripciópP@)
La funció principal del pulmó és proporcionar a l’organisme l’oxigen (O2) necessari per viure. Aquesta funció es du a terme mitjançant la inspiració, que és l’entrada d’aire als pulmons i l’expiració, la sortida d’aire dels pulmons, per eliminar el diòxid de carboni (CO2). Aquest procés, conegut com intercanvi de gasos, es produeix entre els alvèols — sacs petits que hi ha al final de l’arbre bronquial— i els capil·lars pulmonars —vasos sanguinis molt petits. El pulmó ha de respondre sense dificultats tant en una situació de repòs com d’activitat intensa, en la qual es necessita més oxigen per cobrir-ne l’increment de demanda.
La malaltia pulmonar obstructiva crònica (MPOC) és una situació en què s’obstrueixen els bronquis, es destrueixen els alvèols i, en conseqüència, el pulmó es incapaç de satisfer totalment les necessitats d’oxigen i d’eliminar el diòxid de carboni de l’organisme. A l’inici de la malaltia, aquesta incapacitat es manifesta quan la persona ha de dur a terme activitats que comporten una sobrecàrrega de treball, com pujar unes escales, i en estadis més avançats també es manifesta en situació de repòs.
La Guía española de la enfermedad pulmonar obstructiva crónica (GesEPOC) defineix la MPOC com una malaltia respiratòria crònica caracteritzada per una limitació crònica del flux aeri que no és totalment reversible. Aquesta limitació del flux aeri se sol manifestar en forma de dispnea —sensació de dificultat per a respirar, ofec— i, normalment, és progressiva. A més, s’associa a una resposta inflamatòria anormal dels pulmons a la presència de partícules nocives i gasos, derivats principalment del fum del tabac, que, a més, poden produir altres símptomes com tos crònica, acompanyada o no d’expectoració. La MPOC es caracteritza també per aguditzacions i comorbiditats freqüents, com la cardiopatia isquèmica o la insuficiència cardíaca, que poden augmentar la gravetat de la situació de salut en algunes persones.
HistòriapP@)
La història de la MPOC forma part de la història de la pneumologia, integrada per tots els coneixements relacionats amb l’anatomia, la fisiologia o el funcionament del pulmó, les malalties i els tractaments relacionats amb aquest òrgan i, finalment, totes aquelles proves diagnòstiques complementàries que han permès conèixer el funcionament del pulmó i ajudar en el diagnòstic i en el seguiment dels problemes respiratoris.
Els primers coneixements anatòmics del pulmó provenen de l’Egipte faraònic, gràcies a la pràctica de les momificacions. Durant l’època de la Grècia clàssica, la Medicina va adquirir per primera vegada característiques de ciència, gràcies a l’observació del malalt i a l’aplicació del raonament filosòfic: «El metge que a la vegada es filòsof s’assembla als déus». Hipòcrates (460-377 aC), considerat el pare de la medicina, fa referència a diverses malalties pulmonars en la seva col·lecció d’escrits Corpus Hippocraticum: la laringitis, la pulmonia, la tisi, el constipat, etc. A més, el terme asma s’utilitzava per a totes les persones amb alguna malaltia respiratòria que tenien la sensació de manca d’aire, i el emfisema (de emphýsao, bufar) s’utilitzava per designar la presència d’aire dintre dels teixits. En aquesta època no existia la paraula bronquitis, entre altres coses perquè els conductes aeris es consideraven vasos arterials que contenien aire (pneuma). Amb Hipòcrates també s’inicia l’administració d’herbes medicinals via inhalació mitjançant un recipient de fang al foc connectat a un tub a través del qual s’inhalaven els vapors procedents de les infusions d’herbes.
La civilització romana no va aportar gaires novetats en coneixements de malalties de les vies respiratòries. Els metges es van limitar a seguir, fidelment, les aportacions dels grecs. Galè (129-199 dC), metge romà de gran reputació, i els seus deixebles creien que l’aire que entrava a l’organisme arribava al ventricle esquerre per barrejar-se amb la sang del ventricle dret a través del septe (paret que separa els dos ventricles); de la barreja en sorgia una sang pura que era transportada fins al cervell. A més, gràcies a l’experimentació amb animals, sabien que el pulmó s’expandia durant la inspiració (entrada d’aire) i es contreia durant l’expiració (sortida de l’aire).
A mitjan del segle XVI, l’anatomista i cirurgià M. Realdo Colombo (1516-1559) va descriure, gràcies també a l’experimentació amb animals, la circulació pulmonar. Va observar que la sang que circulava per la vena pulmonar, des dels pulmons al cor esquerre, tenia una coloració brillant (sang arterial), mentre que la sang que circulava del cor als pulmons era fosca (sang venosa); es va deduir que aquest canvi de color es feia als pulmons, però no se sabia com es produïa. Anys després del descobriment del microscopi, el 1660, M. Malpighi (1628-1694), anatomista i biòleg italià, va veure que el pulmó estava format per grups de vesícules (alvèols) rodejats per vasos sanguinis molt petits (capil·lars), i va imaginar el pas de l’aire dels alvèols a aquests capil·lars. Simultàniament, el metge genovès Téophile Bonet descrivia, a partir d’una autòpsia practicada, uns pulmons extraordinàriament voluminosos; en realitat es tractava d’un emfisema pulmonar, però va interpretar incorrectament aquesta troballa.
En el segle de la química, el XVIII, Antoine Lavoisier, químic i biòleg francès, va descobrir que una cinquena part de l’aire estava format per un gas anomenat oxigen (O2) i que era indispensable per a la vida. Va concloure que la finalitat de la respiració era obtenir oxigen —i no refredar la sang com es creia fins aleshores— i eliminar un altre gas anomenat anhídrid carbònic (CO2).
Tot i les grans aportacions científiques i filosòfiques fetes fins als segles XVI-XVIII, els primers grans avenços en malalties respiratòries bronquials comencen a principi del segle XIX, amb el descobriment de l’estetoscopi (d‘stéthos, que vol dir pit, i d’scopé, explorar). René Laennec (1781-1826), il·lustre metge francès, va crear un cilindre de fusta allargat per poder escoltar els sorolls interns del cos; fins aleshores, el metge havia d’auscultar posant l’orella al pit. Aquest nou instrument, anomenat estetoscopi i més endavant fonendoscopi, li va permetre estudiar els sorolls respiratoris i cardíacs amb claredat. Fruit d’aquest estudi exhaustiu, el 1819 va publicar el conegut llibre de les malalties de cor i pulmó De l'auscultation médiate ou traité du diagnostic des maladies des poumons et du coeur fondé principalement sur ce nouveau moyen d'exploration (la traducció d’aquest títol en català seria: “Sobre l’auscultació mediata o tractat del diagnòstic de les malalties dels pulmons i del cor fonamentat principalment en aquest nou mitjà d’exploració”). Laennec va ser el primer en reconèixer l’emfisema pulmonar com una malaltia amb característiques com, per exemple, la sensació de manca d’aire o dispnea, un dels símptomes més habituals. També en aquella època, Charles Badham va utilitzar per primera vegada el terme bronquitis per referir-se a les malalties respiratòries que cursaven amb inflamació de la mucosa bronquial, però aquest nou concepte no va ser gaire acceptat entre els científics i durant molts anys a aquestes malalties se les va continuar anomenant constipat bronquial.
A poc a poc, els conceptes de bronquitis crònica i emfisema es van introduir a la literatura mèdica, però amb serioses dificultats per diferenciar-los per les semblances clíniques i funcionals. Per aquest motiu, el 1950, un grup d’experts britànics van elaborar una definició per a cada concepte:
Bronquitis crònica: producció contínua o recurrent d’excés de secreció mucosa de l’arbre bronquial, amb tos i expectoració la major part dels dies durant almenys tres mesos i dos anys consecutius, com a mínim.
Emfisema pulmonar: condició caracteritzada per l’augment anormal de la mida dels espais aeris distals als bronquíols terminals, acompanyat de la dilatació o la destrucció de les parets dels bronquíols.
Anys més tard, es va imposar el terme malaltia pulmonar obstructiva crònica (MPOC) per designar una síndrome que cursava amb obstrucció crònica i progressiva del flux aeri com a conseqüència de la bronquitis crònica, de l’emfisema o de la seva associació.
Respecte al tabac com a factor de risc per excel·lència de la MPOC, se’n comencen a trobar algunes referències a final del segle XIX: «Afegim que totes les causes capaces d’irritar la mucosa bronquial sostenen i desenvolupen el constipat bronquial [...]; el fum del tabac mateix, inofensiu per a molts, és un veritable verí per alguns.» No és fins a principis del segle XX, que alguns observadors manifesten la influència negativa del tabac sobre la salut i, en especial, sobre l’aparell respiratori.
Pel que fa a les tècniques d’exploració complementària, destaca, el 1846, la creació de l’espiròmetre, el primer aparell que permetia mesurar els volums pulmonars. John Hutchinson, metge britànic, va presentar un estudi sobre els valors de diversos paràmetres de la capacitat pulmonar mesurats amb un espiròmetre fet per ell. Els espiròmetres, dels quals es van fabricar diversos models, van trigar algun temps a introduir-se en la pràctica clínica habitual. Aquest descobriment juntament amb els raigs X, de W.C. Röntgen, l’any 1895, van revolucionar el món de les malalties respiratòries.
A l’últim, cal mencionar la importància dels tractaments pneumològics. Respecte a la teràpia inhalada, el veritable inici del tractament nebulitzat (de nebula, vapor, núvol, boira) en les malalties respiratòries es pot situar a partir del 1860, gràcies a la invenció d’aparells portàtils que transformaven els líquids en vapors d’ús medicinal i que estaven ubicats als balnearis. En aquesta època, el tractament amb oxigen es practicava en algunes consultes mèdiques o a domicili amb aparells portàtils, i l’oxigen s’administrava sol o barrejat amb solucions medicamentoses. A partir del segle XX, la teràpia inhalada va adquirir més protagonisme gràcies als avenços de la indústria farmacèutica i es va començar a desenvolupar la fisioteràpia respiratòria.
EpidemiologiapP@)
La malaltia pulmonar obstructiva crònica és un trastorn de salut important que sol comportar de manera freqüent l’ingrés hospitalari. Segons el Registro de altas de los hospitales generales del Sistema Nacional de Salud (SNS) d’Espanya, la MPOC va ser la causa de més de 58.000 estades hospitalàries durant el 2010, amb una mitjana d’ingrés de 8 dies. És, per tant, una malaltia que comporta un consum elevat de recursos sanitaris, amb un cost general de 750-1.000 milions d’euros/any i un cost mitjà per persona amb MPOC d’entre 1.712 i 3.238 euros/any.
L‘OMS estima que actualment hi ha 210 milions de persones al món que pateixen la MPOC. A Espanya, la prevalença, és a dir, el nombre de persones que pateixen MPOC respecte al total de la població, és del 10,2 % de les persones entre 40 i 80 anys, més habitual en homes que en dones (15,1 % en homes i 5,7 % en dones). Cal dir que aquesta malaltia està infradiagnosticada, és a dir que hi ha aproximadament un 73 % de persones amb MPOC que no saben que tenen la malaltia perquè no els l’han diagnosticat.
La MPOC és, actualment, la quarta causa de mort al món i l‘OMS estima que l’any 2030 en serà la tercera causa, tot i que durant aquests últims deu anys a Espanya la mortalitat mostra una tendència a disminuir, tant en els homes com en les dones.
Respecte al consum de tabac, principal causa actual de la MPOC, el 29,5 % de la població adulta fuma, segons les dades de l’Enquesta Nacional de Salut, i el consum és major en els homes que en les dones. Entre la població de 16 a 24 anys, el consum de tabac és del 33 %, i el consum és una mica més alt en les noies que en els nois.
EtiologiapP@)
Les causes que es relacionen amb l’aparició de MPOC són:
1. Consum de tabac, 2. Tabaquisme passiu, 3. Combustible de biomassa, 4. Contaminació atmosfèrica i ambiental, 5. Deficiència d’a-1-antitripsina
1. Consum de tabac
Actualment és la causa principal de la MPOC. La inhalació del fum del tabac produeix la inflamació dels bronquis i la destrucció dels alvèols. A més, disminueix la disponibilitat d’oxigen dels teixits, ja que l’hemoglobina s’uneix amb més facilitat al diòxid de carboni present al fum del tabac que a l’oxigen que li arriba amb la inspiració. En general, el risc de patir la malaltia en les persones fumadores és del 25-30 % i és proporcional al consum de tabac, és a dir, com més cigarrets es consumeixen, major risc de desenvolupar-la —una persona que ha fumat o fuma un paquet al dia durant 30 anys, té un 50 % de probabilitats de desenvolupar la malaltia.
El consum mundial de tabac és molt important. A Espanya, aproximadament el 29 % de les persones fumen, i l’edat d’inici en el consum se situa al voltant dels 13 anys.
2. Tabaquisme passiu
És la inhalació involuntària del fum del tabac d’una altra persona que fuma. A la població, hi ha una proporció petita de persones amb MPOC que no han fumat mai. Entre aquestes persones no fumadores, el tabaquisme passiu representa una situació de risc que s’ha relacionat amb la malaltia.
A tot el món, hi ha moltes llars que fan servir combustible de biomassa —llenya o carbó— com a font principal d’energia domèstica. L’exposició a aquest combustible s’ha relacionat amb el desenvolupament de la MPOC.
4. Contaminació atmosfèrica i ambiental
La MPOC es relaciona amb l’exposició a la pols i a fums nocius al lloc de treball i també amb la contaminació ambiental. A més, l’augment de la contaminació atmosfèrica és una situació que pot descompensar la malaltia.
5. Deficiència d’a-1-antitripsina
És una proteïna produïda per les cèl·lules del fetge que s’encarrega, principalment, de protegir el pulmó d’una substància que danya les fibres elàstiques, l’elastasa. La disminució d’aquesta proteïna, hereditària, pot causar la MPOC —principalment emfisema pulmonar. És important diagnosticar aquesta deficiència a temps mitjançant una anàlisi de sang que determini els nivells d’a-1-antitripsina, ja que existeix un tractament específic que consisteix en la infusió intravenosa de la proteïna.
Veure imatge: Fisiopatologia de la MPOC
TipuspP@)
La malaltia pulmonar obstructiva crònica (MPOC) en realitat no és una sola malaltia, sinó que és un concepte general per designar dues malalties cròniques: 1. Bronquitis crònica i 2. Emfisema pulmonar. Classificació de la MPOC.
1. Bronquitis crònica
És una inflamació crònica dels bronquis que redueix el flux d’aire que entra i que surt dels pulmons, ocasionada per l’exposició contínua a irritants inhalats, principalment el fum del tabac. Al mateix temps, aquesta exposició prolongada provoca un augment de la mida de les glàndules mucoses (hipertròfia), que produeixen molta mucositat i que obstrueixen els bronquis de manera que la persona té dificultats per respirar. La bronquitis es considera crònica quan la persona té tos i expectoració com a mínim durant tres mesos a l’any en dos anys consecutius.
2. Emfisema pulmonar
És l’augment anormal dels espais aeris dels bronquíols terminals —vies aèries petites en què es divideixen els bronquis i que arriben als alvèols pulmonars— i la destrucció de la paret dels alvèols. El consum de tabac és la causa més freqüent d’emfisema, tot i que les persones amb deficiència d’a-1-antitripsina (substància que és al pulmó i que el protegeix d’aquesta deficiència) tenen més risc de tenir aquesta malaltia.
La majoria de les persones amb MPOC pateixen les dues malalties cròniques, bronquitis crònica i emfisema pulmonar.
Així, doncs, la malaltia pulmonar obstructiva crònica no és una sola malaltia, sinó un concepte general que designa dues malalties cròniques que limiten el flux d’aire que entra i surt dels pulmons.
La malaltia pulmonar obstructiva crònica es pot classificar d’acord amb diversos criteris.
1. Segons la gravetat de l’obstrucció (classificació de The Global Initiative for Chronic Obstructive Lung Disease — GOLD), 2. Segons la gravetat de l’obstrucció, els símptomes i el nombre de descompensacions (classificació de The Global Initiative for Chronic Obstructive Lung Disease — GOLD), 3. Segons fenotips clínics (classificació de la Guia espanyola de la MPOC-GesEPOC)
- Segons la gravetat de l’obstrucció (classificació de The Global Initiative for Chronic Obstructive Lung Disease — GOLD)
És la classificació més coneguda de la MPOC. Es defineixen quatre estadis de gravetat segons l’obstrucció al flux d’aire mesurat amb l’espirometria forçada segons el valor del paràmetre VEMS (volum expirat màxim en un segon) després d’administrar un medicament broncodilatador). - GOLD I-Lleu. En aquest estadi hi ha una limitació lleu del flux d’aire que normalment no produeix cap tipus de símptoma en la persona. El valor del paràmetre VEMS postbroncodilatador és igual o superior al 80 %.
- GOLD II-Moderada. La limitació al flux d’aire causa símptomes com tos o sensació de manca d’aire (dispnea) durant l’exercici físic. El valor del paràmetre VEMS postbroncodilatador (se situa entre el 50 % i el 79 %.
- GOLD III-Greu. En aquest estadi la limitació del flux d’aire és major. La persona té més sensació de manca d’aire i de fatiga, i dificultats per realitzar activitats diàries com pujar escales. A més, són freqüents les situacions de descompensació de la malaltia. El valor del paràmetre VEMS postbroncodilatador se situa entre 30 % i el 49 %.
- GOLD IV-Molt greu. En aquest estadi hi ha una limitació del flux d’aire important, amb molta sensació de manca d’aire, que dificulta activitats bàsiques i quotidianes com dutxar-se o sortir a passejar. En ocasions, la persona pot necessitar tractament amb oxigen a casa. El valor del paràmetre VEMS postbroncodilatador és inferior al 30 %.
- Segons la gravetat de l’obstrucció, els símptomes i el nombre de descompensacions (classificació de la Global Initiative for Chronic Obstructive Lung Disease — GOLD)
És la darrera classificació de la GOLD. Hi ha quatre categories de persones amb MPOC segons els símptomes generals mesurats amb la puntuació obtinguda d’un qüestionari de qualitat de vida de COPD Assessment Test i el nivell de dispnea mesurat amb una escala (Medical Research Council), la gravetat de l’obstrucció es mesura amb l’espirometria segons amb el valor del paràmetre VEMS (volum expirat màxim en un segon) després d’administrar un medicament broncodilatador i també tenint en compte les descompensacions de la malaltia. - GOLD A. En aquesta categoria la persona té pocs símptomes, un VEMS postbroncodilatador superior al 50 % i pot tenir una descompensació de la malaltia a l’any o no tenir-ne cap.
- GOLD B. La persona té molts símptomes, un VEMS postbroncodilatador superior al 50 % i pot tenir una descompensació de la malaltia a l’any o no tenir-ne cap.
- GOLD C. La persona té pocs símptomes, un VEMS postbroncodilatador inferior al 50 % i pot tenir dues o més descompensacions de la malaltia a l’any.
- GOLD D. És la categoria més greu. La persona té molts símptomes, un VEMS postbroncodilatador inferior al 50 % i pot tenir dues o més descompensacions de la malaltia a l’any.
- Segons fenotips clínics (classificació de la Guia espanyola de la MPOC–GesEPOC)
Els fenotips clínics són les característiques de la malaltia que, soles o combinades, descriuen les diferències entre les persones amb MPOC en relació amb paràmetres clínics (símptomes, aguditzacions, resposta al tractament o progressió de la malaltia).
La Guia espanyola de la MPOC (GesEPOC) proposa quatre fenotips. - No aguditzador, amb emfisema o bronquitis crònica. La persona amb emfisema o bronquitis crònica té menys de dues descompensacions de la malaltia a l’any o no en té cap.
- Mixt MPOC-asma. La persona pot tenir asma o no tenir-ne. Es caracteritza per una obstrucció que, amb l’administració d’un medicament broncodilatador, millora parcialment. A més, la persona pot tenir descompensacions de manera freqüent, és a dir que pot patir dues o més aguditzacions a l’any.
- Aguditzador amb emfisema. La persona amb emfisema té dues o més descompensacions de la malaltia a l’any. Si la persona ha rebut tractament farmacològic en l’última agudització, les descompensacions s’han de donar en quatre setmanes de diferència com a mínim o en sis setmanes si no s’ha rebut cap tractament farmacològic en l’última agudització.
- Aguditzador amb bronquitis crònica. La persona amb bronquitis crònica té dues o més descompensacions de la malaltia a l’any. Si la persona ha rebut tractament farmacològic en l’última agudització, les descompensacions s’han de donar en quatre setmanes de diferència com a mínim o en sis setmanes si no s’ha rebut cap tractament farmacològic en l’última agudització.
Consells de la infermera
RespirarpP@)
La persona amb una malaltia respiratòria obstructiva presenta diferents graus de limitació crònica al flux aeri que condicionen la capacitat respiratòria, fins al punt de dificultar la respiració.
El tabaquisme o l’addicció al tabac estan estretament relacionats amb l’aparició de la MPOC i determinen l’evolució de la malaltia. Es recomana abandonar el tabac per tal de reduir l’evolució de la malaltia. Per tant, és imprescindible que la persona amb MPOC deixi de fumar. Hi ha programes de deshabituació que ajuden a dur a terme aquest procés, amb suport psicològic, amb l’ajuda de pegats o xiclets de nicotina o amb tractament farmacològic.
Els signes i símptomes respiratoris habituals en la persona amb MPOC són la tos, la dispnea i l’augment de l’esput. Aquestes manifestacions clíniques poden empitjorar en cas de descompensació de la malaltia.
Es recomana consultar l’equip de salut en els casos següents:
- Hi ha més tos de l‘habitual.
- Augmenta la sensació d’ofec.
- Augmenta la quantitat d’expectoració, o canvia la consistència del moc (és més espès i costa de treure’l) o la coloració (és groc, verd o marró).
- Apareixen sibilàncies o opressió toràcica.
Totes aquestes manifestacions clíniques són signes i símptomes de descompensació o exacerbació de la malaltia i s’ha d’actuar tan aviat com sigui possible. Si el pneumòleg ha prescrit la pauta d’actuació ràpida, s’ha de començar de seguida que es detecti l’agudització; no és necessari acudir al CAP. La intervenció precoç pot estalviar tractaments més llargs i costosos, i ingressos hospitalaris.
- La rehabilitació respiratòria és un aspecte molt important del tractament, perquè millora la dispnea i la qualitat de vida de les persones amb MPOC. Per això, és important seguir les recomanacions de l’equip de fisioterapeutes sobre els exercicis de rehabilitació. Cal tenir en compte, però, que un dels millors exercicis és caminar, sigui quina sigui la situació de salut.
- El control de la respiració forma part dels programes de rehabilitació respiratòria.Per controlar la respiració es combinen dues tècniques: la respiració amb els llavis arrufats i la respiració diafragmàtica. Aquestes tècniques, que s’han de repetir fins a aconseguir habituar-s’hi, permeten relaxar-se, introduir més aire als pulmons i buidar-los amb més eficàcia. A més d'ajudar a normalitzar el patró respiratori, permet recuperar l'alè després de l'activitat física o durant un episodi de dispnea. Ambdues respiracions es poden practicar en diferents posicions: amb la persona asseguda, estirada, dreta o recolzada en un moble o d'esquena a la paret.
Respiració amb els llavis arrufats
- S’han de relaxar el coll i els músculs de les espatlles.
- S’ha d’inspirar a poc a poc pel nas i comptar mentalment fins a 2.
- Cal arrufar els llavis, tancant-los però sense prémer-los.
- S’ha de deixar anar l'aire lentament, comptant fins a 4 o més. Es pot utilitzar una espelma per controlar l’expiració: s’ha d’intentar que es mogui la flama, però sense apagar-la.
Respiració diafragmàtica
Permet combinar una respiració relaxada i suau, que utilitza la part inferior del tòrax, amb una relaxació de la part superior del tòrax i de les espatlles. Aquest tipus de respiració ajuda especialment a omplir d'aire la part inferior dels pulmons.
- S’ha de buscar una posició confortable i relaxar el coll i les espatlles.
- S’ha de posar una mà a sobre del pit i l'altra a sobre de l'abdomen.
- Cal agafar aire pel nas i comptar mentalment fins a 2, l’abdomen ha d’estar relaxat i el tòrax, quiet.
- S’ha d’expulsar l'aire comptant fins a 4 mentalment i utilitzant els músculs de l'abdomen; l’abdomen s’ha de contraure i el tòrax ha de continuar quiet.
Es recomana tenir en compte tots els consells generals que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Menjar i beurepP@)
La persona amb bronquitis crònica té tendència al sobrepès, en canvi, la persona amb emfisema sol ser prima. En tots dos casos la persona ha de mantenir una dieta equilibrada i saludable per tal de recuperar o mantenir l’IMC recomanat, tenint en compte el sexe, l’edat, l’estatura i la constitució corporal.
El sobrepès o l’obesitat augmenten la dispnea, ja que la paret toràcica i la paret abdominal pesen més a causa del greix acumulat, per això, per inflar els pulmons, expandir el pit i respirar bé, cal augmentar l'esforç requerit. La infermera de referència pot ajudar la persona a perdre l'excés de pes, amb una dieta equilibrada i adaptada a les necessitats individuals, sense pressa ni amb dietes miracle, de manera lenta i segura.
Tractament davant el sobrepès i la obesitat
Per la seva banda, la MPOC pot agreujar la desnutrició o l’aprimament excessiu, ja que menjar, encara que sigui poca quantitat, pot suposar a la persona un esforç que pot provocar ofec; això pot fer que la persona deixi de menjar i, per tant, rebi una aportació nutritiva per sota de les seves necessitats energètiques. Cal tenir en compte també que quan es perd pes és fàcil perdre més massa muscular.
La infermera de referència pot ajudar a recuperar el pes saludable amb una dieta equilibrada i adaptada a les necessitats individuals. En general, s'aconsella menjar freqüentment i en quantitats petites; també es recomana intercalar amb els àpats ingestes riques en calories, com fruita seca, patates fregides, formatge, galetes, iogurts, gelats, dolços o xocolata, i també begudes calòriques, com llet, xocolata, begudes energètiques i suplements dietètics de la farmàcia.
Cal tenir en compte les recomanacions següents:
- Cal assegurar una aportació suficient dels recursos energètics, tenint en compte l’edat, el sexe, l’etapa del cicle vital, l’activitat física habitual i l’estil de vida de la persona.
- Cal pesar-se cada 15 dies.
- És preferible pesar-se sempre a la mateixa hora i amb la mateixa roba, per exemple, al matí després d’aixecar-se, després d’haver orinat i abans d’esmorzar i de vestir-se.
- S’ha de fer servir sempre la mateixa bàscula.
- Si la persona perd o guanya pes de forma considerable i no voluntària —per exemple, un o dos quilos cada mes—, es recomana consultar l’equip de salut.
- En general, els nutrients s’han de distribuir de la forma següent:
- Proteïnes: 18-20 %
- Hidrats de carboni: 50-55 %
- Greixos: 30-35 %
- S’ha de menjar a poc a poc, mastegar i ensalivar bé els aliments i no parlar gaire mentre es menja.
- Els aliments s’han de cuinar al vapor o a la planxa o s’han de bullir; no es recomana menjar els aliments fregits.
- S’ha de prevenir el restrenyiment amb una dieta rica en fruites i verdures, i, si cal, augmentar el consum de cereals integrals.
- S’han d’evitar els aliments:
- que necessitin una masticació prolongada i difícil;
- molt freds, molt calents o que irritin la gola, perquè poden provocar tos o ofec.
- Es recomana beure 1,5 litres d’aigua al dia, sempre que no hi hagi cap contraindicació. D’aquesta manera les secrecions es fluïdificaran i se’n facilitarà l’expectoració.
- S’han de prendre begudes descafeïnades o sense teïna. Com que alguns tractaments poden provocar taquicàrdia, s’ha d’evitar l’efecte estimulant cardíac de la cafeïna i de la teïna.
- Cal evitar menjar de forma abundant, i ingerir aliments flatulents o begudes amb gas, ja que provoquen dilatació del estómac o distensió abdominal, situacions que dificulten la respiració, ja que es comprimeix el diafragma i es restringeix l'expansió toràcica.
- En cas de descompensació de la MPOC, es recomana fer àpats més lleugers i fraccionats, i amb aliments que siguin fàcils de mastegar.
- Si la persona amb MPOC pren cortisona, cal incrementar l’aportament de calci —amb llet i derivats— ja que la cortisona pot causar osteoporosi (malaltia dels ossos que redueix de la densitat òssia).
- Quan se segueix un tractament amb cortisona pot augmentar la glicèmia en sang, encara que no es pateixi diabetis. Si es dóna aquesta situació, cal seguir les recomanacions dietètiques relacionades amb l’alimentació i la diabetis.
- Si la persona presenta hipertensió, dislipèmia o qualsevol altra malaltia metabòlica, es recomana seguir les pautes alimentàries relacionades amb cada situació específica.
Es recomana tenir en compte tots els consells generals que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Moure's i mantenir una postura corporal correctapP@)
La dispnea en la persona amb MPOC —que inicialment apareix amb els esforços i, posteriorment, en repòs— pot dificultar activitats quotidianes com anar a comprar, vestir-se, desvestir-se o dutxar-se. Un dels problemes principals de les persones amb dispnea és la inactivitat, que s’estableix en un cercle viciós: es redueix l'activitat perquè la persona es cansa i s'ofega, la reducció o el cessament de l‘activitat provoca la pèrdua de força i de resistència muscular i, a la vegada, augmenta la sensació de cansament i ofec amb esforços cada vegada menors. És a dir: com menys activitat es fa, menys se’n vol o se’n pot fer.
L'exercici regular ajuda a millorar la respiració, perquè l’activitat dels pulmons a través de l’exercici físic ajuda a reduir símptomes com la dispnea i la fatiga. L'activitat també ajuda a enfortir tot el cos i millora la forma física, fet que, a la vegada, disminueix el cansament en activitats de la vida diària. D’aquesta manera, s'inverteix el cicle de la inactivitat.
Cal tenir en compte les recomanacions següents:
- Si la persona té sensació d'ofec, es recomana que se centri inicialment en activitats més necessàries. Si s'intenta modificar moltes activitats alhora, és possible que no s'aconsegueixin els objectius.
- La persona no s’ha d’esgotar. Cal començar amb una activitat fàcil i assequible, com caminar 15 minuts al dia, i augmentar-ne progressivament el temps fins a arribar a 1 hora diària, sempre que la situació de salut ho permeti. A més de caminar, es pot fer algun altre tipus d’exercici suau com nedar.
- En funció de la tolerància a l’esforç, es pot augmentar progressivament el nivell d'activitat i incloure més exercicis:
- Per enfortir les cames: pedalar en bicicleta fixa o pujar escales, per augmentar el to muscular i la flexibilitat.
- Per enfortir la part superior del cos: exercicis lleugers amb pesos, per millorar força dels músculs respiratoris, dels braços i de les espatlles.
- S’aconsella canviar periòdicament el tipus d’exercici per evitar la rutina i l’avorriment.
- Fer l’exercici acompanyat, a unes hores fixades i en un recorregut conegut faciliten el manteniment regular de l’activitat física.
- S’ha d’escollir la millor hora per sortir a fer exercici, cal evitar les hores de més calor a l’estiu i de més fred a l‘hivern. Els dies de pluja o vent és millor no sortir i fer exercicis dins de casa: tonificar extremitats, fer exercicis de relaxació, estiraments, etc. Tampoc convé sortir després dels àpats.
- És important participar en programes de rehabilitació específics per a persones amb MPOC.
- Cal planificar amb el pneumòleg i amb el rehabilitador el tipus, la intensitat, la freqüència i la durada de l’activitat física més adient per a cada persona.
- Durant una exacerbació de la MPOC, es recomana que la persona no realitzi cap tipus d’activitat física, perquè aquesta situació de descompensació augmenta la sensació d’ofec.
- Si és necessari i només si ho indica el pneumòleg, s’ha de fer l’activitat física amb suport extra d’oxigen, amb un flux adequat a les necessitats de cadascú.
- Cal planificar anticipadament les tasques quotidianes i així no haver de córrer.
- S’ha de descansar regularment durant períodes curts de temps al llarg del dia i sempre que la persona se senti cansada.
- Fer les tasques quotidianes que requereixen més esforç quan la persona tingui més energia.
- Mantenir un ritme constant d'activitat, encara que sigui lent, consumeix menys energia.
- A l'hora d’anar a comprar, es poden tenir en compte les recomanacions següents:
- Planificar l’activitat per evitar viatges innecessaris i les hores de més aglomeració.
- Organitzar la llista de les coses que s’han de comprar d'acord amb la distribució de les botigues al carrer, de les parades al mercat o dels productes al supermercat.
- Utilitzar un carretó d’anar a comprar i col·locar les coses pesades a prop de l'agafador.
- En treure els productes que s’han comprat a casa per guardar-los, no s’han de deixar a terra, sinó a sobre d’una taula o d’una cadira o a una alçada adequada.
- Si apareix ofec en pujar escales, és aconsellable seguir les recomanacions següents:
- Aturar-se abans de pujar l'escala.
- Inspirar per omplir els pulmons amb tot l'aire que es pugui.
- Començar a pujar les escales i expulsar l'aire amb els llavis frunzits (com si es bufés una espelma).
- Quan s'hagi expulsat tot l'aire, aturar-se i descansar.
- Tornar a inspirar i repetir la seqüència fins a arribar al lloc desitjat.
- Per a la neteja i la higiene personal, és aconsellable seguir les recomanacions següents:
- Organitzar l'espai de manera que els objectes o utensilis que es fan servir més estiguin a l’abast.
- Si és possible, seure en un tamboret i recolzar els colzes al lavabo per afaitar-se, pentinar-se o rentar-se les dents.
- Utilitzar la dutxa en comptes de la banyera.
- Posar una estora antilliscant i barres per subjectar-se a la dutxa per evitar caigudes i relliscades.
- L'aigua ha d'estar temperada: ni massa freda ni massa calenta.
- Fer servir un tamboret o un seient especial per a la dutxa o la banyera i tots aquells dispositius que poden ser d'utilitat, com ara raspalls de mànec llarg per netejar els peus o l’esquena.
- Assegurar-se que ningú fa servir al bany desodorants d’aerosol o altres esprais que poden ser irritants per a la respiració.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Moure’s i mantenir una postura corporal correcta
Reposar i dormirpP@)
Les persones amb MPOC poden tenir dificultats a l’hora d’adormir-se i per mantenir el son; els desvetllaments nocturns són freqüents a causa de la dificultat per respirar, per la tos i per la dispnea. A més, la disminució de la ventilació mentre es dorm pot reduir la saturació d’oxigen en sang o el contingut d'oxigen de la sang, que s'expressa en un percentatge de la seva capacitat.
A més, hi ha altres factors de risc com el sobrepès o la obesitat que poden provocar l’aparició de la síndrome d’apnea-hipopnea durant el son (SAHS), també anomenada síndrome d'apnea obstructiva del son (SAOS) o síndrome d'apnea durant el son (SAS). Amb la SAHS mentre la persona afectada dorm s’obstrueix la via aèria superior, per tant es redueix o cessa momentàniament el flux d'aire cap als pulmons, la qual cosa produeix símptomes com somnolència diürna (augment de la son durant el dia, fins al punt que la persona es queda adormida de forma involuntària mentre realitza activitats habituals), mal de cap al matí, sensació de no haver descansat durant la nit, irritabilitat, problemes d’atenció i de memòria o roncs. Si es presenten alguns d’aquests símptomes o tots, la persona amb MPOC haurà de consultar el pneumòleg, per si s’han de fer proves específiques per avaluar la qualitat del son.
Cal tenir en compte les recomanacions següents:
- Cal condicionar l’habitació per facilitar la relaxació i el descans: l’habitació ha d’estar a una temperatura de 19 ºC aproximadament i s’han d’evitar els sorolls.
- S’han de dormir les hores suficients. La majoria de les persones necessiten dormir entre 7 i 9 hores, tot i que hi pot haver variacions segons la persona. Dormir poques hores empitjora les apnees (suspensió transitòria de la respiració) i els roncs. Es recomana tenir un horari regular i mantenir un ritme estable d’hores de son.
- La millor posició per dormir és de costat agafant un coixí.
Font: SEPAR, guia de pràctica clínica pel tractament de pacients amb MPOC. 2012. Internet (abril 2015) Disponible a: http://www.guiasalud.es/GPC/GPC_512_EPOC_Lain_Entr_paciente.pdf
No es recomana dormir de bocaterrosa perquè aquesta posició dificulta l’expansió de la caixa toràcica i pot augmentar la sensació d’ofec. Tampoc es recomana dormir panxa enlaire perquè aquesta posició empitjora les apnees i els roncs.
- No s’ha d’anar a dormir amb l’estómac gaire ple o amb la sensació de gana. Es recomana que hi hagi una hora entre després de sopar i el moment d’anar a dormir.
- No s’ha de beure alcohol ni begudes estimulants com te, cafè, xocolata, refrescos amb cafeïna, etc.
- No s’ha de fumar. A més dels efectes negatius del fum del tabac als pulmons, la nicotina altera la qualitat del son.
Consells de salut per deixar de fumar - És aconsellable descansar després del dinar: fer una migdiada o simplement reposar mentre es fa la digestió.
- Si el son no és reparador, cal consultar l’equip de salut.
- Si durant la nit la persona es desperta sense alè, es recomana:
- Seure a la vora del llit, inclinar-se cap endavant i recolzar els braços a la tauleta de nit, per exemple.
- Tenir a mà un ventilador i encendre'l si es nota la manca d'alè.
- Tenir la medicació a prop del llit per si és necessària.
- Relaxar els músculs i aplicar les tècniques de control de la respiració.
- Provar de dormir incorporat al llit amb l’ajuda d’un o més coixins.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
EliminarpP@)
La persona amb MPOC pot presentar problemes d’eliminació, sobretot intestinal, ja que aquesta activitat comporta un consum alt d’oxigen i un esforç que pot augmentar la dispnea. Les deposicions han de ser regulars, de consistència tova, de color, olor i aspecte normals, i l’eliminació no ha de requerir un esforç excessiu ni provocar molèsties o dolor.
Cal tenir en compte les recomanacions següents:
- Cal augmentar la ingesta de líquids i de fibra: verdura, fruita —sobretot kiwis o prunes—, llegums i productes elaborats amb farina integral.
- S’ha de fer l’exercici físic recomanat de manera regular.
- Per augmentar l'efectivitat de la musculatura abdominal i per reduir l'esforç necessari per defecar, s’ha de seure al vàter amb els malucs i els genolls flexionats (es poden recolzar els peus en un tamboret baix) per adoptar una posició semblant a la gatzoneta.
Consells de salut davant el restrenyiment - Si tot i aquests consells no s’aconsegueix fer les deposicions adequades, cal consultar l’equip de salut per si considera necessari prescriure un laxant, lavatives, etc.
- Si la persona fa servir un aparell d’oxigen, si cal se n’ha d’adaptar el flux a aquesta activitat.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Evitar perills i prevenir riscspP@)
Les recomanacions dels professionals de la salut sobre la malaltia, el tractament, els hàbits de vida saludables i els signes d’alerta no seran efectives si no es porten a terme diàriament. Per tant és indispensable que la persona es faci responsable de les cures de salut.
Cal tenir en compte les recomanacions següents relacionades amb el trastorn de salut.
- S’ha d’acudir a les revisions periòdiques de l’equip de salut.
- S’ha de saber identificar els signes d’alerta de descompensació de la malaltia i de les malalties o problemes de salut associats, per poder actuar de forma precoç, amb un tractament recomanat prèviament o amb una consulta a l’equip de salut.
- Cal evitar l'exposició a nivells elevats de contaminació atmosfèrica, ambients amb fums o temperatures extremes o canviants, i el contacte amb substàncies al·lergògenes, ja que aquestes situacions poden provocar dispnea i tos, o empitjorar-les, i poden afecta la ventilació i augmentar la sensació d'ofec.
- Si cal, s’han de fer servir mascaretes protectores en aquelles situacions en què hi hagi un risc elevat de contagi respiratori.



- A causa de l’alta vulnerabilitat a les infeccions respiratòries, es recomana evitar els llocs tancats amb molta gent i poca ventilació, sobretot a l'hivern, que és quan són freqüents les grips i els refredats.
- Per prevenir la hiperreactivitat bronquial, es recomana fer servir sabons i desodorants neutres sense perfum.
- S’han de mantenir unes condicions de temperatura i humitat estables, tant al domicili com a la feina. Passar sobtadament d’un ambient càlid a un ambient fred pot provocar dispnea.
- En sortir de casa un dia fred, es recomana portar bufanda per ajudar a escalfar l'aire que es respira.
- Cal vacunar-se contra la grip i contra la pneumònia.
- S’han de fer servir fonts d’informació acreditades i compartir la informació amb l’equip de salut.
- S’han de fomentar les conductes de protecció associades a la malaltia i al control de la situació de salut de la persona amb MPOC.
- S’han d’evitar els factors de risc de la malaltia i el factors i les conductes de risc relacionats amb la descompensació de la MPOC.
- S’han de seguir les recomanacions específiques en situacions de vida específiques com l’embaràs, un viatge o davant la sexualitat o una malaltia intercurrent com la grip.
- Cal tenir en compte les recomanacions que ajuden a mantenir un bon estat de salut i milloren la qualitat de vida: estar ben informat, conèixer les associacions d’afectats i els grups d’ajuda mútua, evitar el fum del tabac, etc.
Cal tenir en compte les recomanacions següents en relació amb el tractament farmacològic.
- En el tractament de la MPOC la via inhalatòria és la d’elecció. És importantíssim dur a terme la tècnica d’administració de forma correcta perquè el tractament sigui efectiu.
- S’ha de saber el nom genèric i el nom comercial de la medicació que es pren, la dosi, la via d’administració, la freqüència, per a què està indicada i els efectes secundaris principals. Tots els dubtes s’han de consultar a l’equip de salut.
- S’ha d’adaptar la presa de la medicació a la rutina diària amb la infermera de referència: és la millor manera d’evitar oblits.
- S’ha de prendre tota la medicació indicada durant el temps prescrit, encara que els símptomes hagin millorat o desaparegut. La MPOC és una malaltia crònica i també ho és el tractament.
Si es prescriu oxigenoteràpia a domicili cal tenir en compte les indicacions terapèutiques, tant pel que fa a l’horari com pel que fa a la quantitat, i totes les precaucions i mesures de seguretat. De vegades, el metge pot autoritzar l’adaptació de la quantitat d’oxigen en funció de l’activitat que realitzi la persona.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Evitar perills i prevenir riscs
Comunicar-se i interaccionar socialmentpP@)
La MPOC no solament afecta la vida la persona afectada, sinó que també pot interferir en la família i l’entorn social, segons l’etapa evolutiva de la malaltia. Com totes les malalties cròniques que provoquen un descens de la capacitat funcional de la persona per la intolerància al esforç, la MPOC pot conduir a una situació d’aïllament i solitud que pot comportar una autoestima baixa o una depressió.
Cal tenir en compte les recomanacions següents:
- S’ha de potenciar l’empoderament de la persona, donar-li suport perquè es responsabilitzi de les cures de salut i convèncer-la que és capaç de realitzar-les.
- Tenir cura de la persona cuidadora. L’equip de salut ha d’instruir la persona cuidadora sobre la malaltia, haurà de vetllar perquè no apareguin signes de cansament i, si n’hi ha, cal actuar de forma ràpida i oferir el suport emocional i logístic necessari (treballadors socials, associacions de pacients, psicòlegs, etc.).
- Pel que fa a la persona cuidadora, s’aconsella:
- Evitar la sobreprotecció de la persona amb MPOC; no només no és útil sinó que pot fer que la persona afectada se senti invàlida.
- Tractar de ser positiu i no desanimar-se els dies dolents.
- Demanar la informació necessària sobre la MPOC, el tractament i les ajudes o recursos existents als professionals de la salut o buscar-la en fonts fiables.
- Reservar-se regularment un temps per fer alguna activitat personal.
- Organitzar períodes de descans curts per fer alguna activitat lúdica fora de casa. Si la persona afectada no es pot quedar sola, es pot demanar l'ajuda de familiars, amics o voluntaris.
- Si la persona afectada és la parella, és important fer una llista de les activitats de les quals tots dos poden gaudir per poder posar-les en pràctica.
- Contactar amb les associacions d’afectats o grups d’ajuda mútua; pot ser una bona manera de compartir experiències.
- Si és possible, planificar les relacions sexuals per poder mantenir-les satisfactòriament.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits de vida saludables en relació amb l’activitat de la vida diària de:
Comunicar-se i interaccionar socialment
Treballar i divertir-sepP@)
La persona amb MPOC pot seguir treballant sempre que sigui possible, és a dir, pot treballar si l’activitat laboral no empitjora la malaltia —per exemple, en els casos de llocs de treball amb contaminació, fums o substàncies que irriten la mucosa bronquial.
Cal tenir en compte les recomanacions següents en l’àmbit laboral:
- Sempre que sigui possible, cal continuar treballant i tenir una vida activa.
- Convé notificar a l’empresari o al cap l’estat de salut, per poder pactar, si cal, una reducció horària i poder adequar el lloc de treball.
- Si és necessari, es pot tramitar el reconeixement del grau de discapacitat a través de l‘equip de salut, en concret a Treball Social, per gaudir de les garanties que ofereix el reconeixement.
Pel que fa a l’oci i a la diversió, cal tenir en compte les recomanacions següents:
- Per evitar l’aïllament, s’han de mantenir les activitats socials. És important participar en l’organització d’actes familiars (festes, aniversaris, etc.) en la mesura que la situació de salut ho permeti.
- Cal planificar bé les sortides. És preferible fer-les en companyia i en llocs sense aglomeracions de gent. Si s’utilitza un aparell dispensador d’oxigen s’ha d’adaptar la càrrega del dispositiu al temps de la sortida.
- S’ha d’intentar fer activitats que comportin poca despesa energètica, com llegir, escoltar música, conversar, passejar, etc.
Pel que fa als viatges, cal tenir en compte les recomanacions següents:
- S’han de fer els preparatius amb antelació, arribar d'hora a l'aeroport o a l'estació de tren o d'autobusos i no portar equipatge pesat.
- Si es viatja a llocs amb temperatures extremes, si ha d’anar en una època de l'any en què les temperatures siguin més suaus.
- No convé anar a llocs situats a més de 1.500 metres per sobre el nivell del mar, per evitar situacions de manca d'aire i d'oxigen a causa de l'altitud.
- Si és necessari viatjar amb cadira de rodes per facilitar els trasllats, s’ha de sol·licitar amb antelació.
- Si es viatja en automòbil, tren, autobús o vaixell, l'equip d'oxigen ha d'estar en posició vertical, perquè no es pugui bolcar. És convenient posar-se en contacte amb l'empresa de transport unes setmanes abans del viatge per informar-se sobre les normatives d’ús dels equips d'oxigen.
- Cal portar sempre a sobre l’informe mèdic i la targeta sanitària.
- S’ha de dur la medicació habitual a l'equipatge de mà, perquè, en cas de retards o de pèrdua d'equipatge, la persona tingui disponible la quantitat suficient de medecines per a tots el dies del viatge.
- Cal esbrinar quins són els centres de salut més pròxims al lloc de destinació.
- Les persones amb oxigenoteràpia domiciliària, hauran d’avisar amb temps al pneumòleg perquè faci els tràmits necessaris per traslladar el subministrament; si el viatge és amb avió, cal comunicar a la companyia aèria que es viatjarà amb l’equip d’oxigenoteràpia.
- S’han de tenir en compte els consells sobre els viatges.
Es recomana tenir en compte tots els consells generals, que permetran adoptar hàbits saludables en relació amb l’activitat de la vida diària de:
Tòpics i conductes erròniespP@)
Deixar de fumar no cura la MPOC, però es imprescindible fer-ho per controlar l’evolució de la malaltia.
La MPOC és una malaltia crònica; per tant, no es cura. Es pot controlar la malaltia i evitar-ne la progressió si se segueix un bon tractament mèdic, si es deixa de fumar i se segueixen les indicacions de l’apartat de consells de la infermera.
És bo fer activitat física adaptada a les possibilitats de cada persona.
L’activitat física controlada i adequada és una bona acció de salut. És veritat que en les aguditzacions de la malaltia s’ha de reduir l’activitat quotidiana, però s’ha d’intentar no quedar-se al llit i fer els exercicis que s’han après en les sessions de rehabilitació.
La medicació no s’ha de deixar sense una ordre expressa del metge.
L‘obstrucció bronquial de la MPOC no és reversible. En la fase estable, la persona no percep alleujament quan millora la capacitat respiratòria. És important prendre tots els medicaments fins que el metge els canviï o suspengui la medicació, encara que no hi hagi símptomes, ja que el tractament farmacològic endarrereix la progressió de la malaltia.
L’administració de medicaments amb cortisona no està contraindicada per a les persones amb diabetis.
Quan es pren cortisona s’ha de tenir en compte que poden augmentar els nivells de glicèmia. S’haurà d’adaptar el tractament específic de la diabetis —en comprimits o amb insulina— als canvis en els nivell de glicèmia.
El tractament amb oxigenoteràpia a domicili ajuda a fer activitats com passejar, anar a comprar o anar al cinema.
Actualment hi ha aparells que permeten sortir al carrer o fer una activitat social i laboral en condicions òptimes. També es pot viatjar, però cal tenir en compte els condicionants que es descriuen en l’apartat d’oxigenoteràpia domiciliaria.
L’oxigen no treu l’ofec, però augmenta la quantitat d’oxigen en sang.
L’aportament extra d’oxigen corregeix la hipoxèmia, és a dir, la manca d’oxigen en sang, però no treu l’ofec. El tractament broncodilatador amb esprais sí que pot millorar la dispnea.
L’oxigen no asseca els pulmons.
Hi ha persones que pensen que l’aportament extra d’oxigen pot fer que els pulmons perdin elasticitat, però aquesta idea és falsa. La sequedat de les mucoses nasals i orofaríngies que noten les persones que porten oxigen no té cap repercussió en els pulmons. Tot i això, si aquesta sequedat causa molèsties, cal avisar el metge perquè pugui prescriure humidificadors que minimitzin aquest efecte advers.
La morfina ajuda a millorar la dispnea en casos de fase avançada de la malaltia.
La morfina és un fàrmac conegut per la seva acció analgèsica, però també s’utilitza en pacients amb MPOC en fase avançada per millorar la dispnea de difícil control amb poca resposta al tractament convencional. Habitualment el metge recepta dosis molt petites de morfina per via oral, i en valora la resposta del malalt.
 Comentaris
Comentaris
Llistat
En primer lugar, hay que aumentar la ingesta de líquidos y de fibra: verduras, fruta —sobre todo kiwis o ciruelas—, legumbres y productos elaborados con harina integral. (Esto parece que ya lo haces)
Debe hacerse el ejercicio físico recomendado de manera regular. (Consulta con tu equipo de salud para saber qual és m'as conveniente)
Para aumentar la efectividad de la musculatura abdominal y para reducir el esfuerzo necesario para defecar, hay que sentarse en el inodoro con las caderas y las rodillas flexionadas (se pueden apoyar los pies en un taburete bajo) para adoptar una posición similar a estar en cuclillas.
Si a pesar de estos consejos no se consiguen unas deposiciones adecuadas, hay que consultar al equipo de salud por si considera necesario prescribir un laxante, lavativas, etc.
Si la persona usa un aparato de oxígeno, si es necesario se ha de adaptar el flujo a esta actividad.
Puedes consultar todo lo referente a eliminación para personas con EOPC en este enlace.
https://www.infermeravirtual.com/esp/problemas_de_salud/enfermedades_transtornos/epoc#consejos_de_la_enfermera-eliminar
Enllaços d'interès
1. Associacions i grups d’ajuda mútua
- APEAS. Asociación de Pacientes de EPOC y Apnea del Sueño
- ASOCEPOC. Asociación Española de Familiares y Pacientes con EPOC
- Asociación de afectados crónicos de vias respiratorias “A TOT PULMÓ”
- FENAER. Federación Nacional de Asociaciones de Enfermos Respiratorios.
2. Societats professionals
Bibliografia
- Ancochea Bermúdez J (coordinador tècnic). Estrategia en EPOC del Sistema Nacional de Salud. Aprobada por el Consejo Interterritorial del Sistema Nacional de Salud el 3 de junio de 2009 [Internet].
[Madrid]: Ministerio de Sanidad y Política Social; 2009 [accés 20 de novembre de 2014]. Disponible a: http://www.msc.es/organizacion/sns/planCalidadSNS/docs/EstrategiaEPOCSNS.pdf - Bousquet J, Kiley J, Bateman ED, Viegi G, Cruz AA, Khaltaev N, et al. Prioritised research agenda for prevention and control of chronic respiratory diseases.
Eur Respir J. 2010; 36 (5): 995-1001. - Casan P. EPOC ¿de dónde procedemos?.
Arch Bronconeumol [Internet]. 2004 [accés 20 de novembre de 2014]; 40 (1): 3-5. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=13077781&pident_usuario=0&pcontactid=&pident_revista=6&ty=43&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v40nSupl.1a13077781pdf001.pdf - Falcó-Pegueroles A.M. Cuidados enfemeros a las personas con trastornos respiratorios.
En Luis Rodrigo MªT. Enfermería Clínica. Philadelphia, Wolters-Kluwer Health, 2015, 1-50 - Grupo de Trabajo de GesEPOC. Guía de Pràctica Clínica para el Diagóstico y Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC) – Guía Española de la EPOC (GesEPOC).
Arch Bronconeumol. 2012 [accés 20 de novembre de 2014]; 48 (Supl 1): 2-58. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=90141716&pident_usuario=0&pcontactid=&pident_revista=6&ty=92&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v48nSupl.1a90141716pdf001.pdf - Instituto de Información Sanitaria. Encuesta de salud de España. Principales resultados [Internet].
[Madrid]: Ministerio de Sanidad, Política Social e Igualdad, Instituto Nacional de Estadística; 2011 [accés 20 de novembre de 2014]. Disponible a: https://www.msssi.gob.es/estadEstudios/estadisticas/EncuestaEuropea/Principales_Resultados_Informe.pdf - Irwin RS, Corrao WM, Pratter MR. Chronic persistent cough in the adult: the spectrum and frequency of causes and succesful outcome of specific therapy.
Am Rev Respir Dis. Am Rev Respir Dis. 1981; 123 (4 Pt 1): 413-7. - Malpighi M. De pulmonibus observationes anatomicae.
[Bolonia]: [B. Ferroni]; 1661. - Medical Research Council. Comitee on research into chronic bronchitis. Instructions for use of the questionnaire on respiratory symptoms.
Devon: W.J. Holman; 1966. - Miravitlles M, Murio C, Guerrero T, Gisbert R. Costs of chronic bronchitis and COPD. A one year follow-up study.
Chest. 2003; 123 (3): 784-91. - Miravitlles M, Soriano JB, García-Río F, Muñoz L, Duran-Taulería E, Sánchez G, et al.
Prevalence of COPD in Spain: Impact of undiagnosed COPD on quality of life and daily life activites. Thorax. 2009; 64: 863-8 - Ortega Ruiz F, Diaz Lobato S, Galdiz Iturri JB, Garcia Rio F, Güell Rous R, Morante Velez F, Puente Maestu L, Tàrrega Camarasa J. Oxigenoterapia continua domiciliaria.
Arch Bronconeumol [Intermet]. 2014 [accés 20 de novembre de 2014]; 50 (5): 185-200. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=90304335&pident_usuario=0&pcontactid=&pident_revista=6&ty=90&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v50n05a90304335pdf001.pdf - Registro de Altas de los Hospitales Generales del Sistema Nacional de Salud [Internet].
[Madrid]: Ministerio de Sanidad, Servicios Sociales e Igualdad; [accés 20 de novembre de 2014]. Disponible a: https://www.msssi.gob.es/estadEstudios/estadisticas/cmbd.htm - Sánchez Agudo L, Cornudella Mir R, Estopà Miró R, Molinos Martín L, Servera Pieras E. Indicación y empleo de la oxigenoterapia continua domiciliaria (OCD) [Internet].
Arch Bronconeumol 1998 [accés 20 de novembre de 2014]; 34: 87 – 94. Disponible a: https://dl.dropboxusercontent.com/u/60017244/Normativas/normativa%202.pdf - Sauret Valet J. EPOC: un viaje a través del tiempo.
Barcelona: Boehringer Ingelheim: Healthnet; 2000. - Terapias respiratorias.
Arch Bronconeumol [Internet]. 2009 [accés 20 de novembre de 2014]; 45 (supl2): 2-28. Disponible a: http://apps.elsevier.es/watermark/ctl_servlet?_f=10&pident_articulo=13140370&pident_usuario=0&pcontactid=&pident_revista=6&ty=46&accion=L&origen=bronco&web=www.archbronconeumol.org&lan=es&fichero=6v45nSupl.2a13140370pdf001.pdf

Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Mª Carme Josep Candelich
Diplomada en infermeria al 1979 a l'Escola Universitària de Infermeria del Hospital del Mar de Barcelona. Ha treballat com a Infermera a Hospitalització de Medicina Interna 1979-1991, a Proves Complementàries de Pneumologia 1991-2004 i com a Infermera de Gestió de Casos de Pneumologia del 2004 fins a l’actualitat.


Vanessa Vicente Aicua
Diplomada en Infermeria (UB) i Màster en Medicina Respiratòria (UB-UPF). Actualment exerceix com a infermera assistencial a la unitat d’hospitalització domiciliària de l’Hospital de Mataró i com a professora associada del Grau d’Infermeria de l’Escola Superior de Ciències de la Salut (TecnoCampus Mataró-Maresme) en l’assignatura de Metodologia de l’estudi i l’escriptura i com a tutora de pràctiques.


 Guardant valoració...
Guardant valoració... 


