Consulta els tutorials
Informació pràctica
Estructura i funció del cos humàpP@)
Els sistemes de l’estructura i funció del cos humà, més directament relacionats amb aquesta situació de vida són:
La persona, home o dona, de qualsevol edat o condició, és un ésser multidimensional integrat, únic i singular, amb unes necessitats característiques i capaç d’actuar deliberadament per assolir les fites que ella mateixa es defineixi, assumir la responsabilitat de la seva vida i del seu benestar, i relacionar-se amb si mateixa i el seu entorn en la direcció que decideixi.
La idea d’un ésser multidimensional integrat comprèn les dimensions biològica, psicològica i espiritual; aquestes dimensions experimenten processos de desenvolupament i es relacionen mútuament. Cadascuna de les dimensions en què es descriu la persona es troba en relació permanent i simultània amb les altres, de manera que hi forma un tot en què cap de les quatre no es pot reduir ni subordinar a una altra, ni pot ser considerada aïlladament. Per tant, davant de qualsevol situació, la persona respon com un tot amb una afectació variable de les quatre dimensions. Cada dimensió comporta una sèrie de processos, alguns dels quals són automàtics o inconscients, mentre que d’altres, per contra, són controlats o intencionats. Tenint sempre en compte aquest concepte de persona, i només amb finalitats didàctiques, es poden estudiar aïlladament les modificacions o alteracions d’alguns processos de la dimensió biofisiològica (estructura i funció del cos humà) en situacions diverses.
Factors desencadenantspP@)
El part és un procés vital que, normalment, té lloc entre la setmana 37 i 42 de l’embaràs i que culmina amb el naixement del fetus o dels fetus i l’expulsió de la placenta i de les membranes ovulars.
Avui dia, encara es desconeixen els mecanismes que provoquen el treball de part, però se sap que hi intervenen de manera conjunta factors materns i factors fetals.
- Factors materns:
- Canvis al miometri (múscul uterí). Són factors bioquímics que provoquen l’augment dels receptors d’oxitocina (hormona fonamental en l’establiment del treball de part) del miometri i de les prostaglandines (substàncies que intervenen, entre altres coses, en la contracció de la musculatura llisa).
- Canvis cervicals. La cèrvix uterina s’estova, s’escurça i es torna més flexible, cosa que afavoreix l’inici de la dilatació de l’úter.
- Canvis hormonals. Els estrògens i la progesterona actuen sobre la contractilitat uterina. Altres substàncies que hi intervenen són l’oxitocina i les prostaglandines.
- Canvis en les membranes ovulars. Es creu que les membranes que formen la bossa de les aigües tenen un paper fonamental en l’inici del part, tant per la secreció de molècules com les prostaglandines, com pels canvis mecànics que pateixen.
- Factors fetals: Es diu que el fetus emet un senyal bioquímic quan ja és madur, però això no està comprovat. El que sí s’ha demostrat és que, durant l’embaràs i el part, augmenta l’oxitocina fetal i d’altres substàncies que el fetus allibera al líquid amniòtic i que es pensa que juguen un paper important en el desencadenament del treball de part.
Fases del part pP@)
El part té diferents fases:
- Pròdroms de part
- Dilatació del coll uterí
- Expulsió, descens i sortida del nadó
- Deslliurament, expulsió de la placenta i de les membranes
- Atenció al nounat
1. Pròdroms de part
Aquest període pot iniciar-se unes hores o fins i tot uns dies abans del moment del part; tant la durada com la intensitat d’aquesta fase poden variar molt d’un part a un altre.
El coll uterí té una longitud aproximada d’uns 3 cm, és tancat i presenta una consistència similar a la del cartílag del nas. Per l’efecte de les contraccions uterines, el coll o cèrvix s’estova, s’escurça i s’obre (es dilata). Aquest procés es coneix com a fase d’esborrament i la dilatació del coll arriba, en aquest moment, fins als 2 cm de diàmetre.
1.1 Signes i símptomes
Els signes i símptomes que poden aparèixer són:
- Dolor de tipus menstrual.
- Contraccions irregulars que la dona pot sentir durant algunes hores del dia o de la nit i que es van intercalant amb hores de repòs. Normalment, són de poca intensitat i de poca durada.
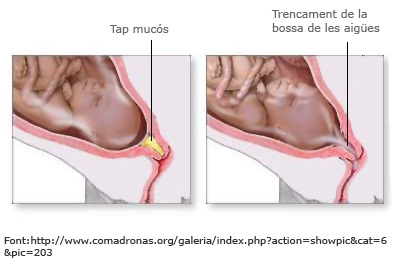
- Despreniment del tap mucós. El tap mucós és una mucositat que tanca el coll uterí durant tot l’embaràs i que és desprèn quan arriba el moment del part. És similar al fluix vaginal, però més enganxós, espès i fosc. Té una coloració entre marró i rosada, i a vegades presenta filets de sang. Pot ser un símptoma independent i, per tant, no indicar l’inici del part si no va acompanyat de contraccions.
- Sensació d’indigestió, nàusees i vòmits.
- Diarrea.
- Trencament de membranes (trencament de la bossa de les aigües). La bossa de les aigües es pot trencar espontàniament abans de l’inici de les contraccions o durant el treball de part. Generalment, el part s’esdevé les 24 hores posteriors al trencament de la bossa.
- En l’aspecte emocional, hi ha dones que, les darreres setmanes de l'embaràs, experimenten canvis subtils com ara intranquil·litat, eufòria i augment de l'activitat, sovint relacionada amb les tasques domèstiques. És el que s'anomena la síndrome del niu.
Cal tenir en compte que, clínicament, es considera que una dona ha iniciat el treball de part quan presenta contraccions rítmiques d’intensitat mitjana cada cinc minuts, el coll uterí està esborrat almenys en un 50 % i la dilatació és, com a mínim, de 2 cm.
- Sistema reproductor femení / òrgans genitals interns
1.2 Com reconèixer el treball de part
Durant la fase de pròdroms, la dona ja pot pensar que el part s’acosta. A partir d’aquí, caldrà actuar d’una manera o d’una altra en funció de si és el primer part o no, dels signes i símptomes que presenti la gestant i d’on i com vulgui donar a llum.
La dona que inicia el part amb contraccions pot notar que cada cop es fan més intenses i duradores. La recomanació general és que, si és el primer part i s’ha de traslladar la gestant a un centre hospitalari o a una clínica, cal esperar que les contraccions es donin, pel cap baix, cada cinc minuts, que durin un mínim d’un minut i que es mantinguin durant dues hores. També cal que la dona noti que les contraccions no li permeten de distreure’s, sinó que s’hi ha concentrar mentre duren. Si el part està planificat al domicili, aquest és un bon moment per trucar a la llevadora. Si no és el primer part, cal assegurar-se que les contraccions es mantinguin durant una hora i que es donin, com a mínim, cada 10 minuts.
En cas de trencar la bossa de les aigües en absència de contraccions, cal recordar l’hora de la ruptura i observar l’aspecte del líquid amniòtic: si és clar (com l’aigua amb una gota de llet) es pot valorar la possibilitat de quedar-se a casa unes hores –i de continuar descansant si és de nit– i esperar que comencin les contraccions o anar directament a l’hospital. En general, el part comença espontàniament les 24 hores posteriors al trencament de la bossa de les aigües.
Si, per contra, el color del líquid amniòtic és verdós, espès, groc daurat o molt vermell, s’ha d’anar immediatament al centre hospitalari o, si el part està planificat al domicili, avisar la llevadora. Cal tenir en compte que el trencament de la bossa de les aigües no sempre és evident. La bossa de les aigües es pot trencar per la part anterior o posterior de la presentació fetal. Si la ruptura és anterior, la quantitat de líquid amniòtic és considerable i la dona no té dubtes del trencament; en canvi, si és una ruptura posterior, es dóna un degoteig que es pot confondre amb orina o fluix vaginal; en cas de dubte, es recomana rentar-se els genitals amb aigua per retirar el fluix, buidar la bufeta per no confondre el líquid amniòtic amb l’orina i posar-se una compresa per comprovar si es mulla o no.
Resumint, el part es pot reconèixer per:
- La presència de contraccions regulars que no cedeixen amb el repòs:
- cada 5 minuts durant 1 o 2 hores si és el primer part;
- cada 10 minuts durant 1 o 2 hores a partir del segon part.
- La ruptura de la bossa de les aigües:
- Cal examinar el color del líquid amniòtic i recordar l’hora de la ruptura.
- Si les aigües són transparents, s’ha d’avisar la llevadora i esperar l’inici de les contraccions si el part s’ha de produir a casa, o anar a l’hospital les hores següents. Les guies internacionals recomanen anar a l’hospital a partir de les 24 hores després d’haver trencat la bossa de les aigües si el part no ha començat, per induir-lo. És aconsellable que la dona conegui el protocol de ruptura prematura de membranes de l’hospital on donarà a llum ja que pot ser molt variable d’un centre a un altre.
- Si les aigües surten tenyides o brutes, s’ha d’avisar la llevadora o desplaçar-se a l’hospital immediatament.
2. Dilatació del coll uterí
En aquest període, el coll uterí s’obre fins a atènyer la dilatació completa, que té lloc quan arriba als 10 cm de diàmetre. El ritme amb què es produeix aquesta obertura és variable. En la dilatació es distingeixen tres etapes: una fase activa amb un període d’acceleració (fins a 3 o 4 cm) durant la qual les contraccions són més intenses; un període de màxima acceleració (de 5 a 9 cm) en què les contraccions són encara més intenses i llargues i un període de desacceleració (de 9 a 10 cm). Cada període pot anar precedit de fases de transició en les quals les contraccions es vagin espaiant o, fins i tot, arribin a desaparèixer durant un temps variable.
L’ evolució del treball de part es mesura mitjançant:
- l’observació directa de la dona: actitud, freqüència i intensitat de les contraccions, resposta física i emocional;
- tactes vaginals, que ajuden a esbrinar les característiques del coll, com l’estovament i la dilatació, i la posició del nadó en relació amb la pelvis de la mare.
Si la bossa de les aigües no s’havia trencat en el període de pròdroms, ho pot fer en qualsevol moment de la dilatació.
2.1 Posicions durant la fase de dilatació
Durant la fase de dilatació, la dona pot adoptar diverses posicions:
- Estirada sobre l’esquena o en decúbit supí. És una posició poc aconsellable per diferents motius:
- limita molt la mobilitat de la pelvis materna;
- impedeix la intervenció de la força de la gravetat;
- augmenta el risc de pèrdua de benestar matern (hipotensió) i fetal (disminució de l’oxigenació), ja que el pes fetal pot comprimir els grans vasos abdominals.
- Estirada de costat o decúbit lateral. És la millor posició per descansar.
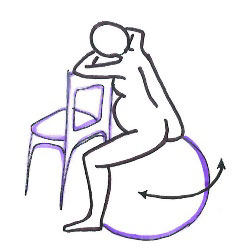
- Posicions verticals.
- Dempeus.
- Asseguda.
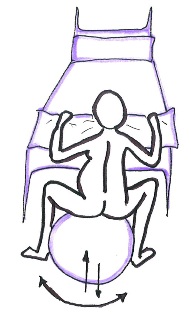
- Asseguda sobre una pilota grossa.
Font: Marga Vergara
Font: Marga Vergara
- De genolls sense recolzament.
- De quatre grapes: amb els genolls a terra i els braços recolzats sobre les mans, en un coixí, en l’acompanyant, en una pilota gran o en el llit.
- A la gatzoneta, tot i que per a algunes dones és difícil de mantenir-s’hi durant gaire estona, a causa de la manca de flexibilitat i del poc ús d’aquesta posició.

- Les posicions que ofereixen una major mobilitat de la pelvis són: dempeus, asseguda sobre una pilota grossa i de quatre grapes o genupectoral.
- Dempeus.
Les posicions verticals tenen més avantatges, tant per a la fase dilatació com per a la fase d’expulsió:
- Redueixen la durada de la dilatació i de l’expulsió.
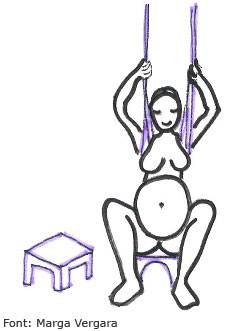
- Permeten que la dona es pugui penjar d’una corda o d’un mocador; aquesta pràctica ajuda a descansar i disminueix el dolor

- Milloren l’efectivitat de les contraccions uterines: la pressió del cap fetal sobre la cèrvix estimula la secreció d’oxitocina (reflex de Ferguson), de manera que les contraccions augmenten en intensitat i en freqüència.
- Afavoreixen l’efecte de la força de la gravetat.
- Faciliten l’adaptació del cap fetal a la pelvis materna i disminueixen el risc d’una mala posició; afavoreixen l’obertura de la pelvis i la rotació i el descens del fetus.
- Disminueixen la probabilitat de parts instrumentals i de cesàries.
- Milloren l’oxigenació fetal, ja que el risc de compressió dels grans vasos abdominals i pelvians (artèria aorta, vena cava, etc.) disminueix.
- Redueixen les probabilitats d’episiotomia.
3. Expulsió, descens i sortida del nadó
Un cop la dilatació s’ha completat, el cap fetal baixa per la pelvis materna, passivament en una primera fase, i després inicia una sèrie de moviments i rotacions per tal d’adaptar-se al canal del part, és a dir, a la pelvis i a la vagina. En el part normal, aquests moviments són: descens, flexió, rotació interna, extensió, rotació externa, sortida de l’espatlla anterior, sortida de l’espatlla posterior i sortida de la resta del nounat.
3.1 Posicions durant la fase d’expulsiu
Durant el període expulsiu, la dona pot adoptar diferents posicions:
- Posició de litotomia o posició ginecològica. Estirada sobre l’esquena i amb les cames flexionades i elevades per sobre de l’abdomen. És una posició adequada per als parts instrumentals i per a la comoditat del professional. Limita la mobilitat de la pelvis i no permet aprofitar la força de la gravetat. És la postura clàssica que s’utilitza en la majoria de les sales de part hospitalàries.
- Semiasseguda. Posició ginecològica amb l’esquena lleugerament incorporada, a uns 45º. La gravetat hi intervé parcialment.
- Decúbit lateral o posició de Sims. És una posició còmoda i fàcil de mantenir. A més, permet un bon accés a la regió genital i disminueix el risc de compressió dels grans vasos abdominals materns i, per tant, de pèrdua de benestar matern i fetal. Permet, també, una gran mobilitat pelviana, però no és útil per a la instrumentació obstètrica (fòrceps, espàtules, o ventosa obstètrica o vacuoextractor) ni per a l’episiotomia o la reparació d’estrips. En aquesta posició, la pèrdua hemàtica també és menor i augmenta la probabilitat de mantenir el perineu intacte. No hi intervé la força de la gravetat.
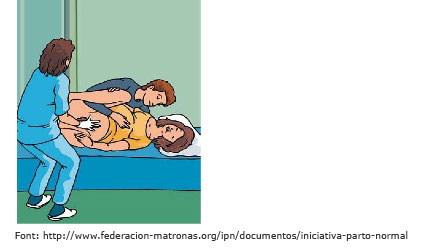
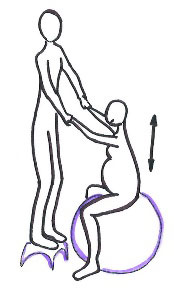
- Posicions verticals.
- Dempeus.

- De genolls.

- Asseguda en un llit obstètric.
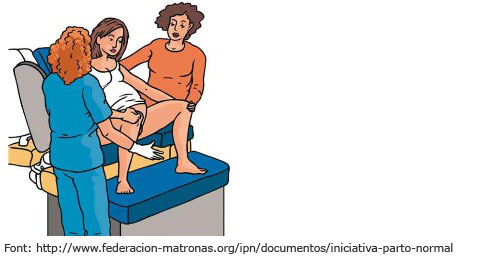
- Asseguda en una cadira de parts. És una cadira baixa, amb la superfície del seient en forma de U, de manera que la dona quan s’hi asseu simula la posició a la gatzoneta. És recomanable aixecar-se cada 15 minuts per evitar la congestió venosa perineal i l’edema, que poden augmentar el risc de lesions perineals.
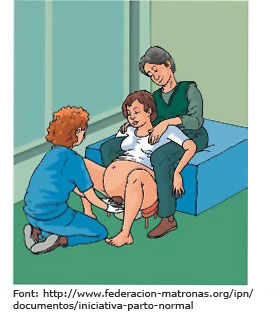
- A la gatzoneta. Hi ha dones que poden tenir dificultats per mantenir aquesta posició per la manca de flexibilitat. Les dones que no han parit mai tenen més risc de patir estrips de tercer grau.

- De quatre grapes. Aquesta posició afavoreix el moviment de rotació fetal i el naixement de fetus grans o dels que presenten distòcia d’espatlles, ja que facilita la maniobra de Gaskin.

- Dempeus.
Les posicions verticals permeten una gran mobilitat de la pelvis si es tenen els genolls lleugerament flexionats. Són incompatibles amb la instrumentació i l’anestèsia peridural clàssica. La l’anestèsia peridural de baixa dosi i la peridural walking sí que permeten aquestes posicions. Les posicions verticals poden tenir inconvenients com la sobreestimació de la pèrdua hemàtica del part i un risc més gran d’estrips perineals.
Quan el cap del fetus és a prop de la zona vulvar (aproximadament, per sota de les espines isquiàtiques pelvianes), el descens passiu es converteix en actiu i apareixen els espoderaments. Els espoderaments són un acte reflex, una resposta involuntària que origina la contracció de la musculatura abdominal materna per col·laborar activament en la sortida del fetus. La dona els percep com una necessitat imperiosa o un desig incontrolable d’empènyer que es pot confondre o comparar amb el de defecar, per bé que són reflexos diferents.
En funció de la respiració, es diferencien dos tipus d’espoderaments:
- Espoderaments fisiològics o en espiració. Consisteixen a empènyer deixant anar l’aire amb gemecs o crits (amb la glotis oberta). Només hi participa la força de les contraccions uterines i la contracció de la zona més baixa i profunda dels abdominals materns. Si la dona està en posició vertical, també hi intervé la força de la gravetat.
- Avantatges:
- La compressió de la musculatura del sòl pelvià és molt més lenta i progressiva i permet, així, la màxima distensió perineal.
- Orienta de forma més precisa la força cap a la vagina i la part anterior del perineu.
- Produeix menys lesions i traumatismes perineals.
- Millora l’oxigenació materna i fetal.
- Inconvenients:
- La sortida fetal és més lenta.
- Avantatges:
- Espoderaments dirigits o amb inspiració bloquejada. Consisteixen a agafar aire, retenir-lo als pulmons i empènyer diverses vegades mentre dura la contracció sense emetre cap so (amb la glotis tancada). En aquests espoderaments intervenen alhora la força de les contraccions uterines, el diafragma (que es contrau amb la inspiració i empeny el contingut de l’abdomen) i la musculatura abdominal materna. Si la dona està en una posició vertical, la força de la gravetat també hi col·labora.
- Avantatges:
- És una manera forta d’empènyer.
- La sortida fetal és més ràpida i pot ser útil si el fetus pateix.
- Inconvenients:
- És més traumàtic per a la musculatura del sòl pelvià: provoca més deteriorament funcional i estrips.
- La musculatura del sòl pelvià, com a reacció reflexa al fort estirament a què se sotmet, es pot contreure i dificultar, així, la distensió i la sortida fetal.
- Pot produir alteracions metabòliques que afecten el benestar fetal: disminueix l’oxigenació materna i fetal i l’arribada de sang a la placenta.
- Avantatges:
4. Deslliurament, expulsió de la placenta i de les membranes
El part no acaba fins que no es desprenen la placenta i les membranes. Després de la sortida del nadó, l'úter continua contraient-se: són les contraccions d’involució uterina, que redueixen la mida de l’úter, fet que afavoreix el despreniment de la placenta. Un cop la placenta està totalment despresa de la paret uterina, la dona pot tornar a percebre contraccions i ganes d’empènyer per tal que es produeixi el que s’anomena deslliurament o part de la placenta i de les membranes. Aquesta fase es pot donar espontàniament i, en posicions verticals, ser afavorida per l’efecte de la gravetat o bé ser provocada per l’assistent al part mitjançant maniobres específiques i l’ús de fàrmacs.
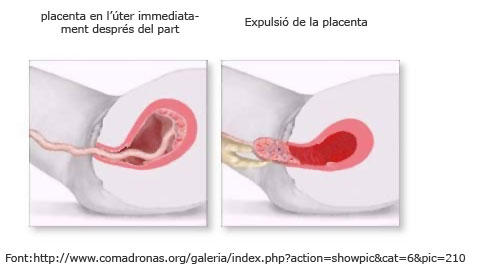
Després del deslliurament, es forma el globus de seguretat: l’úter es contreu fortament (la sensació és com tenir una pilota dura a l’abdomen) i es manté així durant les hores immediates al part. Aquest fet és fonamental per tal que les pèrdues hemàtiques del postpart es considerin fisiològiques.
5. Atenció al nounat
El nounat nascut a terme i que no presenta cap complicació durant el part és col·locat sobre l’abdomen matern, en contacte pell amb pell, amb el cordó umbilical intacte i, si neix en una institució sanitària, identificat amb una polsera al turmell o al canell. Sobre la mare, és eixugat i tapat amb una tovallola o manta calenta i se li posa un barret per tal que no perdi calor. Aquest contacte precoç, en les dues primeres hores de vida, ofereix avantatges importants per al nadó i per a la mare:
- garanteix que el nadó no perdi calor;
- afavoreix l’inici de l’alletament matern: el nadó, de manera instintiva, busca el pit i és capaç d’iniciar la presa sense ajuda;
- la succió del pit estimula la producció d’oxitocina materna, que afavoreix la contracció uterina i redueix la pèrdua de sang postpart;
- redueix el risc d’hipoglucèmia neonatal;
- afavoreix l’eliminació del meconi i redueix la icterícia fisiològica del nadó;
- afavoreix la colonització del nadó amb la flora bacteriana de la pell de la mare;
- afavoreix el vincle emocional entre la mare i el nadó.
El pinçament tardà del cordó umbilical (al cap de 2 o 3 minuts) augmenta els dipòsits de ferro del nounat i facilita l’adaptació del nadó a la vida extrauterina.
Durant els primers minuts que el nadó roman amb la mare, la llevadora fa el test d’Apgar, que serveix per avaluar la seva adaptació a la vida extrauterina mitjançant l’observació del color, el to muscular, l’auscultació de la freqüència cardíaca, el ritme respiratori i la resposta als primers estímuls. El cordó umbilical es pot pinçar i tallar dos o tres minuts després del naixement o quan deixi de bategar.
Els darrers anys s’ha sotmès el nounat a nombroses pràctiques que es creien beneficioses i necessàries com tallar-li precoçment el cordó umbilical i separar-lo de la mare per fer-li les primeres cures, aspirar sistemàticament les secrecions de les vies respiratòries mitjançant una sonda, comprovar la permeabilitat anal mitjançant una sonda, etc. Nombrosos estudis fets la darrera dècada han demostrat que aquestes pràctiques no només no són útils en nadons nascuts sense complicacions, sinó que són perjudicials. El sol fet de separar el nounat de la seva mare interfereix directament en l’establiment del vincle i de l’alletament materns; a més, el nadó és capaç, durant les primeres hores de vida, d’eliminar per si mateix les secrecions pulmonars, i l’observació directa i amatent dels pares i d’un professional entrenat basten per detectar possibles complicacions en aquesta etapa.
Altres cures que se solen practicar les primeres hores després del naixement són:
- L’administració de vitamina K per reduir el risc de malaltia hemorràgica dels nadons. És una pràctica que s’ha demostrat eficaç i que es pot fer dues hores després del naixement.
- L’administració de col·liri o de pomada antibiòtica per evitar la conjuntivitis neonatal. Aquesta mesura també s’ha demostrat adequada i, igual que l’anterior, es pot aplicar al nadó dues hores després de néixer.
- La cura del cordó umbilical amb solucions antisèptiques. S’ha demostrat que mantenir el cordó umbilical net, sec i a l’aire és més eficaç per afavorir-ne la caiguda que la cura amb solucions antisèptiques. En cas d’haver-ne d’utilitzar alguna, és recomanable la clorhexidina al 4 %.
- Un altre aspecte a tenir en compte és el fet d’afavorir el contacte pell amb pell del nadó amb el pare, en cas que neixi per cesària i no sigui possible col·locar-lo sobre el tòrax matern. En molts hospitals s’està potenciant la presència del pare o d’un altre acompanyant durant la cesària.
Mecanisme del partpP@)
S’anomena mecanisme de part el conjunt de moviments que fa el fetus per travessar el canal del part sota l’impuls de les forces del part, és a dir, les contraccions uterines i la musculatura abdominal materna. Al seu torn, el canal del part també pateix una sèrie d’adaptacions al fetus que en faciliten el naixement. Així doncs, els elements que intervenen en l’expulsió del fetus són: el canal del part, l'objecte del part, el motor del part.
- El canal del part. És el camí que segueix el fetus per néixer. Està format per una part òssia (canal ossi) i una part muscular i mucosa (canal tou). La part òssia és la pelvis materna, que anirà modificant-se en funció del moment del part i del pas del fetus. Cal tenir en compte que la pelvis no és una estructura òssia fixa, sinó que es mou convenientment per deixar pas al fetus; per tant, a priori, no es pot saber fins al moment del part si les modificacions que patirà la pelvis d’una dona seran suficients per permetre el pas del nadó. El descens fetal es mesura en relació amb aquest pas pel canal ossi matern. La part tova del canal del part està formada per la musculatura perineal i pelviana, la vagina i la vulva. Al final de l’embaràs augmenten la vascularització de la vulva i de la vagina, les fibres elàstiques de les mucoses vulvars i vaginals i les secrecions (el fluix), cosa que permet l’ampliació del canal tou i facilita el pas fetal.
- L’objecte del part: el fetus. Durant el procés del part, el fetus fa una sèrie de maniobres –que, de fet, s’inicien ja al final de l’embaràs– per adaptar-se al canal del part. Aquests moviments es poden observar mitjançant la palpació abdominal i el tacte vaginal. El fetus manté una freqüència cardíaca de 120 a 160 pulsacions per minut durant tot l’embaràs i el part (amb ascensos i descensos transitoris) que en la fase d’expulsió pot baixar i situar-se entre 110 i 120. En aquest moment, mentre duren les contraccions, la compressió del cap fetal pot induir una baixada de la freqüència cardíaca fetal (FCF), que es considera normal. La FCF és un indicador de benestar fetal i, durant el part, es controla mitjançant auscultació intermitent (amb un estetoscopi de Pinard o utilitzant ultrasons) o de manera contínua (amb un registre cardiotocogràfic intern o extern).
- El motor del part. Són les forces que intervenen en el naixement del nadó, és a dir, les contraccions i la musculatura abdominal. La musculatura abdominal hi actua de manera reflexa i de manera voluntària, per la distensió del perineu i la sensació de pressió sobre el recte.
Aspectes emocionals del part pP@)
Els factors psicoemocionals influeixen en totes les fases del part. Quan la dona se sent segura, respectada i cuidada, quan pot moure’s i l’acompanya activament i l’ajuda, també en el dolor, la persona que vol, el part progressa. En canvi, d’altres emocions, com les que es donen quan la dona se sent avergonyida, insegura, observada, immobilitzada, ignorada, o quan sent que s’infravaloren els seus sentiments, poden interferir en totes les fases del part.
La dona necessita la confiança i el suport de les persones que l’acompanyen durant el part. La desconfiança i l’absència d’aquest suport és un dels motius d’insatisfacció que refereixen les dones després del part i un dels factors que s’associen a l’aparició d’estrès posttraumàtic.
Distòcia emocional
S’anomena distòcia el part laboriós o difícil. Es considera distòcia emocional l’estrès matern, la por, el cansament i el dolor excessiu durant el part.
- Hi ha una sèrie de factors que poden predisposar la gestant a la distòcia emocional:
- parts difícils anteriors;
- experiències traumàtiques prèvies o actuals (per exemple, abusos físics o sexuals);
- múltiples hospitalitzacions anteriors;
- desestructuració familiar;
- consum de substàncies psicoactives;
- factors culturals: vergonya extrema per la nuesa, per estar en presència d’un home o per altres comportaments contraris a les expectatives culturals de la dona;
- barreres idiomàtiques o impossibilitat per entendre què passa al voltant;
- mort de la mare de la dona (sobretot, si ha tingut lloc durant la infantesa);
- creences personals sobre el part: lesions durant el naixement d’algú proper, història traumàtica en relació amb el propi naixement, etc.
L’ansietat de la dona es tradueix en un augment de les hormones de l’estrès, que influeixen directament sobre la contractilitat uterina disminuint les contraccions i augmentant les hormones de l’estrès fetal, de manera que redueix l’aportació d’oxigen a través de la placenta i, per tant, incrementa el risc de desceleracions fetals, que, al seu torn, contribueixen a intensificar l’estrès matern, el desànim i la necessitat de suport. Aquest seguit d’esdeveniments implica una fase prodròmica llarga, lenta i dolorosa.
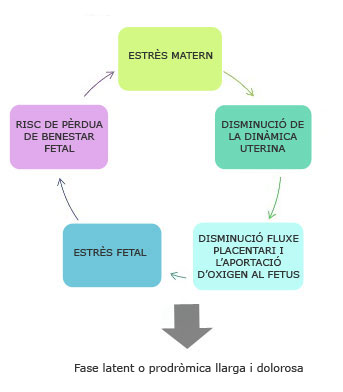
D’altra banda, l’augment fisiològic de les hormones de l’estrès (catecolamines), quan la dona es troba a prop del final del part, provoca el reflex d’ejecció fetal, que accelera el naixement. En aquests moments, la dona pot sentir, per uns instants, pànic, angoixa o eufòria, emocions que són la resposta normal a l’augment de les catecolamines i a la proximitat del naixement.
Per evitar l’estrès matern, cal encoratjar la dona a:
- explorar, durant l’embaràs, les possibles pors, emocions i sentiments en relació amb el naixement;
- aprendre tècniques de relaxació;
- conèixer, durant l’embaràs, l’equip i el lloc on s’esdevindrà el naixement;
- fer un pla de part i tenir l’oportunitat de treballar-lo amb la persona o l’equip que l’acompanyarà durant el procés;
- expressar les emocions durant el part.
La contracciópP@)
L’úter és un òrgan muscular i, per això, té la capacitat de contreure’s i de relaxar-se. Les contraccions uterines són el resultat de l’escurçament de les fibres musculars de l’úter i tenen com a funció la dilatació del coll uterí i el descens del fetus.
La dona, quan té una contracció, percep un enduriment momentani de l’abdomen. Això es pot començar a notar a partir de la setmana 24 de gestació. Aquestes contraccions, que s’anomenen contraccions de Braxton Hicks, es caracteritzen principalment per ser irregulars (apareixen alguns moments, sovint cap al final del dia, i no segueixen cap patró) i indolores. Les últimes setmanes de l’embaràs, van augmentant en freqüència i en intensitat, i participen en l’estovament i en l’escurçament del coll uterí.
Les contraccions del part són més freqüents i intenses que les de Braxton Hicks, i es distingeixen per la seva regularitat: es van repetint a intervals fixos de temps (per exemple, una cada 20 minuts) i, a mesura que avança el part, el temps entre una i una altra es va escurçant (una cada 10 minuts, cada 5 minuts, cada 3 minuts). Durant tot el procés del part, sempre es produeixen de manera intermitent, és a dir que, després d’una contracció, sempre ve un període de relaxació.
En el moment del part, la majoria de les dones senten dolor quan se’ls endureix l’abdomen durant les contraccions, cosa que indica que el coll uterí es dilata. Gràcies a l’efecte poderós de les contraccions, el nadó pot néixer. Per molt intenses o doloroses que siguin, són absolutament necessàries: són el motor del part i el seu objectiu és el naixement. La dona pot escollir convertir-les en aliades o lluitar-hi en contra; d’aquesta resposta dependrà, parcialment, la vivència del part.
De les contraccions del part, cal valorar-ne:
- La freqüència. És el nombre de contraccions que es produeixen en un període. Al principi són més espaiades (se’n pot donar una cada 15 o 20 minuts) i, a mesura que avança el part, el temps entre cadascuna es va escurçant: una cada 10 minuts, cada 5 minuts, cada 3 minuts...
- La durada. És el temps que transcorre des que comença fins que acaba una contracció. La durada de les contraccions va dels 30 als 40 segons a l’inici del part fins als 60 o 90 segons al final.
- La intensitat. És la força de la contracció uterina. El treball de part és progressiu, és a dir que les contraccions es van fent cada cop més fortes i intenses des que la dona percep la primera fins al final del part.Aquesta progressió fa que la gestant tingui temps d’adaptar-se, de mica en mica, a les sensacions cada cop més agudes que li produeixen les contraccions.
- El to basal. És la consistència de l’úter quan no hi ha contracció.
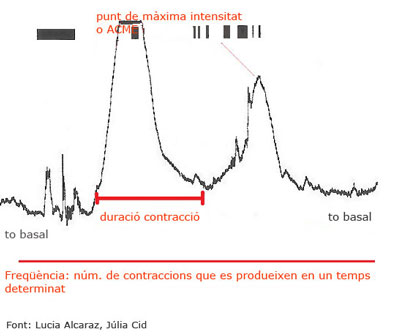
En una contracció es poden diferenciar tres fases:
- una fase d’ascens, en què la sensació d’enduriment de l’abdomen comença i augmenta fins a la fase següent;
- una fase d’acme, que representa el punt d’intensitat màxima de la contracció;
- una fase de descens, en què es comença a percebre la disminució de la intensitat de la contracció fins a la relaxació de l’úter, que es mantindrà en repòs fins a la contracció següent.
La valoració de les contraccions es fa mitjançant diferents mètodes: manualment o amb registre cardiotocogràfic.
Els factors ambientals, les emocions maternes i les diferents posicions que pot adoptar la dona en el moment del part poden influir positivament o negativa en el desenvolupament de les contraccions. Un ambient tranquil i íntim, la sensació de seguretat i el respecte a l’actitud postural (les posicions que la dona adopta espontàniament), així com la verticalitat (la gravetat afavoreix la pressió del cap fetal sobre el coll uterí estimulant les contraccions), són factors que afavoreixen el progrés del treball de part.
El dolor pP@)
Per a la gran majoria de les dones, el part és dolorós. Aquesta experiència és totalment subjectiva i està influenciada per múltiples factors personals, ambientals, culturals, etc.
Les contraccions son, generalment, percebudes per la dona com una sensació dolorosa que s’inicia a la zona suprapúbica i que va augmentant gradualment per estendre’s a tot l’abdomen (que es percep tens i dur) i/o a la zona lumbosacra (esquena i ronyons), i arribar a la màxima intensitat. En aquest moment hi ha un punt d’inflexió i el dolor comença a cedir també gradualment fins que la dona recupera la sensació de repòs inicial.
1. Fisiologia del dolor en el part, 2. El sentit del dolor, 3. Hormones que intervenen en la vivència i en la percepció del dolor, 4. Control i tractament del dolor.
1. Fisiologia del dolor en el part
Les causes físiques del dolor són:
- la manca d’oxigenació de les fibres del miometri (capa muscular de l’úter) durant les contraccions quan són seguides i fortes;
- l’elongació o estirament que experimenten les fibres del coll uterí durant la dilatació;
- l’estirament de les articulacions i lligaments pelvians com a conseqüència de les modificacions pelvianes i del descens del nadó.
Al començament del treball de part, el dolor se sol localitzar a la part baixa de l’abdomen, els engonals i la regió lumbosacra (esquena i ronyons). Durant el període expulsiu, el dolor es concentra en el perineu, la vagina i la vulva.
Emocionalment, intervenen en el part factors subjectius com la por: la por d’allò que és desconegut i, sobretot, la por del dolor. Aquesta por és, sovint, la responsable de l’augment de la sensació dolorosa, ja que creix la tensió muscular general i aquesta tensió esdevé, al seu torn, un factor de dolor afegit. Sentir por abans del part és normal; el que és perjudicial és deixar-s’hi portar en el moment del part.
2. El sentit del dolor
El dolor que poden produir les contraccions és funcional, és a dir que és l’únic que indica que tot funciona correctament. EI dolor ajuda la dona a introduir-se de manera instintiva en el procés del naixement. Si la dona el percep com a útil, pot contribuir a desconnectar-la de l’ambient exterior per contactar amb el seu instint més primitiu que va marcant el que el cos i ella mateixa necessiten.
Des d’un punt de vista antropològic, el dolor en el moment del part porta implícit un factor de seguretat: avisa que el procés ha començat, que el naixement s’aproxima i que cal buscar un indret segur per rebre el nadó. Aquest lloc segur és crucial tant per al benestar de la mare i del fill o la filla com per al desenvolupament del procés del part i el naixement.
3. Hormones que intervenen en la vivència i en la percepció del dolor
El procés del part està controlat per diverses hormones. Les hormones són missatges bioquímics que regulen i coordinen les funcions corporals. Durant el part, les hormones responsables de les contraccions i de les sensacions que experimenta la dona són, bàsicament, tres: l’oxitocina, les endorfines i l’adrenalina.
Oxitocina. És l’hormona central de la funció reproductiva. Se secreta, entre altres situacions, durant el part, l’alletament i les relacions sexuals, per la qual cosa es coneix també amb el sobrenom d’hormona de l’amor. Produeix sensacions de plaer i confort i reforça les relacions afectives. Les contraccions estan regulades per la producció d’oxitocina. Els factors que provoquen la producció d’aquesta hormona durant el part són:
- la pressió del cap fetal sobre la cèrvix o coll uterí;
- la distensió de la vagina;
- la distensió dels músculs del sòl pelvià;
- l’estimulació dels mugrons.
Els factors que inhibeixen la producció d’oxitocina són aquells que predisposen la dona a estar alerta. Es poden classificar en externs o interns. Els factors externs poden ser sorolls forts, fred, llums intenses, distraccions o trasllats d’un lloc a un altre (per exemple, per a la fase d’expulsió); els factors interns poden ser emocions com la por, l’ansietat, la preocupació, l’enuig o la vergonya, o derivar d’experiències traumàtiques relacionades amb parts o abusos sexuals previs, o del fet de sentir-se observada o exposada (per exemple, en la posició ginecològica, que deixa la dona amb els genitals totalment descoberts i sense opció de moviment, cosa que la pot fer sentir molt vulnerable).
Endorfines. Actuen per alleujar el dolor de manera fisiològica. En situacions d’estrès físic agut, el cos té la capacitat de produir aquesta hormona, molt coneguda pels atletes, ja que, quan en secreten, senten que augmenta la seva resistència, com si els haguessin injectat energia.
En el part, la presència del dolor biològic està compensada per la producció d’aquestes substàncies. Les endorfines són opiacis naturals produïts com a resposta a les contraccions i al dur treball de part. Tenen un efecte analgèsic, perquè la seva acció fa minvar la percepció del dolor: creen una sensació de benestar, promouen conductes d’evasió, útils per concentrar-se en el propi procés, alteren la percepció del temps i de l’espai i tenen, entre d’altres, un efecte amnèsic que permet a la dona oblidar-se ràpidament dels moments més durs del part.
Adrenalina. Aquesta hormona és secretada per les glàndules suprarenals en situacions d’alerta o de perill mental o físic. És una hormona d’acció, és dir que prepara el cos per fugir o atacar. L’adrenalina té amb l’oxitocina una relació molt estreta que és vital per al part: l’una inhibeix la secreció de l’altra –són antagonistes. Els factors que afavoreixen la síntesi d’adrenalina són els mateixos que afavoreixen la inhibició de l’oxitocina. Per tant, per tal que el part es desenvolupi correctament, cal que el nivell d’adrenalina es mantingui tan baix com sigui possible. L’adrenalina actua en la fase final del part per afavorir el reflex d’expulsió fetal.
Consells de salut: Dolor
4. Control i tractament del dolor
Per alleujar el dolor del part, la dona pot recórrer a diferents mètodes farmacològics i no farmacològics.
4.1. Alleujament del dolor amb mètodes no farmacològics
Es poden prendre aquestes mesures:
- Promoure un ambient tranquil, segur i íntim; reduir els estímuls externs. Un ambient càlid, tranquil i agradable, amb llums tènues i poc soroll contribueix a la relaxació de la dona que va de part, facilita l’acció de les endorfines i millora la sensació de benestar. Escollir una música i una aroma que afavoreixin la relaxació també pot fer més senzill el treball de part.
- Procurar la llibertat de moviments. Que la dona es pugui moure lliurement durant tot el procés del part ajuda a afrontar la sensació dolorosa de les contraccions.
- Assegurar un suport emocional continuat durant el part. El suport i l’acompanyament continu fan el part més breu i redueixen la necessitat d’analgèsia farmacològica. Per tant, és important que la dona esculli acompanyants de tota confiança.
- Fer servir aigua calenta. L’aigua calenta actua com a analgèsic i relaxant muscular; disminueix la sensació de dolor i escurça significativament la fase de dilatació. La dona hauria de tenir l’opció d’utilitzar l’aigua per alleujar el dolor dutxant-se o banyant-se en diferents moments del part segons les seves necessitats.
Algunes dones opten per l’aigua no només com un mètode per alleujar el dolor, sinó com l’element en què naixerà el nadó: és el que es coneix com part a l’aigua. El part a l’aigua és indicat per a dones sense factors de risc que el contraindiquin i per dur-lo a terme cal una banyera prou gran i fonda com perquè la dona pugui submergir-s’hi còmodament fins a les espatlles.
Per al part a l’aigua, cal tenir en compte aquestes consideracions:- L’aigua no requereix cap tractament especial: n’hi ha prou amb la cloració i un colador per mantenir-la neta.
- Durant el treball de part, la temperatura de l’aigua ha d’oscil·lar entre els 32 ºC i els 36 ºC, segons les preferències de la dona. En el moment del naixement, cal mantenir la temperatura entre 36 ºC i 37 ºC.
- El moment ideal per ficar-se a l’aigua és a partir dels 5 o 6 cm de dilatació.
- L’alleujament del dolor és immediat i afavoreix el treball de part gràcies a la relaxació muscular i als canvis hormonals que provoca submergir-se en aigua calenta (augmenta la secreció d’endorfines i d’oxitocina i disminueix la d’adrenalina).
- La descàrrega d’oxitocina que es produeix quan la dona entra a l’aigua es manté durant unes dues hores. Si el treball de part es perllonga més enllà d’aquest període, el naixement es pot retardar, per la qual cosa és recomanable anar entrant i sortint de l’aigua.
- El fet de surar fa que els canvis espontanis de posició i els moviments corporals s’adoptin amb més facilitat i comoditat que fora de l’aigua.
- La calor i la humitat acceleren la pèrdua de líquids, per la qual cosa és recomanable anar bevent aigua o altres líquids per evitar la deshidratació.
- El control del benestar fetal es fa de manera intermitent mitjançant un estetoscopi de Pinard o un monitor fetal Doppler manual (Sonicaid).
- El naixement a l’aigua no hauria de ser l’objectiu, sinó el mitjà que el pot facilitar. En el període expulsiu algunes dones volen sortir de l’aigua.
- Quan el naixement es produeix a l’aigua, el nadó passa d’un mitjà aquàtic calent a un altre de condicions similars, per la qual cosa l’adaptació a la vida extrauterina s’inicia de manera més suau.
- Els nadons tenen un reflex d’immersió que evita l’entrada d’aigua a les vies respiratòries.
- El col·lapse espontani del cordó umbilical pot endarrerir-se a causa de la calor, per la qual cosa es recomana pinçar-lo 4 o 5 minuts després del naixement i que la dona faci el deslliurament (part de la placenta) fora de l’aigua. Si la placenta s’expulsa a l’aigua, és recomanable sortir de la banyera els minuts següents per poder valorar la pèrdua hemàtica.
- Cal evitar la immersió perllongada del nadó després del naixement. Un dels estímuls externs que afavoreixen la respiració pulmonar del nounat és el canvi de temperatura que experimenta en treure el cap de l’aigua. D’altra banda, el nadó ha d’establir el primer contacte amb la mare, cosa que ocorre quan ella l’agafa, el mira i l’abraça.
- Aplicar calor local. L’aplicació de calor (seca o humida) a les zones de dolor mitjançant compreses calentes, una estoreta, una bossa d'aigua, etc. també resulta eficaç per reduir la sensació dolorosa.
- Fer massatges. El poder del tacte també ajuda en el moment del part: redueix la tensió i afavoreix la relaxació. A algunes dones els va bé que els pressionin la zona lumbosacra durant la contracció uterina.
- Administrar injeccions d’aigua estèril. Consisteix en la introducció de 0,5 ml a 1 ml d’aigua estèril o de sèrum fisiològic sota la pell en uns punts concrets de la zona lumbar, on es formaran dues pàpules subcutànies que tenen la propietat d’interrompre els estímuls dolorosos a través dels nervis espinals de la zona lumbosacra de la columna vertebral. L’efecte analgèsic d’aquesta tècnica és exclusiu per al dolor lumbar: no té cap impacte sobre el dolor abdominal o perineal i és recomanable utilitzar-la durant la primera fase de la dilatació. Té una acció que es nota immediatament, però que arriba a una eficàcia màxima al cap de 30 o 40 minuts i dura aproximadament 90 minuts.

- Intervenir amb estimulació elèctrica transcutània (TENS). Consisteix en l’emissió d’un corrent elèctric molt suau a través d’uns elèctrodes que s’enganxen sobre la pell, a la zona on es percep el dolor. La seva eficàcia és deguda al fet que els estímuls que emet l’aparell viatgen més ràpid cap al cervell que els estímuls dolorosos, de manera que aconsegueixen bloquejar-ne l’efecte i augmentar, també, la producció d’endorfines. La mateixa dona controla amb un polsador l’emissió i la intensitat dels impulsos elèctrics durant les contraccions. És una mesura que es recomana exclusivament durant la dilatació, i preferentment en la primera fase.
Font: Lucia Alcaraz i Julia Cid - Utilitzar teràpies complementàries (acupuntura, tècniques de relaxació, hipnosi, aromateràpia, homeopatia, flors de Bach, shiatsu...). Qualsevol d’aquestes teràpies pot ser utilitzada durant el part si la dona ho desitja, tant a casa com a qualsevol centre. Generalment, els centres hospitalaris i les clíniques no tenen especialistes en teràpies complementàries; així doncs, si la dona hi vol recórrer, haurà de comunicar al centre, abans del part, el desig de ser assistida pel seu terapeuta.
4.2. Alleujament del dolor amb mètodes farmacològics
4.2.1. Analgèsics
Són fàrmacs que s’utilitzen per inhibir la sensació dolorosa.
- Meperidina. És un analgèsic narcòtic que actua com a depressor del sistema nerviós central alleujant el dolor d’intensitat mitjana o alta. En el part, se sol administrar per via intramuscular o intravenosa, combinat amb altres medicaments per atenuar el mareig, ja que el seu efecte secundari habitual és la nàusea i el vòmit. L’efecte de la meperidina s’inicia entre els 2 i els15 minuts després de ser administrada, i dura entre 2 i 4 hores. Se’n reserva l’ús per a les fases de pròdroms i inici de la de dilatació, ja que si el part es produeix sota els seus efectes el nadó pot patir una depressió respiratòria en néixer.
- Òxid nitrós i oxigen. És una barreja a parts iguals d’aquests dos gasos: 50 % d’òxid nitrós, conegut per gas del riure, i 50 % d’oxigen. S’administra per via inhalatòria, mitjançant una mascareta que s’ajusta a la boca i al nas o bé amb una canya per la qual la dona aspira el gas com si xuclés una beguda. La inhalació s’inicia amb la contracció i la mascareta es treu quan aquesta acaba. La dona es va autoadministrant el gas segons les seves necessitats. L’efecte analgèsic pot anar acompanyat d’una sensació de mareig, però no interfereix en la dinàmica uterina ni afecta el nadó abans ni després de néixer.
4.2.2. Anestèsics
Són fàrmacs que s’utilitzen amb la finalitat de bloquejar la sensibilitat tàctil i dolorosa, ja sigui en tot el cos (anestèsia general) o en una part (anestèsia local i regional).
Hi ha diferents tècniques per administrar aquest fàrmacs:
Anestèsia local. S’utilitza exclusivament per insensibilitzar la zona de la vagina i del perineu quan s’hi ha practicat l’episiotomia o s’hi ha produït un estrip. L’anestèsia local pot ser profunda, si l’anestèsic s’administra per punció i serveix per reparar episiotomies i estrips, o superficial, si l’anestèsic s’administra per polvorització i només serveix per reparar estrips superficials.
Anestèsia regional. L'anestèsia regional actua insensibilitzant únicament la part del cos que innerva un nervi o un grup de nervis, i bloqueja el dolor sense causar la pèrdua de la consciència. En funció del lloc on s’administren els fàrmacs anestèsics, es poden distingir dos tipus d’anestèsia regional: blocatges neuroaxials, en què els fàrmacs s’administren en àrees al voltant de la columna vertebral, i blocatges perifèrics o tronculars, en què l’anestèsic s’administra al voltant dels nervis que innerven la zona que es vol anestesiar.
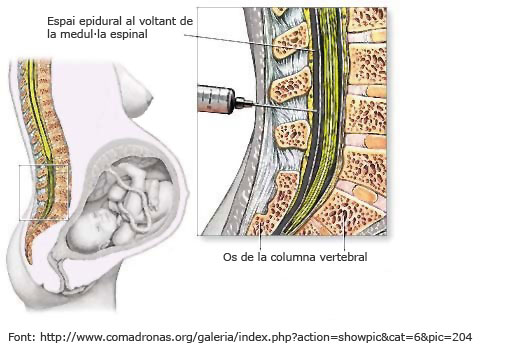
- Blocatges neuroaxials. Aquesta tècnica anestèsica és la més utilitzada en obstetrícia des de fa 20 anys. Actua bloquejant l’impuls dolorós a nivell de la medul·la espinal. En funció de l’espai de la columna vertebral en què s’administren, es diferencien dues varietats d’anestèsics: anestèsia epidural (o peridural) i anestèsia intradural (o raquídia). En l’anestèsia epidural, l’anestèsic s’administra al voltant de la membrana anomenada duramàter, que envolta la medul·la espinal. En l’anestèsia intradural, l’anestèsic travessa les membranes que envolten la medul·la espinal.
Un tatuatge a la zona lumbar pot ser un inconvenient per a l’administració d’aquests tipus d’anestèsia. El risc d’infecció per introducció de partícules de tinta en aquests espais és baix, però no nul. L’anestesista valorarà cada cas individualment. En el cas de grans tatuatges en aquesta zona, pot estar indicat administrar l’anestèsia mitjançant un petit tall en comptes d’utilitzar la tècnica de punció.
- Anestèsia epidural o peridural (AE). És la tècnica que s’utilitza més en obstetrícia. Consisteix en la introducció d’anestèsics locals en la cavitat o espai que hi ha entre la duramàter i la paret interna del canal espinal, format pel lligament groc i el lligament longitudinal posterior, en els espais intervertebrals de les darreres vèrtebres lumbars. Té l’objectiu de bloquejar el dolor de les contraccions sense impedir el moviment, la sensació de pressió i l’esponderament. Els termes epidural, extradural i peridural són sinònims que s'utilitzen per referir-se a aquest espai. L’AE pot ser utilitzada per desig de la dona o per indicació mèdica (necessitat d’ús de fòrceps o espàtules, cesària, patologia materna o fetal, etc.).
- Indicacions en obstetrícia:
- ús d’instrumentació (fòrceps, espàtules);
- cesària;
- embaràs de risc alt (per exemple, per una preeclàmpsia: hipertensió arterial que es diagnostica durant l’embaràs en dones amb tensió arterial prèvia normal);
- part induït (aquell que s’inicia o estimula per l’acció de fàrmacs).
- Contraindicacions:
- Rebuig de la dona o manca de cooperació. Per tal que la tècnica es pugui fer amb seguretat, cal que la dona mantingui una postura de flexió sobre si mateixa que ajudi a localitzar l’espai intervertebral en què es vol fer la punció. Sovint, aquesta posició resulta molt incòmoda, per la qual cosa cal informar i conscienciar la dona que és perillós que es mogui encara que necessiti fer-ho quan tingui contraccions.
- Emergència obstètrica amb compromís matern i/o fetal greu, és a dir, existència d’algun factor que posi en perill la vida de la mare o del fetus (hemorràgia materna, patiment fetal, etc.). Aquest tipus d’anestèsia requereix un cert temps i destresa. En cas d’emergència, pot ser necessària una anestèsia general, d’administració ràpida i efecte immediat.
- Dificultats per accedir a la zona de punció: infecció, malformacions de columna, etc.
- Problemes de salut materns greus: cardiopatia severa, infecció greu i generalitzada, etc.
- Alteració de l’estat de coagulació de la dona: els problemes de coagulació contraindiquen la tècnica pel risc alt que es produeixi un hematoma a la zona de punció.
- Tècnica d’aplicació:
L’anestèsia s’administra amb la dona asseguda o en posició de decúbit lateral. La punció es fa a la zona lumbar, habitualment entre les vèrtebres L3 i L4. Un cop localitzat l’espai intervertebral, s’insereix una agulla per localitzar l’espai epidural i s’introdueix un catèter per on s’anirà administrant l’anestèsic. Aquest catèter queda fixat a la pell de l’esquena amb esparadrap i permet l’administració de noves dosis al llarg del treball de part.
Es recomana administrar l’anestèsia epidural quan el part està ben instaurat, és a dir, quan la dilatació del coll uterí és d’uns 4 o 5 cm i les contraccions són regulars i intenses. Aquesta és la recomanació general, però cal adequar-la a cada cas. L’efecte màxim de l’anestèsia arriba al cap de 15 o 20 minuts de ser administrada.
- Complicacions:
Les complicacions lleus més freqüents són: pruïja, tremolors, hipotensió en la mare (baixada de tensió arterial), molèsties locals en el lloc de punció, repartiment desigual de l’anestèsic (l’efecte analgèsic afecta algunes zones de l’abdomen i de la pelvis, però en d’altres, anomenades llacunes, es manté el dolor de la contracció) o febre. Una de les complicacions lleus més incòmodes per a la dona és la cefalea postpunció (mals de cap persistents després del part), que dificulten el postpart per la necessitat augmentada d’analgèsia i la impossibilitat de deambulació (la cefalea augmenta a mesura que es va elevant el cap). Habitualment, se soluciona amb analgèsics i repòs.
Altres complicacions poc freqüents però més greus són l’anestèsia total de la columna vertebral (l’anestèsia no només afecta la meitat inferior del cos, sinó que pot arribar a afectar la meitat superior) i les convulsions. També es descriuen complicacions, per bé que són molt rares (afecten 1 de cada 50.000 o 60.000 procediments), com ara meningitis, abscés epidural (col·lecció de pus en l’espai epidural), hematoma epidural (cúmul de sang en l’espai epidural), lesió nerviosa i aturada cardíaca.
- Avantatges de l’anestèsia epidural:
- Elimina el dolor de les contraccions durant la fase de dilatació i expulsió.
- La dona està conscient durant tot el procés i hi pot participar activament.
- No interfereix en l'adaptació del nounat a la vida extrauterina.
- Permet mantenir l'analgèsia tot el temps que es necessiti gràcies al catèter.
- Inconvenients de l’anestèsia epidural:
- Pot disminuir o aturar la dinàmica uterina, és a dir, fer que disminueixin les contraccions tant en freqüència com en intensitat i, fins i tot, que desapareguin totalment. Si això passa, cal usar oxitocina sintètica per tal de restablir el treball de part.
- Pot abolir els espoderaments, és a dir, el reflex o les ganes d’empènyer el fetus, per la qual cosa augmenta la possibilitat de l’ús de ventosa, fòrceps i espàtules en el període expulsiu.
- Pot produir una disminució del reflex de micció i de retenció d’orina, per la qual cosa cal buidar la bufeta mitjançant sondatge vesical no permanent durant el treball de part.
- Indicacions en obstetrícia:
- Anestèsia raquídia o espinal. Consisteix en la introducció d’anestèsics locals en l’espai subaracnoïdal, també anomenat intradural. Aquest espai és ple de líquid cefaloraquidi. La tècnica de punció és molt semblant a la de l’anestèsia epidural pel que fa a la posició de la dona i al lloc de punció a l’esquena; només varia l’espai on s’administra l’anestèsic i el material que s’utilitza. Amb la dona asseguda o en decúbit lateral (de costat), es busca, en la zona lumbar, l’espai entre dues vèrtebres i es punciona amb una agulla fina i llarga que s’introdueix fins a travessar la duramàter, la qual cosa es confirma per la sortida de líquid cefaloraquidi. En aquest espai s’introdueix el fàrmac. L’efecte d’aquest anestèsic és més ràpid que el de l’epidural, però té l’inconvenient de provocar un fort bloqueig motor (la dona no pot moure les cames i està insensibilitzada de cintura cap avall). L’anestèsia intradural s’acostuma a utilitzar en la intervenció de cesària electiva (aquella que està programada per alguna indicació mèdica) o urgent, ja que en aquests casos es vol aconseguir un efecte anestèsic ràpid i un bloqueig motor.
- Avantatges:
- Acció ràpida. Per això es pot utilitzar en urgències obstètriques (cesària).
- La dona està conscient durant tot el procés i hi pot participar activament.
- No interfereix en l'adaptació del nounat a la vida extrauterina.
- Inconvenients:
- Provoca un gran bloqueig motor: la dona no pot moure’s fins que no passa l’efecte anestèsic.
- Només elimina el dolor mentre dura l’efecte dels anestèsics, tret que s’hagi introduït un catèter en l’espai intradural per administrar-ne noves dosis.
- Avantatges:
- Anestèsia epidural o peridural (AE). És la tècnica que s’utilitza més en obstetrícia. Consisteix en la introducció d’anestèsics locals en la cavitat o espai que hi ha entre la duramàter i la paret interna del canal espinal, format pel lligament groc i el lligament longitudinal posterior, en els espais intervertebrals de les darreres vèrtebres lumbars. Té l’objectiu de bloquejar el dolor de les contraccions sense impedir el moviment, la sensació de pressió i l’esponderament. Els termes epidural, extradural i peridural són sinònims que s'utilitzen per referir-se a aquest espai. L’AE pot ser utilitzada per desig de la dona o per indicació mèdica (necessitat d’ús de fòrceps o espàtules, cesària, patologia materna o fetal, etc.).
Recentment s’estan introduint noves tècniques en l’anestèsia regional com:
- Analgèsia epidural de baixes dosis, també anomenada walking o epidural ambulatòria. L’objectiu d’aquesta tècnica és eliminar el dolor sense bloquejar l'activitat motora. La dona pot caminar lliurement i adoptar diferents posicions amb els avantatges que això comporta per al progrés òptim del part.
- Combinada (anestèsia raquídia i anestèsia epidural). Aquesta tècnica combina els avantatges de les anestèsies espinal (d’acció ràpida) i epidural (l’analgèsia es manté durant tot el procés), de manera que es redueixen els efectes no desitjats de cadascuna.
- Analgèsia epidural controlada per la dona, coneguda també per PCA, que són les sigles en anglès. Aquest mètode permet a la dona administrar-se l’anestèsic en quantitats i intervals de temps segurs i segons les seves necessitats.
- Blocatges perifèrics o tronculars. Són tècniques poc utilitzades en l’actualitat. Inclouen el blocatge dels nervis pudends per aconseguir l’analgèsia del perineu i el blocatge paracervical; tenen com a objectiu l’analgèsia del coll uterí durant la dilatació, a partir dels 4 o 6 cm.
Tot i que són tècniques simples, que comporten poques complicacions, i d’administració fàcil (no necessiten anestesiòleg, l’assistent administra l’analgèsic per punció a través de la vagina), s’utilitzen poc, ja que han estat desplaçades per l’ús de l’anestèsia epidural, perquè per obtenir una cobertura d’analgèsia similar es necessiten com a mínim dues puncions. El blocatge paracervical només és útil en la fase activa de la dilatació del coll uterí, i el blocatge de pudends, en la fase d’expulsió.
Anestèsia general. L’anestèsia general és una tècnica que es fa servir de manera molt restringida en obstetrícia. S’utilitza, principalment, en cesàries d'emergència o en urgències obstètriques que requereixen una intervenció immediata. Consisteix en l’administració de fàrmacs per via endovenosa que produeixen en la pacient efectes analgèsics, amnèsics i la pèrdua total de la consciència. Generalment, és necessària la intubació orotraqueal (la col·locació d’un tub de la boca fins a la tràquea, connectat a un respirador per tal de mantenir una oxigenació correcta), ja que el bloqueig motor també es produeix sobre la musculatura respiratòria.
- Indicacions:
- Emergència obstètrica amb compromís matern i/o fetal greu.
- Dificultats per accedir a la zona de punció, per infecció o malformacions de la columna.
- Problemes materns greus: cardiopatia severa, infecció greu i generalitzada, etc.
- Alteració de les proves de coagulació.
- Fallida de l’anestèsia regional o impossibilitat de subministrar-ne.
- Avantatges:
- Anestèsia d’administració ràpida i efecte immediat.
- Inconvenients:
- És probable que el nounat pateixi depressió respiratòria a causa del pas dels fàrmacs anestèsics a la sang fetal.
- Si hi ha intubació, es pot produir l’anomenada síndrome de Mendelson. Aquesta síndrome es dóna quan, a causa de la intubació i de l’efecte de l’anestèsia sobre el sistema digestiu, es vomita de manera reflexa i el contingut gàstric passa a les vies respiratòries. A les dones que s’han de sotmetre a cesàries programades, se’ls recomana un dejú de 6 a 8 hores abans de la intervenció.
- Retarda l’inici de l’alletament matern perquè endarrereix el contacte de la mare amb el nadó.
Control de la situació de salutpP@)
El seguiment de l'evolució del treball de part ajuda a prevenir i a detectar possibles complicacions. El part té diferents fases: fases més actives, en què progressa més ràpidament, i fases de latència, en què les contraccions s’espaien. El seguiment de les característiques i de la duració de les diferents etapes, l’observació, l’acompanyament de la dona i el control del benestar fetal afavoreixen el diagnòstic precoç de complicacions que poden fer necessàries les intervencions obstètriques. Per fer aquest seguiment es fan servir eines diferents: 1. Partograma, 2. Control del benestar fetal i de la dinàmica uterina, 3. Microextracció de sang fetal (pH fetal) , 4. Control del benestar matern, 5. Tactes vaginals.
1. Partograma
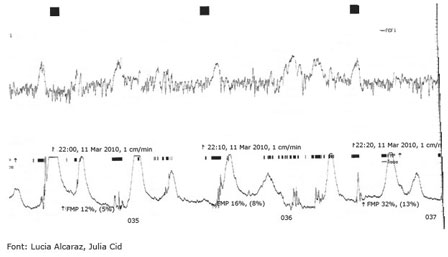
És una eina que serveix per avaluar la progressió del part mitjançant la representació gràfica dels factors que hi intervenen: les constants maternes (tensió arterial, pols i temperatura), la freqüència cardíaca fetal, la posició fetal en relació amb la pelvis materna, les característiques de les aigües (quantitat, color i olor), l’evolució de la dilatació i la dinàmica uterina (freqüència i intensitat de les contraccions).

2. Control del benestar fetal i de la dinàmica uterina
Un senyal indirecte que permet conèixer l’estat d’oxigenació i la vitalitat fetal durant el part és el monitoratge de la freqüència cardíaca fetal (FCF), a través del qual s’observa l’afectació de les contraccions a la FCF.
Mètodes per controlar la FCF i la dinàmica uterina:
- Estetoscopi de Pinard. És un aparell semblant a un con, la part més ampla del qual es col·loca directament sobre l’abdomen de la mare i, amb l’orella a l’altre extrem, es pot escoltar directament el batec fetal.
Font: Lucia Alcaraz i Julia Cid - Control manual de la dinàmica uterina. Es posa la mà sobre l’abdomen de la dona per percebre la durada, la freqüència i la intensitat de les contraccions.
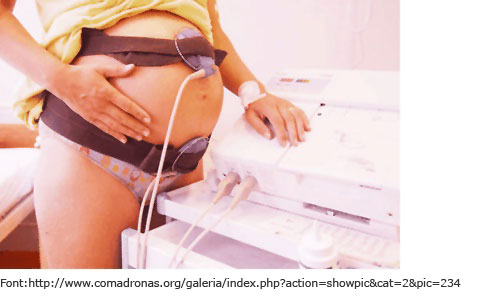
- Monitor fetal Doppler manual. Gràcies als ultrasons es pot escoltar el batec fetal a través d’una sonda sobre l’abdomen untat amb gel conductor. Aquest monitor té l’avantatge que la mare també pot escoltar el batec.
Font: Lucia Alcaraz i Julia Cid - Registre cardiotocogràfic (RCTG) o cardiotocografia. És un aparell d’ultrasons que permet monitorar la FCF i la dinàmica uterina (la intensitat i la freqüència de les contraccions) de manera contínua i enregistrar ambdues dades en una gràfica. El registre cardiotocogràfic pot ser:
- Extern. Es col·loquen dos elèctrodes sobre l’abdomen matern, un amb gel conductor per enregistrar la FCF i l’altre per enregistrar la presència i la durada de les contraccions. Aquests elèctrodes se subjecten a l’abdomen amb unes cintes elàstiques i es connecten a un monitor mitjançant dos cables o una connexió sense fil.
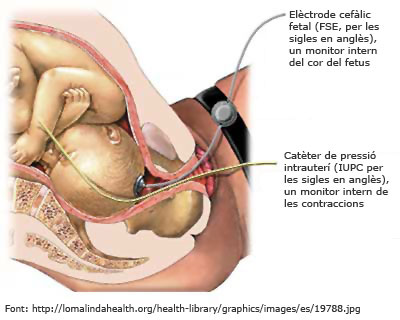
- Intern. Es col·loca un elèctrode, que serveix per indicar la FCF, al cap fetal a través de la vagina i un sensor de pressió dins l’úter per captar les contraccions uterines. Ambdós sensors estan connectats al monitor. El registre cardiotocogràfic intern només s’hauria de fer servir quan la cardiotocografia externa no és possible o la informació que dóna és dubtosa; s’utilitza en dones amb cirurgia uterina prèvia, amb obesitat mòrbida o quan es fa servir oxitocina.
La FCF i la dinàmica uterina es poden monitorar de manera intermitent o contínua.
- Extern. Es col·loquen dos elèctrodes sobre l’abdomen matern, un amb gel conductor per enregistrar la FCF i l’altre per enregistrar la presència i la durada de les contraccions. Aquests elèctrodes se subjecten a l’abdomen amb unes cintes elàstiques i es connecten a un monitor mitjançant dos cables o una connexió sense fil.
- Auscultació fetal intermitent. És recomanable en les dones sense factors de risc. L’auscultació intermitent es pot fer amb diferents freqüències, com ara:
- un mínim d’un minut sencer després d’una contracció, cada 15 minuts durant la fase de dilatació i cada 5 minuts durant la d’expulsió;
- monitoratge fetal intermitent amb una duració de 20 minuts cada hora durant la fase de dilatació;
- 20 minuts cada hora durant la fase de dilatació i després de cada contracció en el període expulsiu.
El control intermitent de les contraccions es pot fer de forma manual o amb el registre cardiotocogràfic extern.
L’auscultació intermitent s’haurà de substituir per una auscultació contínua si es detecten alteracions en la FCF o en el desenvolupament del part.
- Monitoratge continu. Amb aquest sistema es té controlat el batec fetal i la dinàmica uterina en tot moment, sense interrupció. Està indicada en dones i fetus amb algun dels factors de risc següents:
- factors materns: patologia, cirurgia uterina prèvia, etc.;
- factors fetals: aigües meconials, endarreriment del creixement, etc.;
- anestèsia peridural;
- utilització d’oxitocina;
- alteracions de la FCF detectades amb l’auscultació intermitent.
El monitoratge continu es pot fer a través d’un registre cardiotocogràfic extern o intern.
Cal tenir en compte que el monitoratge continu dificulta la deambulació i la llibertat de moviments de la dona durant el treball de part i pot interferir en el procés. Per millorar aquest aspecte, en alguns hospitals es pot recórrer a un monitoratge extern sense fils (el senyal arriba al monitor per radiofreqüència).
3. Microextracció de sang fetal (pH fetal)
És una tècnica que es duu a terme quan el registre cardiotocogràfic indica una pèrdua de benestar fetal. Serveix per verificar objectivament l’oxigenació del fetus a partir d’una anàlisi de la seva sang. La mostra es pren a través de la vagina amb una petita incisió al cuir cabellut fetal.
4. Control del benestar matern
Els signes vitals materns s’avaluen periòdicament per conèixer l’estat físic i emocional de la dona. Es recomana mesurar la freqüència cardíaca cada hora i la tensió arterial i la temperatura corporal cada quatre. Si la dona es troba sota els efectes de l’anestèsia epidural, també cal vigilar que la bufeta de l’orina no estigui plena, i recomanar-li que orini si en té ganes o buidar la bufeta regularment a través d’una sonda vesical no permanent.
Per afavorir un benestar matern òptim cal assegurar una ingesta i una hidratació correctes, un entorn físic agradable, amb una temperatura adequada, i un ambient d’intimitat i privacitat en què la dona es pugui sentir segura i acompanyada per les persones que desitgi.
L’observació i el seguiment de la dona són eines importants per valorar el progrés del part: els canvis de posició, la capacitat per concentrar-se en ella mateixa o els sons que emet són senyals indirectes de la progressió del part.
5. Tactes vaginals
El mètode més utilitzat per avaluar la progressió del treball de part és el tacte vaginal. És una exploració que consisteix a introduir, enguantats, els dits índex i cor a la vagina fins al coll de l’úter, amb la finalitat de valorar les característiques del cap fetal (posició en relació amb la pelvis materna, grau de descens i de rotació) i del coll uterí (posició, consistència, longitud i dilatació).
Es recomana limitar al màxim possible el nombre de tactes, perquè són dolorosos i comporten un risc d’infecció, sobretot en dones que han trencat la bossa de les aigües abans que comencin les contraccions.
Problemes de salut relacionats pP@)
Durant el part, la descoordinació entre els tres elements implicats, el fetus, el canal i el motor del part, pot donar lloc a les distòcies; és a dir que si el fetus no s’encaixa a la pelvis, si la pelvis no s’obre prou pel pas del fetus o si les contraccions no són efectives, el part no evoluciona. Al voltant del 80 % dels parts transcorren sense cap complicació, però en poden aparèixer en qualsevol de les fases.
1. Complicacions just abans del part i en la fase de pròdroms, 2. Complicacions durant la dilatació, 3. Complicacions durant la fase d'expulsió, 4. Complicacions durant la fase de deslliurament (part de la placenta) i el puerperi immediat (les 24 hores posteriors al part), 5. Complicacions durant el puerperi precoç (fins a 10 dies després del part) i el puerperi tardà (fins a 45 dies després del part).
1. Complicacions just abans del part i en la fase de pròdroms:
- Metrorràgia. És la pèrdua de sang per la vagina. El coll uterí pot sagnar lleument durant la dilatació a causa del trencament dels vasos petits, però una pèrdua contínua amb sang vermella i similar a la d’una menstruació pot ser un senyal de despreniment de placenta (si va acompanyada de dolor) o de placenta prèvia (si no va acompanyada de dolor).
- Dolor abdominal sever. Habitualment es tracta d’una contracció en què l’úter no es relaxa; la contracció persisteix i no cedeix si no s’apliquen mètodes farmacològics. Pot estar causada per un despreniment de placenta o per ruptura uterina, entre d’altres motius.
- Absència de moviments fetals durant tot un dia.
- Cefalea intensa. Pot estar relacionada amb una pujada de la tensió arterial.
- Alteracions visuals. Consisteixen en visió borrosa, visió doble o intolerància a la llum; també estan relacionades amb una pujada de la tensió arterial.
- Gestació cronològicament prolongada (GCP). El part es produeix entre la setmana 37 i la 42 de l’embaràs. Més enllà de la setmana 42 hi pot haver complicacions relacionades amb la competència de la placenta i s’aconsella provocar-lo.
- Trencament prematur de membranes. Trencar la bossa de les aigües és una de les maneres d’iniciar el part. Generalment, el part té lloc en les 24 hores següents al trencament de la bossa; en cas contrari, s’ha de provocar, ja que augmenta el risc d’infecció materna i fetal. Cal evitar els tactes vaginals en dones que trenquen la bossa de les aigües i no tenen contraccions, ja que aquesta exploració multiplica el risc d’infecció.
- Presentació o prolapse del cordó. Quan es trenca la bossa de les aigües i el fetus encara no està encaixat a la pelvis, es pot produir un prolapse del cordó; és a dir que el cordó umbilical surt abans del fetus i, quan aquest s’encaixa, el cordó queda estrangulat i s’interromp la circulació sanguínia entre el fetus i la placenta. Si no es fa una cesària urgent, el fetus pot morir o patir seqüeles greus.
2. Complicacions durant la dilatació
- Part estacionat. Es dóna quan el part no evoluciona, encara que hi hagi contraccions.
- Pèrdua del benestar fetal (PBF). Es dóna quan el fetus no rep prou oxigen durant les contraccions. Generalment, la PBF es diagnostica si es detecta, a través de l’auscultació del fetus, una baixada de la freqüència cardíaca fetal (bradicàrdia fetal). Tot i això, la bradicàrdia fetal només és un senyal indirecte de la PBF, de manera que cal confirmar-la amb altres mètodes.
- Metrorràgia.
- Dolor abdominal sever.
3. Complicacions durant la fase d’expulsió
- Pèrdua de benestar fetal. En la fase d’expulsió, el cap pateix una pressió que, durant la contracció, pot fer baixar la freqüència cardíaca del fetus, però que torna a la normalitat quan la contracció s’acaba. Aquesta situació no es considera un signe patològic, però si la bradicàrdia fetal es manté, hi pot haver pèrdua de benestar fetal, i en aquest cas cal acabar el part tan aviat com sigui possible.
- Part estacionat. En aquesta fase del part ja s’ha completat la dilatació i el fetus s’ha d’anar encaixant a la pelvis materna. Si no s’hi encaixa, pot ser a causa d’una desproporció pelvifetal (DPF): el fetus és massa gran per la pelvis i no hi pot passar. Es poden donar altres situacions, com ara que el fetus s’encaixi a la pelvis de manera que li sigui difícil fer les maniobres d’adaptació pròpies d’aquesta fase (rotació i descens); en aquesta cas, en funció del lloc de la pelvis en què se situï el cap, o bé caldrà acabar el part mitjançant una cesària o bé s’haurà d’utilitzar instrumental. Per diagnosticar un part estacionat en aquesta fase, cal esperar un temps determinat per les circumstàncies individuals de cada dona i de cada part. Així, es considera normal que la fase d’expulsió sigui més llarga si és el primer part o si s’utilitza anestèsia peridural; en canvi, si hi ha una pèrdua de benestar fetal, caldrà intervenir per abreujar aquest període.
- Distòcia d’espatlles. Es refereix a un tipus de desproporció entre el fetus i la pelvis materna que es diagnostica un cop ha sortit el cap. En el part normal, el fetus encaixa el cap a la pelvis i fa una rotació fins que se situa mirant cap a l’esquena de la mare i surt; un cop el cap és fora, torna a fer una rotació juntament amb les espatlles, que es col·loquen dins la pelvis. En la distòcia d’espatlles, el cap no gira o ho fa amb dificultat, de manera que queda encastat en el perineu, perquè les espatlles són massa grans per la pelvis i no hi encaixen espontàniament. Per resoldre aquest problema, es pot recórrer a diverses maniobres, com ara que la mare es posi a la gatzoneta (amb les cames arronsades fins que les natges toquin els talons) o de quatre grapes.
- Estrips. Durant la fase d’expulsió, la vagina, la vulva i el perineu pateixen una elongació en totes les fibres (pell, mucosa i múscul) que pot provocar estrips. Els estrips de primer i segon grau, que afecten pell i mucosa, es corregeixen fàcilment amb una sutura simple, però els de tercer i quart grau, que afecten pell, mucosa, múscul, esfínter anal i mucosa rectal, solen presentar complicacions en el puerperi precoç, com ara dolor agut i restrenyiment i, a llarg termini, incontinència urinària i fecal, i dolor coital.
També es poden produir estrips al coll uterí (cèrvix) causats, generalment, per un part molt ràpid o per la manipulació del coll uterí durant el treball de part (dilatació manual). Aquests estrips també requereixen ser revisats i suturats.
4. Complicacions durant la fase de deslliurament (part de la placenta) i el puerperi immediat (les 24 hores posteriors al part)
- Retenció de placenta o de restes placentàries. La placenta es desprèn de l’úter després de la sortida del nadó. Generalment, el deslliurament es produeix durant l’hora següent al naixement; si no és així, caldrà fer maniobres per afavorir-ne el despreniment, com ara exercir una tracció sobre el cordó umbilical mentre es pressiona l’abdomen matern, o injectar oxitocina a la vena umbilical. Si cap d’aquestes maniobres és efectiva, caldrà extreure la placenta manualment, posant la mà a l’úter i netejant-lo amb una gasa; per dur a terme aquesta operació, caldrà anestesiar i administrar antibiòtics a la dona.
- Atonia uterina. Després del deslliurament, l’úter es contrau fortament i es forma l’anomenat globus de seguretat; gràcies a aquest mecanisme fisiològic, l’úter deixa de sagnar. Quan no es forma el globus de seguretat, es produeix l’atonia uterina i la dona pateix una hemorràgia; en aquests casos, cal buidar la bufeta de l’orina amb una sonda vesical, practicar un massatge uterí sobre l’abdomen matern o bé administrar fàrmacs per afavorir la contracció de l’úter. Si l’hemorràgia no es talla i l’úter no es contrau, s’hauran de prendre mesures quirúrgiques, com ara col·locar un baló intrauterí per fer compressió sobre el llit placentari, lligar alguns dels vasos que irriguen l’úter o, en darrera instància, practicar una histerectomia (extirpació de l’úter).
- Hemorràgia postpart. La pot provocar una atonia uterina o la pèrdua de sang dels vasos del coll uterí o de la vagina a causa del traumatisme del part.
- Inversió uterina. És una complicació poc freqüent i, generalment, provocada per una tracció del cordó umbilical abans que es desprengui la placenta que provoca una invaginació del fons de l’úter. Cal retornar l’úter al seu lloc al més aviat possible, sempre sota anestèsia, i, si no és possible aquesta operació, caldrà practicar una histerectomia (extirpació de l’úter).
- Hematoma perineal. Els traumatismes perineals com els estrips o l’episiotomia (tall al perineu per accelerar la sortida del nadó) es poden complicar per la pèrdua de sang dels vasos interns, que generen un hematoma un cop s’ha suturat l’estrip o l’episiotomia.
5. Complicacions durant el puerperi precoç (fins a 10 dies després del part) i el puerperi tardà (fins a 45 dies després del part)
- Hemorràgia. Pot estar provocada per una atonia uterina o per la pèrdua de sang dels vasos del coll uterí, de la vagina o de la vulva.
- Infecció d’orina. Els canvis fisiològics de l’embaràs i els sondatges vesicals (buidament de la bufeta de l’orina mitjançant una sonda) de repetició durant el part, sobretot en dones que han tingut un part llarg i amb anestèsia peridural, poden afavorir les infeccions d’orina durant el postpart. El dolor en orinar, l’augment de la freqüència de les miccions i la sensació de no-buidament de la bufeta són símptomes indirectes d’una infecció d’orina; serà necessari un cultiu per confirmar-ne el diagnòstic i indicar un tractament antibiòtic.
- Tromboembolisme. Durant l’embaràs i el puerperi hi ha canvis fisiològics que poden afavorir l’aparició de trombosis, sobretot en dones obeses o a les quals s’ha practicat una cesària. El dolor, l’envermelliment i la tumefacció d’un vas a les cames o l’augment de la temperatura corporal poden ser un senyal de l’aparició de trombes. Per prevenir aquest problema cal que la dona es mogui i deambuli i eviti la compressió de les cames durant el part.
- Infecció puerperal. L’augment de la temperatura corporal per sobre de 38 ºC durant 48 hores al llarg dels primers 15 dies del puerperi pot ser un símptoma d’una infecció puerperal. Generalment, la infecció, causada per un microorganisme, se situa en el tracte genital i es pot estendre a altres sistemes com ara l’aparell urinari, les mames o l’aparell respiratori. La febre va acompanyada d’un augment de la freqüència cardíaca, de malestar, de cansament, d’úter tou i dolorós i de loquis fètids (pèrdues vaginals amb mala olor).
- Loquis fètids. Les pèrdues hemàtiques que s’inicien després del deslliurament s’anomenen loquis i van canviant d’aspecte a mesura que avança el puerperi: primer són abundoses i vermelles i, després, escasses i clares. Els loquis fètids poden indicar o bé una infecció puerperal o bé la presència de material dins la vagina, com ara gases utilitzades durant el part.
- Mastitis. És la inflamació del teixit mamari. Acostuma a donar-se en un sol pit i pot estar causada per l’aparició de clivelles al mugró, que són la porta d’entrada dels microorganismes (mastitis infecciosa) o que provoquen l’estasi de llet (mastitis no infecciosa). Generalment, el dolor, l’envermelliment i la induració de tot el pit o d’una zona del pit es presenten amb febre, que pot arribar a 40 ºC. Per tractar la mastitis, el nadó ha de buidar el pit de la mare; cal observar-lo quan s’agafa al pit per veure si el buida prou. Si no és així, s’haurà de fer un buidatge manual o amb tirallets. En funció del tipus de mastitis, caldrà dur a terme un tractament antibiòtic. La forma més extrema de la mastitis és l’abscés mamari, que és molt dolorós i requereix tractament quirúrgic.
- Depressió postpart. El part comporta un reajustament físic i emocional que es viu durant el puerperi. Generalment, durant els primers dies hi ha una tendència a la tristesa, que se supera a mesura que la dona adquireix habilitats de cura del nadó i el va coneixent. La tristesa postpart pot convertir-se en una depressió si la mare no és capaç d’adaptar-se a la nova situació. Els trastorns del son, la pèrdua de gana i d’il·lusió, la sensació de pèrdua de control i la incapacitat per concentrar-se són alguns dels símptomes de la depressió postpart. En qualsevol cas, cal que la puèrpera tingui el suport emocional de la parella, de la família, dels amics i dels professionals.
- Síndrome d’estrès posttraumàtic després del part. És un trastorn d’ansietat que apareix en dones que s’han sentit indefenses o han patit por o horror per la seva integritat física i la del nadó durant el part o postpart. El part és un moment de gran vulnerabilitat per a la dona: les experiències que s’hi relacionen i les primeres hores del postpart queden gravades en la memòria conscient, tant si són bones com si són traumàtiques. Alguns dels factors que desencadenen aquesta síndrome són l’alt grau d’intervencionisme obstètric (intervencions per accelerar i precipitar el part) i la percepció de cures inadequades. Intervencions com una cesària urgent o el part vaginal instrumental augmenten el risc de patir estrès posttraumàtic.
Intervencions obstètriquespP@)
Les intervencions obstètriques són aquelles que s’utilitzen per accelerar o iniciar el treball de part, per controlar el benestar matern i fetal, etc., com ara l’ús de fàrmacs com l’oxitocina, el monitoratge fetal o l’ús d’instrumental per escurçar la fase d’expulsió.
1. Inducció farmacològica, 2. Estimulació oxitòcica, 3. Inducció i estimulació no farmacològica, 4. Amnioscòpia, 5. Amniorrexi artificial o amniotomia, 6. Maniobra de Kristeller, 7. Episiotomia, 8. Instrumentació obstètrica, 9. La cesària, 10. Altres intervencions.
1. Inducció farmacològica
La inducció del part és l’administració de fàrmacs i l’ús de maniobres obstètriques per tal d’iniciar el treball de part.
La inducció està indicada en cas de:
- patologia materna: problemes de salut materns, com per exemple, una cardiopatia;
- patologia fetal: problemes de salut fetal, com per exemple, retard en el creixement;
- no-inici del part 24 hores després del trencament de les membranes (trencar aigües);
- gestació cronològicament perllongada: gestació de més de 42 setmanes.
Els fàrmacs que s’utilitzen en una inducció depenen de les condicions de la cèrvix de la dona (grau d’estovament, escurçament i dilatació) i del grau d’encaixament del cap fetal. La inducció s’acostuma a iniciar amb prostaglandines en forma de gel, de comprimits o de tires impregnades i se sol acabar amb oxitocina (l’hormona més important de la funció reproductiva).
Per induir el part també s’empren altres maniobres obstètriques:
- Amniorrexi artificial. És el trencament de les membranes o bossa de les aigües per estimular les contraccions.
- Maniobra de Hamilton. Mitjançant un tacte vaginal, es col·loquen els dits entre la bossa de les aigües i el coll uterí per provocar contraccions. Aquesta maniobra ha de reservar-se per a aquelles dones que necessitin finalitzar la gestació a partir de les 41 setmanes com a alternativa o coadjuvant als mètodes farmacològics d'inducció. Mai hauria de fer-se de forma rutinària. Cal saber que la maniobra de Hamilton pot ser dolorosa i provocar un sagnat del cèrvix i que no és efectiva amb el cèrvix poc favorable.
- Dilatació manual. Consisteix a forçar l’obertura del coll uterí mitjançant un tacte vaginal. Aquesta maniobra té els mateixos inconvenients que la de Hamilton i, a més a més, provoca un edema (inflamació) del coll uterí, que afavoreix els estrips cervicals.
2. Estimulació oxitòcica
L’estimulació del part consisteix a administrar oxitocina a la gestant, generalment per via endovenosa, amb l’objectiu de provocar contraccions o d’augmentar-ne la intensitat i la freqüència per tal d’accelerar el treball de part, en el cas que es trobi en una fase latent.
3. Inducció i estimulació no farmacològica
Tradicionalment s’han fet servir mètodes d’inducció no farmacològics.
- Les relacions sexuals. Fan que la dona segregui oxitocina i l’home, prostaglandines seminals, que poden ajudar a estovar la cèrvix uterina i a iniciar el part.
- La xocolata calenta. Té un efecte lleugerament laxant, com l’oli de ricí, però més intens. Tots dos s’han fet ser sevir, tradicionalment, per afavorir l’inici del treball de part.
- Les teràpies complementàries. Ofereixen alternatives per ajudar a iniciar el part, com, per exemple, l’estimulació dels mugrons, que provoca la secreció d’oxitocina, l’acupuntura, el shiatsu, etc.
4. Amnioscòpia
És una tècnica que s’utilitza per veure el color de les aigües, quan les membranes encara no s’han trencat, mitjançant un aparell anomenat amnioscopi i un llum. És un procediment obsolet.
5. Amniorrexi artificial o amniotomia
És la ruptura de la bossa amniòtica mitjançant un estri semblant a un ganxet anomenat amniòtom. L’amniorrexi artificial s’acostuma a practicar de forma rutinària per accelerar el treball de part, que s’escurça de 60 a 120 minuts en un part de 6 a 12 hores. L’OMS desaconsella l’ús rutinari de l’amniotomia, ja que pot comportar complicacions, com ara el prolapse de cordó, i efectes en el fetus, com ara la pèrdua de benestar fetal. L’amniotomia s’indica en la inducció del part, en el part estacionat i quan se sospita que hi ha pèrdua de benestar fetal després de valorar el color i la quantitat de les aigües.
6. Maniobra de Kristeller
Consisteix a pressionar l’abdomen matern durant una contracció per accelerar la sortida del fetus. És una maniobra desaconsellada pel risc de complicacions com ara despreniment de placenta, estrips de la cèrvix uterina, estrips perineals, etc.
7. Episiotomia
És una incisió que es practica a la vagina per ampliar-ne l’espai i, així, accelerar la sortida fetal. Afecta la pell, el múscul i la mucosa vaginal i requereix sutura un cop han sortit el fetus i la placenta.
L’episiotomia es fa amb unes tisores durant la fase d’expulsió, en el moment en què es dóna la presentació cefàlica de corona, és a dir, quan el cap fetal surt i pressiona el perineu. Generalment, es fa sota anestèsia regional o local. L’OMS en qüestiona l’ús indiscriminat i n’aconsella una pràctica restringida, tenint en compte cada cas individualment.
L’episiotomia està indicada en els casos següents:
- Distància petita entre vagina i anus. Entre l’anus i la vagina hi ha una distància mitjana de 3,9 cm; si la distància és menor de 2,5 cm, el risc de lesió perineal augmenta 10 vegades.
- Musculatura perineal rígida. Es tracta de la manca d’elasticitat del perineu.
- Cicatrius de mutilació de genitals femenins o estrips de tercer i quart grau en parts anteriors. Dificulten la distensió de la musculatura.
- Pèrdua del benestar fetal. Fa necessari abreujar el període expulsiu per tal que el fetus neixi al més aviat possible.
- Part complicat. Requereix l’ús d’instruments com ara fòrceps o espàtules.
El massatge perineal prenatal durant les últimes setmanes de gestació és efectiu per prevenir el trauma perineal i les episiotomies, sobretot en dones que esperen el primer fill o a les quals s’ha practicat una episiotomia en un part anterior.
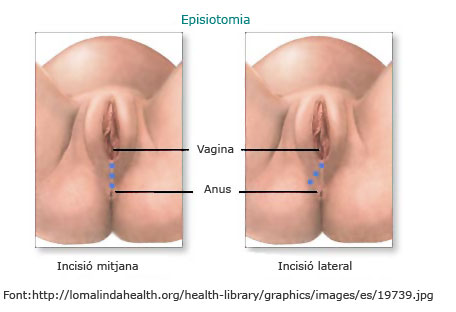
8. Instrumentació obstètrica
Es tracta de l’ús del fòrceps, de les espàtules de Thierry o del vacuoextractor o ventosa obstètrica per abreujar el treball de part i accelerar el naixement. La instrumentació pot ser necessària en les situacions següents:
Indicacions maternes
- Esgotament matern. Els parts llargs poden arribar a esgotar la mare fins al punt de dificultar la fase d’expulsió, en què la gestant ha d’empènyer fermament i sostingudament per ajudar a néixer el nadó. En aquesta situació també es pot esgotar el múscul uterí, cosa que, en parts molt llargs, redueix l’efectivitat de les contraccions.
- Analgèsia excessiva. Si l’anestèsia peridural s’ha administrat en dosis excessives o la dona és molt sensible a aquest tipus de fàrmacs, la gestant pot arribar a la fase d’expulsió sense cap sensació. Si la dona no sent la pressió de la contracció i del cap fetal, ni l’espoderament, difícilment podrà parir sense ajuda.
- Expulsió perllongada. Es dóna en els casos en què s’atura l’evolució de la sortida fetal. La durada del període expulsiu depèn de si s’usa anestèsia peridural o de si és el primer part. Generalment, els parts amb anestèsia peridural d’un primer fill acostumen a tenir una fase d’expulsió que pot arribar a les quatre hores; en canvi, amb el segon fill i sense anestèsia peridural, el temps que es considera normal, des de la dilatació completa fins a la sortida del fetus, és d’una hora.
- Malaltia materna. Algunes malalties, com ara una cardiopatia, una infecció materna, etc., fan que sigui recomanable abreujar el període expulsiu.
Indicacions fetals
- Pèrdua de benestar fetal. Fa necessari accelerar el naixement.
- Distòcia de rotació. El fetus no es col·loca de manera adequada a la pelvis materna.
La instrumentació obstètrica es pot fer amb els instruments que es descriuen tot seguit:
- Fòrceps
El fòrceps són unes tenalles metàl·liques, fenestrades, formades per dues branques que s’articulen entre si. Aquestes branques s’introdueixen separades a la vagina i es col·loquen una a cada banda del cap del fetus; després, s’articulen i es fa rotar el cap fetal, sobre el qual s’exerceix una tracció fins que surt. És un instrument contraindicat en prematurs, per la pressió que s’exerceix sobre el cap. Per practicar aquesta tècnica, cal aplicar anestèsia, la bossa de les aigües ha d’estar trencada, la dilatació ha de ser total i el cap fetal ha d’estar situat a l’estret inferior de la pelvis.
Complicacions:- lesions en els teixits materns: cèrvix, vagina i múscul;
- marques o petites ferides temporals al cap fetal;
- lesions o fractures craniofacials en el fetus.
Font: Lucia Alcaraz i Julia Cid
- Espàtules de Thierry
Les espàtules de Thierry o espàtules són dues culleres metàl·liques que actuen com a calçador o tobogan per al cap fetal. A diferència del fòrceps, aquestes culleres no s’articulen ni pressionen, sinó que amplien l’espai vaginal per ajudar el fetus a descendir i sortir. Els criteris d’aplicació i les complicacions són similars a les de l’ús del fòrceps, tot i que s’hi atribueixen més riscos de lesions en els teixits materns.
Font: Lucia Alcaraz i Julia Cid - Vacuoextractor o ventosa
Es tracta d’una cassoleta o campana que es col·loca a sobre del cap fetal, en què s’aplica una pressió negativa fins que s’aconsegueix el buit. El buit fa que la cassoleta quedi adherida al cap del fetus i que s’hi pugui exercir una tracció, de manera intermitent i sincronitzada amb la contracció uterina. Per aconseguir el buit progressiu, es necessiten uns 10 o 20 minuts, per la qual cosa aquest instrument no s’utilitza en cas de patiment fetal agut, en què és necessària una extracció ràpida. La ventosa es pot aplicar sense anestèsia.
El vacuoextractor està indicat en situacions similars a les que s’aplica el fòrceps i les espàtules, però amb la limitació del temps; per tant, no es recomana en situacions d’urgència. Tampoc no es pot fer servir en prematurs per la pressió negativa que exerceix sobre el cap, ja que augmenta el risc que el nadó pateixi una hemorràgia intracranial.
La ventosa té menys complicacions maternes que el fòrceps o les espàtules. Les complicacions fetals poden ser: lesions a la zona a la qual s’ha adherit la cassoleta, cefalohematoma (acumulació de sang sota el cuir cabellut que es reabsorbeix espontàniament en uns dies) i hemorràgia intracranial.
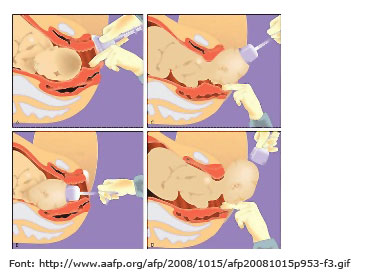
9. La cesària
La cesària és una intervenció quirúrgica que té com a objectiu el naixement del fetus i l’extracció de les membranes i la placenta per via abdominal. L’abordatge del fetus es fa a través d’una incisió transversa suprapúbica, anomenada incisió de Pfannenstiel, que sol tenir un bon resultat estètic. La pell es pot suturar amb grapes o amb fil de niló, que s’han de retirar entre els set i deu dies postintervenció; les sutures internes es reabsorbeixen amb el temps.
La intervenció dura, aproximadament, entre 30 i 60 minuts i habitualment es duu a terme amb anestèsia regional (epidural o raquídia), amb l’avantatge que la mare està completament conscient i pot veure el nounat immediatament. Rarament és necessària l’anestèsia general.
Hi ha diferents tipus de cesària.
- Cesària electiva o programada. De vegades, per factors materns o fetals, el part vaginal no està indicat i, per tant, se cita la dona per practicar-li una cesària, per exemple, en casos de placenta prèvia oclusiva, dues o més cirurgies uterines anteriors, presentació transversa (el fetus es col·loca transvers a l’úter matern, fet que fa impossible el part vaginal), etc. Una cesària programada es pot convertir en urgent si el treball de part s’inicia abans de la data programada per a la intervenció.
- Cesària no urgent de realització immediata. Es practica quan apareixen riscs materns o fetals que, si persisteixen, poden posar en perill la vida de la mare o del nadó. La cesària s’haurà de fer en un termini raonablement breu. Està indicada en casos de part estacionat (quan els treballs de part no progressen), quan és impossible acabar el part per via vaginal o quan s’agreuja una patologia materna prèvia.
- Cesària urgent. Es practica quan apareix un problema de salut greu per al fetus o per a la mare; n’és un exemple clàssic el prolapse de cordó. També està indicada en casos de despreniment de la placenta durant l’embaràs o durant el treball de part, hemorràgia, ruptura uterina o dehiscència d’una cicatriu uterina anterior, patiment fetal, etc.
Complicacions
Els avenços mèdics han fet que les cesàries siguin cada cop més segures, però els índexs de morbimortalitat maternofetal per cesària encara són importants si es comparen amb els del part vaginal, per la qual cosa només s’haurien de practicar les cesàries estrictament necessàries i sempre que els beneficis superin els riscs.- Complicacions maternes
- Hemorràgies durant la intervenció o en el postpart.
- Complicacions relacionades amb l’anestèsia.
- Formació de trombes a les extremitats inferiors, a causa de la immobilització perllongada i dels canvis fisiològics del part i postpart.
- Embolisme pulmonar: obstrucció sobtada d’una artèria pulmonar per un èmbol (coàgul, líquid amniòtic, etc.) que pot comprometre la funció respiratòria.
- Paràlisi intestinal: alteració transitòria de la propulsió intestinal, que cedeix espontàniament entre les 24 i 72 hores.
- Infeccions.
- Dehiscència de la cicatriu: separació de les vores de la cicatriu.
- Emocions negatives, depressió postpart o síndrome d’estrès posttraumàtic (més freqüent en les cesàries no programades).
- Complicacions fetals
- Problemes respiratoris. Els nadons nascuts per cesària tenen més risc de patir problemes respiratoris durant el postpart immediat, ja que passar pel canal del part ajuda a expulsar el líquid pulmonar.
- Hipertensió pulmonar persistent. Els nadons nascuts per cesària electiva tenen més risc de patir una hipertensió pulmonar persistent (cianosi, destret respiratori, buf cardíac), causada per la persistència de la circulació fetal, que hauria de canviar, després del naixement, per adaptar-se se a la vida extrauterina.
- Complicacions derivades de la separació mare-fill. Els nadons nascuts per cesària tenen més probabilitats de desenvolupar problemes amb la lactància, més dificultats per elaborar el vincle amb la mare, etc.
- Complicacions maternes
10. Altres intervencions
A banda de les obstètriques, hi ha una sèrie d’intervencions generals que es duen a terme a les sales de parts.
- Col·locació d’una via endovenosa. En la majoria de centres hospitalaris es col·loca una via endovenosa a la dona, malgrat que la majoria de guies de part normal en desaconsellen l’ús sistemàtic.
- Sondatge vesical. Es recomana el sondatge ocasional no permanent de la bufeta de l’orina a dones sotmeses a anestèsia peridural, ja que la bufeta plena pot ser un obstacle perquè el nadó surti. El sondatge vesical permanent està indicat per a dones a les quals s’ha de practicar una cesària.
- Ènema. Tradicionalment, s’administrava un ènema a totes les dones que ingressaven en una sala de parts amb l’objectiu de netejar el recte per reduir el risc d’infecció. Aquesta pràctica és del tot obsoleta, dolorosa i incòmoda per a la dona, no garanteix que el recte estigui lliure de femta en el moment del naixement, ni redueix el risc d’infecció perineal. Generalment, la dona evacua diverses vegades durant la fase de pròdroms i de dilatació de manera espontània. L’administració de l’ènema s’ha de limitar a aquelles dones que ho sol·licitin expressament o a les que presentin l’ampul·la rectal plena i no puguin evacuar espontàniament.
- Rasurat. El rasurat de la zona pubiana i genital també ha estat una pràctica generalitzada a les sales de parts. L’objectiu del rasurat era buidar de pèl la zona genital per tal d’augmentar l’asèpsia del part i de facilitar la feina a l’assistent que havia de suturar l’estrip o l’episiotomia. Igual que l’administració d’ènemes, és una pràctica obsoleta, i incòmoda i dolorosa per a la dona. Caldria evitar, doncs, el rasurat i substituir-lo per un tallat del pèl arran de pell, limitat a la zona que es vol suturar. En cas de cesària, es recomana rasurar únicament la part més alta del pèl pubià i just abans de la intervenció.
- Dejú. D’ençà que l’any 1946 es va descriure la síndrome de Mendelson (que és el pas de contingut gàstric als pulmons), es va recomanar el dejú abans del part. Cal recordar, però, que aquesta síndrome només es dóna quan la persona es troba sota anestèsia general o quan està inconscient. A partir de 1970, l’anestèsia regional ha desplaçat la general en tots els camps de la cirurgia, particularment, en el camp de l’obstetrícia; per tant, el risc de desenvolupar aquesta síndrome ha disminuït.
Així doncs, el dejú durant el part és una pràctica en desús, que pot comportar complicacions:- No garanteix que l’estómac estigui buit (les digestions de les gestants són més lentes).
- Augmenta l’acidesa del contingut gàstric ja que incrementa la producció d’àcid clorhídric; la gravetat de la síndrome de Mendelson té relació amb el volum del contingut aspirat i amb l’acidesa.
- Pot produir deshidratació.
- Pot produir hipoglucèmia (baixada de glucosa en la sang) i provocar cetosi (desequilibri del metabolisme que indica que s’estan consumint les reserves emmagatzemades al cos en forma de greixos); aquestes situacions comporten:
- nàusees i vòmits,
- mal de cap,
- suors, alteracions visuals i pèrdua de coneixement,
- esgotament matern;
- alentiment del treball de part, per la disminució de la freqüència i la força de les contraccions, i augment del risc de complicacions (que poden comportar un part instrumental);
- compromís en l’aportació d’energia al fetus i pèrdua de benestar fetal i neonatal.
La dona que no presenta factors de risc necessita ingerir aliments durant el treball de part i se l’ha d’animar perquè mengi, tant si vol anestèsia epidural com si no en vol.
El part i altres situacions de vida (parir en un lloc no planejat, de viatge, a casa...) pP@)
1. El part en un lloc no planejat
El treball del part es pot iniciar de forma subtil i progressiva o precipitar-se en poques hores. El primer part d’una dona sol iniciar-se progressivament, però, en general, el segon i els posteriors poden ser molt més ràpids, tant en la forma de començar (sense fase de pròdroms) com en el temps de dilatació i naixement. D’altra banda, els símptomes d’inici del treball de part són molt variables i es poden confondre amb molèsties digestives o lumbars pròpies de l’embaràs, amb la qual cosa la dona pot ser que no arribi a temps a l’hospital o al lloc on tenia planificat parir. Tant si el part es produeix accidentalment a casa com si es produeix en un altre lloc, cal tenir en compte algunes recomanacions generals:
- Si la dona nota que el naixement del nadó és imminent, és millor que es quedi on sigui.
- Si està sola, ha d’intentar avisar algú (la parella, un veí o una veïna, un amic o una amiga, els serveis d’emergències, etc.).
- Cal que la gestant estigui atenta a les necessitats corporals i es deixi portar per allò que el cos li demani: els moviments, la respiració, etc.; escoltar el cos i concentrar-se en les sensacions ajuda a combatre la por i la tensió del moment.
- Si el naixement s’ha produït, s’ha d’agafar el nadó, col·locar-lo sobre l’abdomen matern, pell amb pell, i eixugar-lo: aquesta estimulació i la veu materna solen ser suficients perquè el nadó comenci a respirar. Cal recordar que fins que no s’inicia la respiració pulmonar, el nounat respira a través del cordó umbilical; el nadó passarà d’una respiració a l’altra suaument i, poc a poc, el color de la pell passarà de blavós a rosat.
- S’ha d’abrigar la mare i el nounat.
- No s’ha fer cap maniobra amb el cordó, ni tallar-lo ni tocar-lo: cal esperar l’ambulància. El cordó umbilical es col·lapsa espontàniament.
- Si la dona té més ganes d’empènyer, és possible que surti la placenta. En aquest cas tampoc no s’ha d’intervenir: només cal embolicar el nadó i la placenta, sense separar-los, i deixar-los sempre sobre la mare.
- La persona acompanyant cal que estigui atenta a les necessitats de la dona: ha d’ajudar a acomodar-la, ha d’avisar l’ambulància i, sobretot, mantenir la calma.
- Si el part es produeix en un cotxe o a l’ambulància, la mare i el nadó s’han d’abrigar bé amb roba neta. Si això no és factible, cal posar el nounat sota la roba de la mare i procurar acomodar la dona en el lloc més net possible.
2. La maternitat en solitari
Cada cop hi ha més dones que afronten l’embaràs i el part en solitari, ja sigui com a conseqüència d’una elecció personal o per circumstàncies alienes a la seva voluntat. En qualsevol cas, és important comptar amb el suport d’algun familiar o amic durant el part i el postpart, que ajudi la dona en aquests moments: l’acompanyament d’alguna persona de confiança afavoreix el treball de part, i això és especialment rellevant per a les dones que assumeixen la maternitat en solitari. Cal recordar també que les emocions de la gestant en el moment del part juguen un paper important: poden afavorir-lo o bloquejar-lo. Tant a Espanya com a Europa, s’observa un nombre creixent de dones que accedeixen a la maternitat a través de tècniques de reproducció assistida. En general, acostumen a ser independents econòmicament i amb un nivell intel·lectual alt; han planificat l’embaràs i han buscat suport i recursos per afrontar el part i el postpart. Si la maternitat en solitari ha estat una opció escollida per la dona, el part es viu positivament.
Si la dona no ha triat la maternitat en solitari, hi ha emocions que poden interferir en el treball de part: culpabilitat, abandó (si hi havia parella), autoestima baixa, sensació d’aïllament i d’estigmatització, etc. A més, també hi influeixen els recursos econòmics, l’edat de la gestant (si és adolescent, per exemple), aspectes culturals i ètnics, etc. En aquest cas, per tant, és especialment rellevant que les persones que acompanyen la dona durant el part i el postpart estiguin informades i sensibilitzades.
3. El dol perinatal
Es considera mort perinatal la que es dóna entre la setmana 28 de l’embaràs i el setè dia després del part. Si la mort fetal es diagnostica durant l’embaràs, es recomana ingressar a l’hospital i provocar el part amb mètodes farmacològics, tot i que en el 80 % dels casos el part es produeix espontàniament durant les dues o tres setmanes següents. En aquests casos no es recomana la cesària (si no és que hi ha algun factor que la faci necessària), pel risc de complicacions en el postpart i en embarassos posteriors. Si el part es produeix a l’hospital, la gestant pot demanar l’anestèsia peridural.
Parir un fetus mort és una experiència molt traumàtica que s’ha d’afrontar amb molta delicadesa. La dona comença a viure el dol durant el part i passa per fases diferents, com la culpabilització per la mort del seu fill o la seva filla nonat. En aquesta circumstància, ha de poder expressar les emocions lliurement (tristesa, angoixa, ira, etc.), tant en la intimitat com acompanyada de la persona vulgui. Tots aquests sentiments intervindran en el treball de part, per la qual cosa els professionals que acompanyen la dona i la parella hi han de posar una atenció especial.
Hi ha diversos factors que poden provocar la mort perinatal: defectes congènits (cardiopatia fetal), exposició de la gestant a gèrmens o a substàncies teratogèniques, prematuritat, malalties maternes, complicacions neonatals relacionades amb el part (asfixia, traumatismes o hemorràgia cerebral), etc.
Quan el nadó neix amb alguna complicació greu, se l’ha d’ingressar immediatament a la unitat de cures intensives de neonats i, generalment, els pares no tenen cap contacte amb la criatura fins unes hores després. Durant aquest període la mare està molt sensible, i el cansament i el dolor es barregen amb l’angoixa, la tristesa i la por per la salut del nadó.
Durant les hores i els dies següents, els pares han d’assumir la malaltia del fill o de la filla, l’hospitalització i, de vegades, la mort: en aquest moment s’inicia el procés de dol. Per ajudar a elaborar el dol del nounat és imprescindible comptar amb professionals implicats i amb experiència en aquest tipus de situacions, perquè informin els pares amb sensibilitat i empatia. A més, cal tenir en compte les recomanacions següents:
- S’han de procurar moments d’intimitat amb la parella, per expressar emocions i comunicar-se.
- Cal veure i tocar el nadó, per prendre consciència del naixement i de la mort.
- És important posar nom al bebè.
- S’han de recollir i elaborar records del nen o la nena (fotos, empremtes, la polsereta identificativa, etc.).
- Cal implicar els altres fills en el dol.
- Cal buscar ajuda psicològica.
- És important preparar-se per trobar-se amb la resta de la família i els amics.
- S’han d’adaptar les activitats de la vida diària a aquest procés.
- És important tenir en compte aspectes culturals i religiosos a l’hora de viure el dol.
Consells de salut: Dol
Tradicionalment, el dol perinatal no s’ha tingut en compte en els protocols hospitalaris i s’ha tractat amb desconeixement. Arran d’aquestes mancances, han sorgit iniciatives dutes a terme per persones que, després d’haver patit aquesta experiència, han creat grups de suport, blocs i fòrums, en què es pot trobar informació i compartir vivències: Umamanita i Petits amb llum són llocs web de suport per a la mort perinatal i neonatal.
Enllaços d'interès
Fonts d'interès general
- Campanya per afavorir el contacte pell amb pell
- Informació sobre la episiotomia
- Per a la vida
- Plataforma pro-drets del naixement
- Societat Espanyola de Ginecologia i Obstetrícia
Associacions / grups d'ajuda mútua
Bibliografia
Bibliografia consultada
- Amostegui JM, Ferri A, Lillo C y Serra ML. Incontinencia urinaria y otras lesiones del suelo pelviano: etiología y estrategias de prevención [article disponible a Internet].
Rev Med Univ Navar. 2004 [accés 9 de juliol de 2010]; 48 (4): 18-31. Disponible a:www.unav.es/revistamedicina/48_4/suelo%20pelviano.pdf - Bajo Arenas JM, Melchor Marcos JC, Mercé LT, editors. Fundamentos de Obstetricia.
Madrid. Sociedad Española de Ginecología y Obstetricia; 2007 - Balaskas J. Parto y nacimiento en el agua [article disponible a Internet].
Ob stare. 2002 [accés 12 de juliol de 2010]; 4: 13-19. Disponible a:http://www.obstare.com/varios/revistas/Parto%20y%20Nacimiento%20en%20Agua.pdf - Calais-Germain B. El periné femenino y el parto.
Barcelona: La liebre de marzo; 1998. - Calais-Germain B, Vives N. Parir en movimiento. La movilidad de la pelvis en el parto.
Barcelona: La liebre de marzo; 2009. - Caravaca E, Martínez M, Casajoana M, Lorente I. Hidratación y alimentación durante el trabajo de parto "Revisión de la evidencia científica” [Article disponible a Internet].
Matronas prof. 2009 [accés 12 de juliol de 2010]; 10 (1): 10-13. Disponible a: http://www.federacion-matronas.org/rs/582/d112d6ad-54ec-438b-9358-4483f9e98868/c50/rglang/es-ES/filename/vol10n1pag10-13.pdf - Chalmers B, Mangiaterra V, Porter R. WHO principles of perinatal care: the essential antenatal, perinatal, and postpartum care course.
Birth. 2001; 28: 202-207. - Cuidados en el parto normal: una guía práctica.
Ginebra: Organización Mundial de la Salud, Departamento de Investigación y Salud Reproductiva; 1999. - Domínguez P, Gonzalo T, Lainez B, y Eligio M. Guia d’assitència del part a casa [Internet].
Barcelona: Col·legi Oficial d’Infermeria de Barcelona; 2010 [accés 8 de juliol de 2010]. Disponible a:http://www.coib.cat/uploadsBO/Generica/Documents/GUIA%20PART%20CASA_LLARGA.PDF - Dunham C, Myers F, Barnden N, McDougall A, Kelly T, Aria B. Mamatoto: La celebración del nacimiento.
Barcelona: Plural de Ediciones SA; 1992. - Ehrenreich B, English D. Brujas, comadronas y enfermeras: historia de las sanadoras; dolencias y trastornos: política sexual de la enfermedad.
Barcelona: La Sal; 1981. - Federación de Asociaciones de Matronas de España (FAME). Iniciativa parto normal. Documento de consenso [Internet].
Barcelona: Federación de Asociaciones de Matronas de España (FAME); 2007 [accés 9 de juliol de 2010]. Disponible a:http://www.federacion-matronas.org/ipn/documentos/iniciativa-parto-normal - Fernández del Castillo I. La revolución del nacimiento. En busca de un parto más humano y menos traumático.
Madrid: Plus Vitae; 1994. - Generalitat de Catalunya. Departament de Salut. Protocol de assistència al part i al puerperi i d’atenció al nadó [Internet].
Barcelona: Direcció General de Salut Pública; 2003 [accés 8 de juliol de 2010]. Disponible a:https://www.gencat.cat/salut/depsalut/pdf/protpart.pdf - Generalitat de Catalunya, Departament de Salut. Protocol per a l’assistència natural al part normal [Internet].
Barcelona: Direcció General de Salut Pública; 2007 [accés 8 de juliol de 2010]. Disponible a: http://www.gencat.cat/salut/depsalut/pdf/part2007.pdf - Lebrero E. Parto en el agua (el agua en el parto) [Internet].
Holistika [accés 12 de juliol de 2010]. Disponible a: http://www.holistika.net/parto_natural/parto_fisiologico/parto_en_el_agua_el_agua_en_el_parto.asp - López G, Jiménez M. Las casas de parto dentro del sistema hospitalario [article disponible a Internet].
Matronas Prof. 2009 [accés 12 de juliol de 2010]; 10 (2): 12-15. Disponible a:http://www.federacion-matronas.org/revista/matronas-profesion/sumarios/i/10332/173/las-casas-de-parto-dentro-del-sistema-hospitalario - Luque Fernández MA, Oliver Reche MI. Diferencias culturales en la percepción y vivencia del parto. El caso de las mujeres inmigradas.Index Enferm [revista disponible a Internet]. 2005 [accés 12 de juliol de 2010]; 14 (48-49): 9-13. Disponible a:http://scielo.isciii.es/scielo.php?pid=S1132-12962005000100002&script=sci_arttext
- Nacional Institute for Helth and clinical Excellence. Intrapartum care. Care of healthy women and their babies during childbirth. Nice clinical guideline 55 [Internet].
London: National Institute for Health and Clinical Excellence (NICE); 2007 [accés 12 de juliol de 2010]. Disponible a: http://www.nice.org.uk/nicemedia/pdf/IPCNICEGuidance.pdf - Odent M. El bebé es un mamífero.
Madrid: Mandala Ediciones SA; 1990. - Odent M. La cientificación del amor. El amor en la ciencia.
2a ed. Buenos Aires: Editorial Creavida; 2005. - Observatorio de Salud de la Mujer y del Sistema Nacional de Salud, Dirección General Agencia de Calidad del Sistema Nacional de Salud, Ministerio de Sanidad y Consumo, coordinadors. Estrategia de atención al parto normal en el sistema nacional de salud [Internet].
Madrid: Ministerio de Sanidad y Consumo, Centro de Publicaciones; 2008 [accés 12 de juliol de 2010]. Disponible a:http://www.msc.es/organizacion/sns/planCalidadSNS/pdf/equidad/estrategiaPartoEnero2008.pd - Organización Mundial de la Salud. Departamento de Investigación y Salud Reproductiva. Cuidados en el parto normal: una guía práctica [Internet].
Ginebra: Organización Mundial de la Salud. Departamento de Investigación y Salud Reproductiva; 1996 [accés 12 de juliol de 2010]. Disponible a:http://whqlibdoc.who.int/hq/1996/WHO_FRH_MSM_96.24_spa.pdf - Organización Mundial de la Salud. Estadísticas sanitarias mundiales. [disponible a Internet].
Ginebra: Organización Mundial de la Salud; 2009 [accés 12 de juliol de 2010]. Disponible a:http://www.who.int/whosis/whostat/ES_WHS09_Full.pdf - Organización Mundial de la Salud. Mortalidad materna en 2005. Estimaciones elaboradas por la OMS, el UNICEF, el UNFPA y el Banco Mundial [Internet].
Ginebra: Organización Mundial de la Salud; 2008 [accés 12 de juliol de 2008]. Disponible a: http://whqlibdoc.who.int/publications/2008/9789243596211_spa.pdf - Organización Mundial de la Salud. Tecnología apropiada para el parto.
Lancet (Ed Esp). 1985; 2: 436-437. - Regidor E, Gutiérrez-Fisac JL, Alfaro M. Indicadores de salud 2009: evolución de los indicadores del estado de salud en España y su magnitud en el contexto de la Unión Europea [Internet].
Madrid: Ministerio de Sanidad y política social; 2009 [accés 12 de juliol de 2010]. Disponible a: http://www.msssi.gob.es/estadEstudios/estadisticas/inforRecopilaciones/docs/Indicadores2009.pdf - Robertson A. El dolor en el parto [article disponible a Internet].
Ob stare. 2004 [accés 12 de juliol de 2010]; 12: 32-39. Disponible a:http://www.obstare.com/varios/revistas/El%20Dolor%20en%20el%20Parto.pdf - Sanchez Luna M, Pallas Alonso CR, Botet i Mussons F, Echániz Urcelay I, Castro Conde JR, Narbona López E. Recomendaciones para el cuidado y atención del recién nacido sano en el parto y en las primeras horas después del nacimiento.
An Esp Pediatr. 2009; 71(4): 349–361. - Sánchez Montoya J, Palacios Alzaga G. Trastorno de estrés postraumático en el embarazo, parto y posparto [article disponible a Internet].
Matronas Prof; 2007 [accés 12 de juliol de 2010]; 8 (1): 12-19. Disponible a:http://www.federacion-matronas.org/revista/matronas-profesion/sumarios/i/6235/173/trastorno-de-estres-postraumatico-en-el-embarazo-parto-y-posparto - Seguranyes G. Enfermería Maternal.
Barcelona: Masson; 1995. - Simkin P, Ancheta R. The labor progress handbook.
2a ed. Malden: Blackwell Science; 2005. - Torre Palomo MT de la. El nacimiento domiciliario planificado para mujeres embarazadas seleccionas no es desaconsejable.
Evidentia [revista disponible a Internet]. 2006 [accés 12 de juliol de 2010]; 3 (7). Disponible a: http://www.index-f.com/evidentia/n7/190articulo.php - Towler J, Bramall J. Comadronas en la historia y en la sociedad.
Barcelona: Editorial Masson; 1997. - Walker C. Fisioterapia en obstetricia y uroginecología.
Barcelona: Editorial Masson; 2006.
Bibliografia recomanada
- Goer H. Guía de la mujer consciente para un parto mejor.
Tenerife: Editorial Ob stare; 2008. - Kitzinger S. El nuevo gran libro del embarazo y el parto.
Barcelona: Ediciones Medici; 1998. - Odent M. El bebé es un mamífero.
3a ed. Madrid: Ob stare; 2009. - Odent M. La cesarea ¿Problema o solución?.
2a ed. Barcelona: La liebre de marzo; 2009. - Odent M, Mustieles JL. El agua, la vida y la sexualidad.
Barcelona: Ediciones Urano; 1991. - Olza I, Lebrero E. ¿Nacer por cesárea?: evitar cesáreas innecesarias, vivir cesáreas respetuosas.
Barcelona: Editorial Granica; 2005. - Smulders B, Croon M. Embarazo seguro: la guía más completa y actual.
Barcelona: Ediciones Medici; 2001. - Smulders B, Croon M. Parto seguro: una guía completa.
Barcelona: Ediciones Medici; 2002.
Postpart
- Gutmann L. La maternidad y el encuentro con la propia sombra: crisis vital y revolución emocional.
Barcelona: RBA; 2006. - Gutmann L. Puerperios y otras exploraciones del alma femenina.
Buenos Aires: Nuevo extremo; 2004. - Smulders B. Postparto seguro. Y los primeros meses tras el parto.
Barcelona: Medici; 2009.

Carmen Fernández Ferrín
Infermera. Va ser Professora Emèrita de l’Escola d’Infermeria de la Universitat de Barcelona. La Carmen va morir l’agost del 2013 però la seva aportació i expertesa infermera continuaran sempre presents a la Infermera virtual.
Va ser experta en el model conceptual de Virginia Henderson, es va interessar pel desenvolupament disciplinari de la infermeria, especialment per tot el que està relacionat amb la seva construcció teòrica. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles.
Formà part de la direcció científica de la Infermera virtual i, com a tal, va participar en la definició dels conceptes nuclears que emmarquen la filosofia del web, assessorà pel que fa a la seva construcció i en el disseny de l’estructura de les fitxes. També participà en la selecció dels temes a abordar, en la revisió, des del punt de vista disciplinari, dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo al web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Julia Cid Vaquero
Diplomada en infermeria (UB, 1995). Postgrau en atenció prehospitalària urgent (UB, 1996). Infermera especialista en infermeria obstètrico-ginecològica (llevadora) (Unitat Docent de Catalunya, 1997-1998). Postgrau XXVIII Curs de Medicina Tropical (UB, 1999). Curs Sexualitat i Salut Reproductiva V (Associació Catalana de Llevadores, 2006). Llevadora assistencial en el PASSIR (Programa d’Atenció a la Salut Sexual i Reproductiva) a l’àrea de l’Esquerra de l’Eixample (Barcelona).


Lucia Alcaraz Vidal
Diplomada Universitària en Infermeria per la Universitat de Barcelona al 1990, Posgrau en Infermeria Quirúrgica a l’ Escola Universitària d’Infermeria a l’ Hospital de St.Pau (Barcelona) al 1992, Infermera especialista en Infermería obstétrico-ginecològica (Llevadora) 2000-2002 a la Unitat Docent de Catalunya.
Infermera quirúrgica a l’ Hospital Clínic i Provincial de Barcelona (1990-1992) i a l’ Hospital de de St.Pau desde 1992 fins l’any 2000.
Llevadora assitencial des del 2000 a: Sala de Parts a l’Hospital del Mar (Barcelona) durant 6 mesos, Sala de Parts de l’Hospital de St.Pau (Barcelona) fins l’actualitat, PASSIR (Programa d’Atenció Sexual i reproductiva) a l’àrea de l’Esquerre de l’Eixample(Barcelona) fins l’actualitat. Col.laboradora en la formació pregrau a l’Escola Univeristària d’Infermeria de l’Hospital de St.Pau (Barcelona) dins l’assignatura de Materno Infantil.

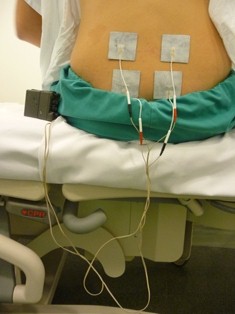

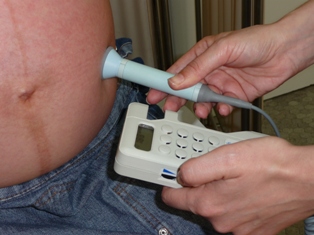
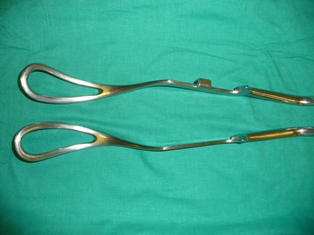
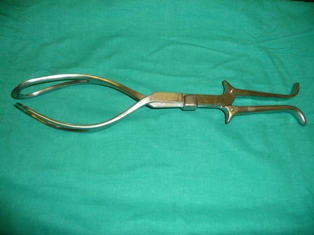
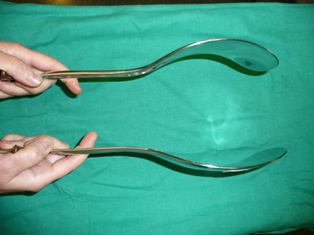

 Guardant valoració...
Guardant valoració... 


