Consulta els tutorials
Informació pràctica
S'utilitzen per a pP@)
El fàrmac ideal es pot definir com aquell que s’administra per via oral, que es degrada ràpidament en el tub digestiu, que passa del tot a la sang i que fa una acció concreta sense afectar la resta de funcions corporals, amb una gran eficàcia terapèutica i sense efectes secundaris. Un medicament és tota substància capaç de prevenir, diagnosticar, alleujar o curar malalties, o d’afectar funcions corporals o l’estat mental. En general, fàrmac i medicament es fan servir com a sinònims.
Prevenir. De vegades, l’administració de medicaments en persones sanes pot evitar l’aparició de malalties. Per exemple, abans de patir una intervenció quirúrgica, se sol administrar de manera rutinària una dosi d’antibiòtic per evitar la infecció posterior. Un altre exemple pot ser l’ús d’anticoagulants en persones amb la mobilitat reduïda per evitar la formació de trombes (coàguls de sang que actuen com taps dins les artèries i impedeixen la circulació).
Diagnosticar. Alguns fàrmacs, quan s’administren, produeixen efectes diferents en persones malaltes dels que produirien en persones sanes, cosa que és molt útil a l’hora de diagnosticar malalties. Com a exemple, podem assenyalar el test amb edrofoni (Tensilon®) en el diagnòstic de la miastènia gravis, malaltia que provoca paràlisi muscular; quan s’administra edrofoni, el malalt amb miastènia millora de la paràlisi immediatament i durant un període de temps molt breu, cosa que permet descartar altres tipus de patologies que també cursen amb alteracions en la força muscular.
Curar. Per exemple, els corticoides en una reacció al·lèrgica, els antibiòtics en una infecció, els antídots en una intoxicació, etc.
Alleujar. De vegades, la medicina no té prou instruments per guarir de manera definitiva una malaltia. En aquests casos, els fàrmacs contribueixen a alleujar signes i símptomes desagradables com el dolor, l’ansietat, etc. Un exemple de l’ús de medicaments per alleujar pot ser els analgèsics per calmar el dolor.
Modificar funcions corporals. Davant d’una substància o d’un cos estrany, l’organisme reacciona de manera sistemàtica amb una resposta immunològica. Aquesta resposta, que habitualment el protegeix de substàncies o microorganismes nocius, també s’activa quan es fa el trasplantament d’un òrgan i l’organisme el rebutja. Per evitar el rebuig de l’òrgan trasplantat, s’administren fàrmacs anomenats immunodepressors, que frenen aquesta resposta immune i eviten que l’organisme identifiqui com a aliè l’òrgan nou. D’altres vegades, el sistema immunològic reacciona de manera alterada contra estructures pròpies del cos, cosa que s’anomena malaltia autoimmune. En aquests casos, també es fan servir fàrmacs per modular o atenuar aquesta funció corporal. Hi ha molts fàrmacs que modifiquen funcions corporals, com ara els que modulen el son, els que acceleren o alenteixen el ritme intestinal, etc.
Com actuen en l'organisme pP@)
El cos humà és un laboratori complex en què constantment es produeixen milers de processos. Quan una persona està malalta, algun o alguns d’aquests processos es veuen alterats, cosa que implica un canvi en el funcionament general del sistema. Podem entendre aquests processos com llargues cadenes de muntatge en què cada operari fa una funció molt específica. Els fàrmacs són molècules capaces d’actuar en alguns dels punts d’aquestes cadenes de muntatge i d’ajudar el sistema a recuperar l’equilibri. La branca de la farmacologia que estudia els efectes dels fàrmacs en l’organisme és la farmacodinàmica.
Igual que els fàrmacs poden actuar sobre l’organisme, l’organisme és capaç d’actuar sobre els fàrmacs, modificar-los i eliminar-los. La farmacocinètica s’encarrega d’estudiar com actua l’organisme sobre els fàrmacs.
Es poden definir tres grans etapes en el pas d’un fàrmac per l’organisme:
- Absorció. És el pas des de l’exterior de l’organisme fins al torrent sanguini. En funció del mitjà pel qual s’administra el fàrmac (via d’administració), aquest haurà de passar per diferents estructures. L’única via que assegura que tot el fàrmac arriba a la sang és la intravenosa i la intraarterial, per mitjà de la qual s’administra la dosi directament dins la vena o l’artèria.
- Metabolització. El fàrmac ha d’arribar a l’objectiu o l’òrgan diana pel torrent sanguini i fer la seva funció modificant algun d’aquests passos de la gran cadena de muntatge de l’organisme. Alhora, el fàrmac és modificat i transformat per l’organisme; per continuar el mateix exemple, és inclòs en una cadena de muntatge que el transforma en una molècula que el cos és capaç d’eliminar.
- Eliminació. La majoria de fàrmacs s’eliminen pel fetge i el ronyó; per tant, per la bilis i l’orina. Però hi ha fàrmacs que s’eliminen per altres vies, com la suor o les llàgrimes.
Formes d'administraciópP@)
La forma d’administració d’un fàrmac és el primer pas per aconseguir que arribi al seu lloc d’acció. La via d’administració s’escull en funció de les característiques de la persona que l’ha de consumir, del fàrmac i de la malaltia que cal tractar. Així, en algunes infeccions, el tractament antibiòtic administrat per via intravenosa és més eficaç que l’administrat per via oral, però suposa que la persona que té infecció s’hospitalitzi, de manera que, si la infecció no és greu, habitualment es tria el tractament per via oral.
1. Via oral, 2. Via parenteral , 3. Via rectal, 4. Via tòpica, 5. Via percutània, 6. Via sublingual, 7. Via inhalatòria
1. Via oral
La via oral és la més utilitzada per a l’administració de fàrmacs. Les formes d’administració oral es divideixen en formes líquides i formes sòlides.
- Les formes líquides tenen un efecte més ràpid, perquè no s’han de disgregar en el tub digestiu. Per contra, no estan protegides davant d’una possible degradació pels tubs digestius. S’acostumen a utilitzar per tractar nens. Les formes farmacèutiques líquides per a l’administració oral més usuals són el xarop, l’elixir en suspensió, la suspensió extemporània (la que, per la seva poca estabilitat, es prepara en el moment de ser administrada), les gotes (principi actiu concentrat), la solució bevible en vial i les tisanes (baixa concentració de principis actius).
- Les formes sòlides presenten més estabilitat química per l’absència d’aigua. A més, la possibilitat d’incloure-hi excipients permet amagar olors o gustos desagradables, protegir el fàrmac de l’acció dels àcids gàstrics o alliberar el principi actiu de forma gradual. Les formes sòlides més freqüents són els comprimits, les càpsules, les pólvores, els granulats, els segells o les píndoles.
L’administració de fàrmacs per via oral té una sèrie de limitacions, perquè algunes substàncies contingudes a l’estómac poden arribar a destruir el principi actiu abans que arribi al seu lloc d’acció. A més, alguns fàrmacs poden ser irritants de les mucoses i originar efectes secundaris fins a haver d’abandonar el tractament.
Abans d’iniciar un tractament per via oral és important saber si hem de fer coincidir o no la dosi amb l’aliment. Se’n poden assenyalar motius diversos:
- L’aliment pot afectar l’absorció gastrointestinal del fàrmac. Hi ha fàrmacs en què aquesta absorció és afavorida quan la dosi coincideix amb un dels àpats principals, com ara la claritromicina, que s’ha de prendre amb els aliments, ja que l’absorció augmenta, aproximadament, un 50%. En canvi, en altres medicaments l’absorció disminueix si es prenen amb el menjar, com passa amb les tetraciclines o les fluorquinolones quan s’administren amb llet o amb altres productes lactis, com el iogurt, o amb antiàcids a base de magnesi, alumini o calci. Per això, aquests antibiòtics s’han de prendre almenys 1-2 hores abans o 2 hores després dels àpats.
- Hi ha fàrmacs en què l’absorció no es modifica, però la seva tolerància millora quan es pren amb aliments. L’aspirina i altres antiinflamatoris no esteroïdals, per exemple, poden irritar la mucosa gàstrica, per la qual cosa és recomanable prendre’ls amb aliments.
- Algunes substàncies presents en els aliments poden modificar el perfil de seguretat o d’eficàcia dels fàrmacs quan hi interaccionen a nivell bioquímic. Els exemples d’aquesta interacció són molts i especialment importants en persones que segueixen tractaments crònics:
- L’efecte dels anticoagulants orals (Sintrom®) es pot modificar segons si la dieta és rica en aliments amb vitamina K, com els vegetals de fulla verda, la coliflor, el te verd i el fetge. En aquests casos és fonamental una dieta equilibrada, sense ingestes brusques d’aquesta mena d’aliments.
- Els aliments rics en tiramina, com ara els formatges fermentats, els peixos en escabetx, fumats, el vi negre i alguns tipus de cervesa poden produir crisis hipertensives en les persones que prenguin fàrmacs antidepressius com els IMAO (inhibidors de la monoaminooxidasa). Se n’ha d’evitar el consum durant el tractament i fins a tres setmanes després.
- El suc de pomelo pot modificar els nivells a la sang de molts fàrmacs, com alguns antihipertensius, antihistamínics o antibiòtics.
Afortunadament, la majoria de fàrmacs no modifiquen la seva activitat a causa dels aliments, cosa que permet que l’hora dels àpats principals pugui servir de recordatori per prendre la medicació. Associar la medicació del fàrmac a activitats rutinàries de cada dia com els àpats sol millorar el compliment terapèutic.
2. Via parenteral
Els preparats d’administració parenteral són formulacions estèrils preparades per injectar-se en el cos humà. Les tres vies principals d’administració de preparacions injectables són la intravenosa (IV), la subcutània (SC) i la intramuscular (IM). Altres vies parenterals d’ús menys freqüent són la intradèrmica, la intraaracnoïdal o intratecal, l’epidural, la intraòssia, la intraarticular, la intraarterial o la intracardíaca.
- Via intravenosa. Proporciona un efecte ràpid del fàrmac i una dosificació precisa. Pot tenir, no obstant això, inconvenients greus, com ara trombes o la irritació del teixit de l’interior del vas (per productes irritants, injecció massa ràpida o precipitació en la dissolució), així com problemes d’incompatibilitats entre dos fàrmacs administrats conjuntament a la mateixa vena.
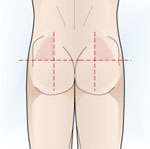
- Via intramuscular. S’utilitza amb fàrmacs no absorbibles per via oral o davant de la impossibilitat d’administració del fàrmac per una altra via. Aquesta via s’utilitza freqüentment per administrar preparats d’absorció lenta i prolongada (preparats depot), com els de penicil·lina o els preparats hormonals. Aquesta via d’administració sempre s’usa en músculs grans (part superior i lateral dels glutis, part superior del braç (deltoide) o part lateral externa de la cuixa).
- Via intraarterial. S’utilitza, per exemple, en el tractament quimioteràpic d’alguns càncers; permet obtenir una màxima concentració del fàrmac a la zona tumoral, amb efectes sistèmics mínims.
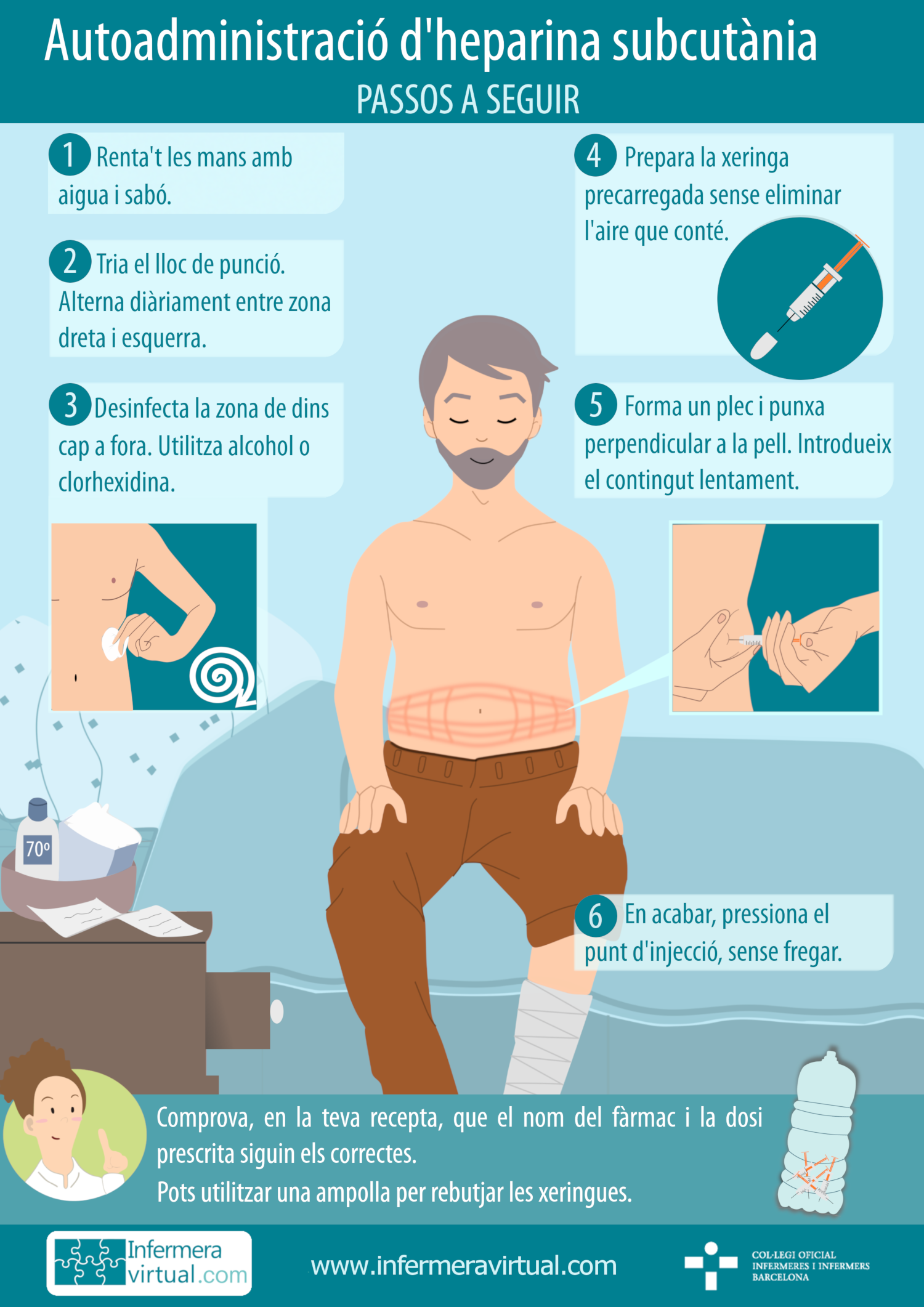
- Via subcutània. Els fàrmacs administrats en el teixit subcutani són absorbits lentament, ja que els vasos que hi ha immediatament sota de la pell són petits, per la qual cosa el fàrmac passa al torrent sanguini de manera gradual. Aquesta via és la ideal per administrar fàrmacs l’activitat dels quals dura unes quantes hores, com per exemple la insulina.
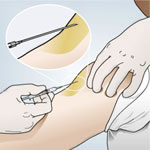
Hi ha diversos dispositius per administrar medicació per aquesta via (xeringues, “plomes” o “bolígrafs” carregats prèviament, etc.), cada un amb unes característiques d’ús lleugerament diferents. Els passos fonamentals són:
- desinfectar la pell amb un cotó i un antisèptic,
- pessigar lleugerament la pell que es punxarà amb l’objectiu de fer-hi un plec,
- aplicar l’agulla amb una inclinació de 45º sobre el plec de pell,
- administrar el medicament lentament,
- treure l’agulla i col·locar el cotó en el lloc de la punció uns segons per evitar el dessagnament.
La medicació subcutània es pot injectar a diverses zones (als braços, al voltant del melic, part lateral externa de les cuixes). És recomanable canviar de lloc d’injecció si el tractament és de llarga durada (com ara d’insulina, heparina, etc.). 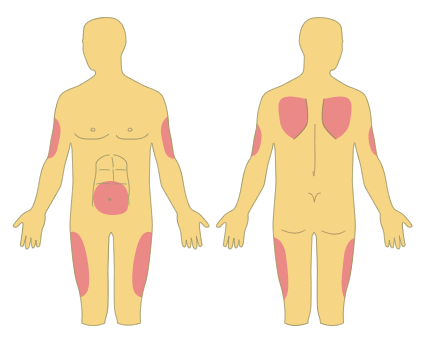
3. Via rectal
- Supositoris. Són preparats de consistència sòlida i forma cònica i arrodonida en un extrem. Tenen una longitud de 3-4 cm i un pes d’1-3 g. Cada unitat inclou un o diversos principis actius, incorporats en un excipient que no ha de ser irritant.
- Altres formes d’administració rectal són:
- càpsules rectals
- solucions i dispersions rectals: ènemes, que poden contenir o no fàrmac (ènemes de neteja)
- pomades rectals
La via rectal es pot utilitzar per aconseguir efectes locals o generals. L’efecte local fa referència als problemes que es produeixen en la mucosa rectal, com ara inflamacions, úlceres, etc. L’efecte general o sistèmic es produeix perquè a la zona de la mucosa rectal hi ha una gran quantitat de vasos sanguinis, cosa que facilita que el medicament passi a la sang i es distribueixi per l’organisme. En aquest últim cas, només s’ha de considerar com una alternativa a la via oral quan aquesta no pugui utilitzar-se, ja que l’absorció pel recte és irregular, incompleta i, a més, molts fàrmacs irriten la mucosa rectal. Un dels pocs exemples en què aquesta forma farmacèutica té una indicació preferent és el tractament de les crisis convulsives en nens petits.
Per administrar un fàrmac per via rectal s’han de seguir els passos següents:
Veure imatge: supositori
- ajeure’s sobre el costat esquerre del cos amb la cama dreta flexionada,
- administrar el fàrmac en la forma triada (supositori, ènema, espuma, etc.),
- quedar-se estirat una estona per retenir la medicació i permetre’n l’efecte.
4. Via tòpica
La via tòpica és la forma d’administració en què el medicament es posa directament sobre el lloc on ha de fer efecte. Entre les principals formes farmacèutiques d’administració tòpica, hi ha:
Formes líquides:
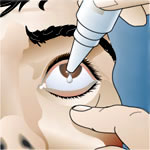
- Col·liris: Són una preparació farmacèutica en què el fàrmac acostuma a estar en solució o suspensió aquosa o oliosa per ser instil·lada, en forma de gotes, al fons del sac conjuntival. Els col·liris han de ser indolors, no irritants, estèrils i isotònics (amb una concentració d’ions similar a la que hi ha a l’ull). L’administració del col·liri s’ha de fer al sac conjuntival (part interna de la parpella inferior). Per aplicar-lo, es pot empènyer lleugerament el pòmul cap avall. Per evitar que l’aplicador toqui l’ull, s’ha de col·locar a uns dos centímetres de l’ull.
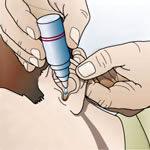
- Gotes nasals i òtiques: Són solucions aquoses o olioses. Per administrar-les només s’ha d’estirar lleugerament l’orella cap amunt i cap a enfora perquè la medicació arribi a l’interior del conducte auditiu.
- Locions.
- Liniments.
Formes semisòlides:
- Ungüent: Forma semisòlida en suspensió, de consistència elevada i, per tant, d’extensibilitat reduïda.
- Pomada: Forma semisòlida de consistència i extensibilitat intermèdies.
- Crema: Forma semisòlida en emulsió, constituïda per una fase grassa i una fase aquosa, de consistència més fluïda.
- Gel: Forma semisòlida de consistència fàcilment extensible.
Formes sòlides:
Pols dèrmica, òvuls, dragees i càpsules vaginals.
A més de l’acció local, el fàrmac pot arribar al torrent sanguini i causar efectes no desitjats. Aquest efecte es produeix si en la zona de la pell on s’aplica el fàrmac hi ha alguna ferida.
5. Via percutània
Els pegats transdèrmics proporcionen nivells constants del fàrmac a la sang, sempre que la pell estigui intacta. L’alliberament del fàrmac des del pegat es fa durant un període de temps que varia entre 24 hores i una setmana.
Tot i això, també tenen inconvenients, com el fet que, a causa de la difusió lenta del principi actiu, es triga un cert temps fins que s’assoleixen uns nivells de fàrmac estables a la sang. Per això, només s’han d’utilitzar per tractar persones amb malalties cròniques.
6. Via sublingual
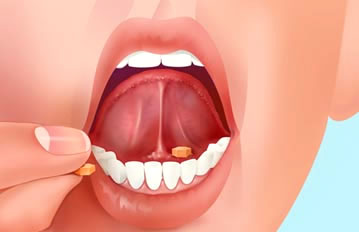
Normalment s’utilitzen comprimits, tot i que cada vegada hi ha més varietat de presentacions de fàrmacs per aquesta via (gel, líquid, esprai). La mucosa sublingual té molts vasos sanguinis que absorbeixen ràpidament alguns tipus de fàrmacs. Aquesta via s’utilitza en els casos en què el medicament es degrada quan entra en contacte amb els sucs gàstrics o en els casos que no s’absorbeix per via oral.
L’administració de la medicació sublingual s’ha de fer posant la pastilla, el gel o l’esprai sota de la llengua i mantenint la boca tancada una estona per permetre l’absorció del fàrmac.
7. Via inhalatòria
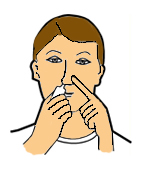
Hi ha diversos dispositius per administrar principis actius per via inhalatòria, com els aerosols, els nebulitzadors i els inhaladors.
- Els aerosols són dispositius que contenen el medicament en suspensió dins d’un sistema que funciona a pressió. Quan s’acciona una vàlvula, el fàrmac s’allibera amb velocitat, cosa que fa que arribi on l’efecte és màxim (els pulmons, en aquest cas).
- Els nebulitzadors són dispositius que, quan passa un corrent d’aire, generen partícules uniformes i molt fines del principi actiu (líquid) en un gas. El medicament, en aquest cas, flota en el gas i passa als pulmons mentre es respira, cosa que fa que el fàrmac penetri més profundament a les vies respiratòries. En aquest cas, és important respirar tranquil·lament mentre dura la nebulització.
Font: EAP Roquetes-Canteres
Respimat® - Els inhaladors de pols seca, a partir del medicament en estat sòlid, alliberen partícules petites de manera sincrònica amb la inspiració; la força de la inhalació arrossega el producte. En aquest cas és fonamental utilitzar una tècnica adequada (inspirar amb força per la boca mentre s’acciona la vàlvula). En el prospecte d’aquests dispositius s’especifica de manera clara com s’ha d’administrar el fàrmac.
Font: EAP Roquetes-Canteres
La majoria de vegades s’utilitza la via inhalatòria per aconseguir una acció local del fàrmac en diverses malalties pulmonars; d’aquesta manera, s’aconsegueix una acció ràpida del fàrmac i s’evita que provoqui altres efectes a la resta del cos. Altres vegades, la via inhalatòria s’utilitza amb la finalitat que el fàrmac arribi a la circulació, ja que als pulmons hi ha molts vasos sanguinis, cosa que facilita l’absorció del medicament.
Font: EAP Roquetes-Canteres
La persona que utilitza qualsevol dispositiu d’administració per via inhalatòria ha d’estar entrenada per utilitzar-lo, ja que l’eficàcia d’aquests tractaments depèn de l’ús de la tècnica correcta. A més, no tots els inhaladors s’utilitzen de la mateixa manera; hi ha moltes presentacions diferents d’inhaladors al mercat amb particularitats que s’han de conèixer si es vol aplicar correctament el tractament.
Cal tenir en compte l’edat de la persona que ha de seguir el tractament per via inhalatòria. Consulta quins passos s’han de seguir en la tècnica inhalatòria amb càmera i mascareta per a lactants i preescolars i, pels infants a partir dels 6 anys, la tècnica inhalatòria amb càmera i broquet.
Efectes secundarispP@)
Una reacció adversa medicamentosa (RAM), segons l’Organització Mundial de la Salut, és “qualsevol efecte nociu, no desitjat, no intencional, d’un medicament que apareix a dosis utilitzades en humans amb finalitats profilàctiques, diagnòstiques o terapèutiques”.
Un concepte una mica més recent és l’esdeveniment advers medicamentós (EAM), que és “qualsevol dany resultant de l’administració d’un medicament”; la definició d’aquest concepte, a diferència de la RAM, sí que inclou els efectes adversos derivats d’errors d’administració.
Tant la toxicitat com els efectes secundaris i els efectes col·laterals són tipus de RAM. A efectes pràctics, s’utilitza indistintament qualsevol d’aquests conceptes per parlar d’un efecte nociu i no desitjat d’un fàrmac.
Hi ha algunes estratègies per evitar o mitigar els efectes adversos dels fàrmacs, com el canvi de via d’administració, l’hora, l’administració amb menjar, la combinació amb altres fàrmacs que atenuen aquests efectes no desitjats, etc.
Com utilitzar-los correctament pP@)
1. Precaucions i pautes d'actuació, 2. Com i quan s’acaba el tractament
1. Precaucions i pautes d’actuació
Els fàrmacs fan les seves funcions modificant alguns processos de l’organisme. De vegades, els medicaments poden alterar processos diferents dels que són objectiu del tractament. Aquesta modificació pot provocar alguns efectes inesperats o indesitjables. En algunes circumstàncies (com en alguns grups d’edat o després d’un consum prolongat), els medicaments poden provocar un efecte diferent del que es buscava originalment. Per exemple, els fàrmacs per dormir poden generar tolerància i un cert grau de dependència. La tolerància es manifesta quan, sense modificar-ne la dosi, l’efecte és menor, cosa que obliga a modificar el fàrmac o a augmentar-ne la dosi. Pel que fa a la dependència, es defineix com l’estat psíquic, i de vegades físic, causat per la interacció entre un organisme viu i un fàrmac, i es caracteritza per modificacions del comportament i per altres reaccions, que comprenen sempre un impuls irreprimible de prendre el fàrmac de manera contínua o periòdica, per tal d’experimentar-ne els efectes físics, psíquics i, de vegades, per evitar el malestar que produeix la manca del fàrmac. Un bon exemple són els fàrmacs que s’utilitzen per dormir, que, després de consumir-ne una temporada, són imprescindibles per agafar el son o per mantenir-lo.
També es pot donar la situació contrària, ja que alguns tractaments tenen, entre els possibles efectes adversos, la capacitat de provocar son o de disminuir la capacitat d’atenció. Aquest fet és molt important quan s’han de fer activitats potencialment perilloses, com ara conduir o manipular maquinària. Afortunadament, s’investiga constantment per oferir alternatives a aquests fàrmacs o per modificar-los amb l’objectiu d’alleugerir-ne els efectes. Un exemple d’aquesta modificació són els nous fàrmacs per a l’al·lèrgia, que han disminuït de manera important la capacitat de produir somnolència.
Quan un fàrmac pot modificar l’efecte d’un altre, es parla d’interacció. La interacció pot provocar un augment de l’efecte terapèutic, una disminució o fins i tot la inactivació del medicament.
- La interacció entre fàrmacs és més probable com més medicaments es consumeixin.
Per evitar la interacció entre fàrmacs és important seguir alguna de les recomanacions següents:- Anotar tots els fàrmacs i dosis que es consumeixen i informar-ne a tots els professionals que intervenen en el procés.
- No iniciar cap tractament sense prescripció o sense informar-ne la infermera o el metge. Com s’ha indicat anteriorment, els medicaments s’han de prendre amb dosi i freqüència diferents en funció de molts factors, cosa que els fa altament específics.
- No deixar mai un tractament ni modificar-ne les dosis.
- La interacció entre fàrmacs i herbes medicinals. S’ha de tenir en compte que hi ha molts fàrmacs que s’han trobat i s’han extret de productes vegetals, de manera que s’han de considerar les plantes com una font de molècules potencialment eficaç i també potencialment tòxica. És important conèixer la dosi eficaç i el perfil de seguretat d’una herba medicinal abans de consumir-la, així com les interaccions que poden tenir amb els fàrmacs. Malauradament, hi ha pocs productes vegetals al mercat dels quals es coneguin aquestes dades, per això s’han de consumir amb moltes precaucions. Una mesura eficaç per evitar que el consum d’una herba medicinal poc eficaç i tòxica pugui interaccionar amb algun medicament és consultar abans la infermera o el metge.
2. Com i quan s’acaba el tractament
Durant el desenvolupament d’un fàrmac, es fan estudis que estableixen la dosi eficaç i el temps que ha de durar el tractament per resoldre el problema de salut. Aquestes pautes s’ajusten en funció del pes, l’edat i la situació de la persona, de manera que el tractament només pot ser efectiu totalment quan es compleixen aquestes pautes d’una manera estricta. Qualsevol desviació de la dosi o de la freqüència d’administració implica canvis en l’eficàcia i la seguretat del fàrmac. En qualsevol cas, les dosis, la freqüència d’administració i la durada del tractament s’ajusten de manera individual, en funció de la persona i de les característiques de la patologia.
En alguns casos, l’incompliment del tractament pot afectar no només la persona que el rep sinó la població en general; per exemple, en el cas dels antibiòtics, la manca d’adherència al tractament pot provocar l’aparició de soques de microorganismes resistents i, per tant, més agressius, capaços d’infectar altres persones a qui no els faria cap efecte l’antibiòtic original. Aquesta situació s’anomena resistència.
També pot passar que, després d’un període llarg de temps, un mateix tractament deixi de ser eficaç. Aquest efecte s’anomena tolerància, i s’acostuma a produir en malalties cròniques. En aquests casos, la solució passa per augmentar la dosi o canviar de fàrmac.
Per exemple, els laxants, igual que altres fàrmacs, poden produir tant tolerància com dependència. L’ús de laxants està molt estès en la població. Abans de començar un tractament amb aquest tipus de medicaments, és important comprovar si les mesures higièniques no són eficaces. En la majoria de casos, la ingesta abundant de líquids, el consum diari de fibra procedent de la fruita i de la verdura, i l’exercici són tan eficaços com els laxants i, sens dubte, molt més saludables i eviten la possibilitat d’efectes secundaris i d’interaccions medicamentoses.
Medicaments en les etapes del cicle vitalpP@)
Hi ha aspectes que cal tenir en compte en funció de l’etapa del cicle vital en què es troba la persona:
1. Infància, 2. Adolescència, 3. Adultesa, 4. Vellesa
1. Els medicaments en la infància
És important tenir en compte que els nens no són adults en miniatura, és a dir, que les dosis que s’usen en adults no es poden traslladar als nens ajustant-les en funció del pes. A més, hi ha diverses etapes amb característiques particulars durant el desenvolupament infantil, de manera que un nadó i un nen de quatre anys pertanyen, des del punt de vista farmacològic, a móns diferents. La complexitat en la tria del fàrmac i la dosi adequada augmenta en malalties cròniques durant la infància.
Quan parlem de fàrmacs i d’infància, és important tenir en compte els riscos potencials d’una intoxicació medicamentosa per consum accidental. Normalment, els medicaments es presenten en envasos de colors cridaners, que els fan molt atractius per als nens. En el cas d’ingesta de fàrmacs, és important anar amb el nen a un centre sanitari i portar l’envàs del medicament que ha pres.
Consells de salut: Infància
2. Els medicaments en l'adolescència
L'adolescència és una fase del desenvolupament en què hi ha molts canvis importants en les funcions corporals. Aquestes modificacions fan que els medicaments que s’utilitzen no puguin ser els mateixos, ni en tipus, ni en dosis, ni en freqüència, que els que s’utilitzen en nens, però tampoc no es poden equiparar als medicaments que usen els adults. És important individualitzar i adequar el tractament a les característiques de l’adolescent.
Consells de salut: Adolescència
3. Els medicaments en l'adultesa
Alguns fàrmacs també poden interferir en el funcionament normal dels òrgans reproductors. Així, en l'adultesa hi ha situacions en què està absolutament contraindicat usar un determinat medicament tant en la dona que es vol quedar embarassada com en el futur pare. És el cas d’alguns tractaments contra l’acne, alguns antiretrovirals, citostàtics, etc.
Consells de salut: Adultesa
4. Els medicaments en la vellesa
L’efecte d’un fàrmac en l’adult no té per què ser el mateix que en l’ancià, tot i que la dosi estigui ajustada perfectament en funció del pes. El funcionament de l’organisme en la vellesa pateix canvis importants que el fan molt particular, cosa que fa que les respostes als medicaments també es modifiquin. Així, la proporció d’aigua corporal, la quantitat de proteïnes a la sang, la funció renal o l’hepàtica es modifiquen en l’ancià, per la qual cosa molts dels fàrmacs han d’ajustar-se per poder assolir l’efecte desitjat i per evitar-ne la toxicitat.
D’altra banda, la gent gran és el grup d’edat que consumeix més fàrmacs, de manera que el risc d’interaccions medicamentoses i d’aparició d’efectes no desitjats es multiplica exponencialment.
Consells de salut: Vellesa
Consideracions enfront de les diferents situacions de vida pP@)
1. Embaràs
El tractament farmacològic durant l’embaràs té una característica molt particular, que és el fet de tractar dues persones alhora amb característiques completament diferents. Una malaltia de la mare es pot alleujar amb un tractament farmacològic particular, però també pot perjudicar el fetus. Per tant, moltes vegades, el tractament farmacològic administrat durant l’embaràs és diferent del que s’usaria si la dona no estigués embarassada. Els canvis fisiològics i hormonals que hi ha durant l’embaràs poden alterar l’absorció, la modificació, l’efecte i l’eliminació dels fàrmacs. Aquests canvis són graduals i s’accentuen en el tercer trimestre de l’embaràs; els valors basals es recuperen unes setmanes després del part.
Qualsevol fàrmac que pugui causar anormalitats en el desenvolupament del fetus o de l’embrió es considera teratogen. El període de més risc és el primer trimestre ja que, durant aquesta fase, es formen la majoria d’òrgans.
A més, les dades sobre seguretat dels fàrmacs durant l’embaràs no provenen d’assaigs clínics, per limitacions ètiques evidents, sinó d’estudis en animals o d’estudis de casos, de manera que les conclusions que se’n poden extreure són sempre limitades. Aquest fet fa que es desaconsellin el fàrmacs de qualsevol tipus durant el primer trimestre de l’embaràs, si no són absolutament imprescindibles.
L’Agència Americana del Medicament (Food and Drug Administration, FDA) classifica els medicaments en les categories següents, en funció dels riscos potencials per al fetus:
- Categoria A. Medicaments sense risc per al fetus.
- Categoria B. En aquest grup hi ha dos tipus de fàrmacs: els que s’han estudiat en animals i no s’han descrit riscos, però que encara no s’han estudiat en dones, i els que han observat riscos per al fetus en estudis en animals, però que no s’han confirmat en dones.
- Categoria C. Medicaments amb evidència d’efectes adversos per al fetus, segons estudis en animals, però que no s’han estudiat en dones.
- Categoria D. Medicaments que, segons alguns estudis, mostren efectes perjudicials sobre el fetus humà, però de vegades el benefici que se n’obté supera el risc esperat.
- Categoria X. Medicaments que s’ha demostrat que tenen efectes perjudicials clars, els riscos dels quals superen els beneficis possibles.
2. Lactància
La majoria de fàrmacs s’eliminen, en alguna proporció, en la llet materna. La quantitat de medicament en la llet depèn de les característiques del principi actiu (si es dissol amb greixos, si s’uneix a les proteïnes, el pH, etc.). En qualsevol cas, la quantitat de fàrmac ingerit pel lactant és mínima, al voltant de l’1-2 % de la dosi administrada a la mare. Aquesta quantitat, tan poc important per a un adult, en l'alletament matern pot ser suficient per provocar efectes adversos al nadó, que no ha madurat encara els sistemes de modificació i eliminació dels fàrmacs.
Quan el tractament és inevitable, es poden seguir una sèrie de recomanacions per disminuir la quantitat de fàrmac que passi al nadó:
- S’han d’utilitzar els fàrmacs que s’eliminin més ràpidament (vida mitjana curta).
- En el cas que s’hagin d’usar fàrmacs de vida mitjana llarga, que es prenen un cop al dia, la mare els pot prendre just abans del son llarg del nen.
- En la mesura del que sigui possible, s’han d’evitar les combinacions de fàrmacs, sobretot les associacions d’antihistamínics, analgèsics i simpaticomimètics (molt usats en el tractament del refredat comú).
- S’ha d’usar la via tòpica com a via d’administració.
- S’ha d’administrar el fàrmac immediatament després de donar el pit.
Informació general
Descripció pP@)
Fàrmac és tota substància química que, introduïda a l’organisme, hi interactua per donar lloc a un benefici o a un perjudici. L’Organització Mundial de la Salut en fa aquesta definició: “és la substància química que, introduïda voluntàriament a l’organisme d’un subjecte, té la propietat de modificar-ne les condicions físiques o químiques”. En funció dels efectes sobre l’organisme, es parlarà de substància medicamentosa o medicament, si són beneficiosos (encara que tots els medicaments tenen efectes adversos no desitjats), o es parlarà de tòxic, si el resultat és perjudicial.
Un medicament és una substància capaç de prevenir, diagnosticar, alleujar o curar malalties o mals, o d’afectar funcions corporals o l’estat mental.
Els medicaments es componen de molècules denominades principis actius, que son la substància responsable de produir en l’organisme l’efecte farmacològic, i d’excipients, que són substàncies que en milloren l’olor, l’aspecte i la consistència o que faciliten l’administració del principi actiu.
HistòriapP@)
Al llarg de la història, tots els pobles del món han plantejat hipòtesis sobre l’origen de les malalties i tots han utilitzat substàncies més o menys elaborades per prevenir, tractar o alleujar mals. En general, històricament, els medicaments s’han identificat amb remeis vegetals, tot i que hi ha civilitzacions que també han utilitzat productes minerals o derivats d’animals.
L’any 3500 aC, els sumeris ja feien servir una gran quantitat de substàncies per tractar les malalties, com el vinagre per desinfectar les ferides o l’escorça de salze per a la febre.
En el papir d’Ebers, que data del 1500 aC, considerat com un tractat de medicina, ginecologia i higiene, es fa referència a quasi 7.000 substàncies medicinals, entre les quals destaquen la ceba, l’all, la mel, la cervesa, les figues, les llavors de lli, el fonoll, la mirra, l’àloe, el safrà, l’opi i l’enciam. També usaven el cafè i el cacau com a estimulants i certs preparats de plom, coure o antimoni.
Hipòcrates (460-377 aC) és considerat el pare de la medicina. Nascut, probablement, a l’illa de Cos (Grècia), va realitzar nombrosos viatges abans d’establir-se definitivament a l’illa per dedicar-se a l’ensenyament i la pràctica de la medicina. Hipòcrates es va formar amb el seu pare, Heràclides, de qui va rebre els primers coneixements filosòfics. Considerava que la medicina havia d’abandonar la relació amb les pràctiques religioses i convertir-se en una ciència experimental.
Es creu que va ser Hipòcrates qui va recollir en una col·lecció d’escrits tot el saber relacionat amb les malalties i els mètodes que es feien servir per combatre-les. En aquests textos, es defineix la malaltia com la conseqüència d’un desequilibri entre els anomenats humors del cos, és a dir, la sang, la flegma i la bilis groga o còlera i la bilis negra o malenconia. Aquesta concepció de la malaltia com a alteració de l’equilibri humoral constitueix la base filosòfica de la medicina occidental fins a la Il·lustració. Hipòcrates proposa l’ús de plantes medicinals com a tècnica terapèutica i recomana aire pur i una alimentació sana i equilibrada.
A Roma, la medicina va tenir un desenvolupament inicial essencialment vinculat a la religió. Als alts del Quirinal hi havia un temple a la Dea Salus, la deïtat que regnava sobre totes les altres relacionades amb la malaltia, entre les que hi havia Febris, la deessa de la febre, Uterina, que tenia cura de la ginecologia, Lucina, encarregada dels parts, Fesònia, senyora de la debilitat i de l’astènia, etc. Com en altres cultures, la medicina sobrenatural romana va conservar la vigència i la popularitat fins molt després de la caiguda de l’Imperi Romà. La seva naturalesa essencialment religiosa li va permetre integrar-se amb les teories mèdiques que van sorgir en l’Imperi Bizantí i que van prevaler durant tota l’Edat Mitjana.
Molts dels metges grecs es van traslladar a Roma durant aquesta època. Segons Laín Entralgo, els primers romans que es van dedicar a la salut, ja que no hi havia metges en el sentit grec, donaven una importància especial a la dieta, una vida moderada i l’exercici físic. Un bon exemple del tipus de medicina desenvolupada durant la dominació romana, el representa Asclepíades de Prusa (124-50 aC). Asclepíades utilitzava una terapèutica molt menys agressiva que la dels altres metges grecs: les seves dietes sempre coincidien amb els gustos dels pacients, evitava purgants i emètics, recomanava repòs i massatges, receptava vi i música per a la febre, i els seus remeis eren tan simples que l’anomenaven el “dador d’aigua freda”. És interessant que Asclepíades no arribés a Roma com a metge sinó com a professor de retòrica, però, com que no va tenir èxit en aquesta ocupació, va decidir provar sort amb la medicina. El seu èxit revela el caràcter eminentment pràctic de la medicina romana, cosa que també explica que un altre llec en la professió, Auli Corneli Celsi (30 aC-50 dC), hagi escrit De Medicina, el millor llibre sobre la matèria de tota l’antiguitat. El llibre està dividit en tres parts, segons la terapèutica utilitzada: dietètica, farmacèutica i quirúrgica. Entre les causes de les malalties, esmenta les estacions, el clima, l’edat del pacient i la constitució física; entre els símptomes, considera la febre, la sudoració, la salivació, la fatiga, l’hemorràgia, l’augment o la pèrdua de pes, el mal de cap, l’orina espessa, etc. Celsi ja descriu alguns fàrmacs, que classifica en funció de les seves propietats purgants, diaforètiques, diürètiques, emètiques, narcòtiques, etc.
Durant l’Imperi Romà va existir una altra figura respectada: Galè (129-199 dC), originari de Pèrgam. Va ser cirurgià de gladiadors i va adquirir una certa experiència en el tractament de ferides, ossos, articulacions i músculs. Galè, en el tractament de les malalties, preferia deixar actuar la natura (la natura es cura a si mateixa) i considerava que el paper del metge havia de limitar-se a ajudar-la.
Per a l’ayurveda de l’Índia, els desequilibris de la relació de l’individu amb el medi (alimentació, intempèrie climàtica, estacions, tipus de vida, etc.) són les causes més importants de la malaltia. El tractament mèdic tenia la finalitat d’ajudar els éssers humans a restablir l’ordre del cosmos, un ordre religiós, moral i físic, que la malaltia havia alterat. La malaltia s’entén aquí com un desequilibri ètic i moral, com una actuació no correcta en la conducta, com un pecat voluntari o no, que pot ser corregit amb un ritual i amb la recerca de l’equilibri amb el medi.
Per als inques i els maies, la malaltia era causada per una transgressió ètica, moral o espiritual. Els asteques creien que la malaltia era provocada pels déus o per bruixots enemics. Els asteques rebien el nom del dia que naixien i els seus horòscops regien el destí, la professió, la malaltia, la salut i la durada de la vida. Els maies també feien servir la confessió expiatòria dels pecats del malalt.
Els asteques feien els diagnòstics per mitjà de l’horòscop i tenien en compte la influència dels astres en els diversos òrgans del cos. Per a la curació, a més dels medicaments, feien servir el temascal, una construcció de tova, d’un metre i mig d’alçària per dos i mig de longitud, on es practicava una teràpia higiènica i purificadora ritual, es feia suar el malalt i se li aplicaven massatges.
L’era moderna de la farmacologia va començar al segle XVI, precedida pels primers grans descobriments en el camp de la química. L’any 1546, a Alemanya, es va publicar la primera farmacopea moderna, amb una llista de centenars de drogues i productes químics medicinals, i amb instruccions explícites per a la seva preparació.
El 1921, un ortopedista (Banting) i un estudiant de medicina (Best) van aconseguir aïllar la insulina en un laboratori de Toronto. El 1853, a Estrasburg, Charles F. Gerhardt va fer el primer pas per a la fabricació de l’aspirina, que H. Guerland va sintetitzar amb èxit poc temps després. El 1876, L. Riess i S. Stricker van mostrar l’activitat de l’àcid salicílic en el tractament de la febre reumàtica. Finalment, el 1893, Felix Hoffmann, químic de la casa Bayer, va emprendre la síntesi industrial de l’aspirina.
El 1928, l’anglès Alexander Fleming, mentre estudia el cultiu dels bacteris responsables de la formació del pus (estafilococs),observa un fenomen estrany: una floridura verda ha contaminat accidentalment una placa del cultiu, i el cultiu d’estafilococs quasi ha desaparegut. Fleming identifica la floridura. Es tracta d’una soca d’un fong inferior, el Penicillium notatum. Analitza el fenomen i observa que la floridura, quan entra en contacte amb l’estafilococ, produeix un fluid bactericida (que és capaç de matar el bacteri), que Fleming és el primer a anomenar penicil·lina.
El descobriment de la penicil·lina va ser la troballa més important de la història de la medicina del segle XX, perquè, a més de crear una nova família de medicaments –els antibiòtics–, la seva aplicació va contribuir de manera decisiva a disminuir la morbiditat i la mortalitat.
Avui dia, el desenvolupament de fàrmacs es basa en el coneixement de les causes que provoquen les malalties. La biologia molecular, la genètica i l’estudi de l’evolució de la patologia de manera individualitzada fan que el futur es projecti cap a fàrmacs a la carta, específics, no tan sols per a la persona que té la malaltia, sinó per a la fase en què es troba.
NomspP@)
Els medicaments tenen noms diversos en funció de la classificació que es faci servir: 1. Nom químic, 2. Denominacions Comunes Internacionals (DCI), 3. Nom comercial, 4. Medicament genèric.
1. Nom químic.
És el nom de la molècula, regit per les normes internacionals de la IUPAC (International Union of Pure and Applied Chemistry) i les de la IUB (International Union of Biochemistry). Aquest nom químic és molt complicat, llarg i difícil de memoritzar, per la qual cosa només resulta pràctic en mitjans especialitzats.
Exemple: N-acetil-para-aminofenol i para-acetil-aminofenol o, segons les últimes recomanacions de la IUPAC, N-(4-hidroxifenil) etanamida
2. Denominacions Comunes Internacionals (DCI).
Segons la unificació i els suggeriments de l’Organització Mundial de la Salut (OMS). L’OMS aconsella que els noms genèrics siguin curts, fàcils de pronunciar i fàcilment diferenciables entre si per no originar confusions. El nom genèric mostra, amb sufixos o prefixos, el nom de la família de fàrmacs a la qual pertany (-acetamol, -ciclina, -pril, -sartan, etc.).
Exemple: paracetamol
3. Nom comercial.
És el nom de la marca. És triat pel laboratori que el comercialitza en funció de dades procedents d’estudis de mercat. Es pretén que sigui atractiu i que es relacioni amb la malaltia, la manifestació o el símptoma que vulgui tractar. Es reconeix fàcilment perquè, com que és una marca registrada, a la part dreta del nom porta una r en superíndex dins un cercle (®). Les patents dels fàrmacs poden durar fins a vint anys, temps durant el qual ningú no el pot copiar sense el permís del laboratori que el va desenvolupar.
Exemple: Gelocatil®, Algidol®, Analgilasa®, Efferalgan®, Apiretal®, Termalgin®, etc.
4. Medicament genèric.
És un medicament la patent del principi actiu del qual ja ha caducat, per la qual cosa el seu preu de mercat no està recarregat amb el percentatge destinat a les despeses d’investigació i desenvolupament. Els laboratoris que el comercialitzen han de demostrar que el principi actiu que posen a la venda és el mateix que el que va comercialitzar el laboratori original i identificar-lo afegint al nom les lletres EFG (especialitat farmacèutica genèrica).
Exemple: paracetamol EFG
La gran varietat de noms i de prestacions que hi ha al mercat per a un mateix principi actiu pot donar lloc a una certa confusió. És important aclarir alguns punts:
- Els noms comercials, incloent-hi els genèrics, d’un principi actiu comparteixen valors d’eficàcia i seguretat, per la qual cosa un tractament iniciat amb un fàrmac de marca pot continuar amb un de genèric sense que se’n modifiqui l’efecte.
- Hi ha situacions, sobretot en malalties cròniques, en què l’estabilitat de l’efecte del medicament resulta fonamental. En són un bon exemple les patologies psiquiàtriques; en aquests casos, canvis mínims d’eficàcia poden originar una reagudització, per la qual cosa se sol mantenir el mateix preparat (la mateixa marca) durant tot el tractament.
El prospecte pP@)
El prospecte és el document adreçat al consumidor en què es recullen les dades més importants del fàrmac. Ha d’estar elaborat de manera que la persona que ha de consumir el medicament pugui comprendre la informació que conté. Habitualment, té aquests apartats:
1. Composició, 2. Indicacions, 3. Posologia, 4. Contraindicacions, 5. Precaucions, 6. Efectes secundaris, 7. Iteraccions, 8. Conservació i caducitat
1. Composició
En aquest apartat s’assenyalen les substàncies presents en el fàrmac, tant el principi actiu com els excipients. Els excipients serveixen per millorar la presentació del principi aportant-hi una forma, un color, un gust o una presentació agradables. És important revisar aquest apartat, perquè hi pot haver al·lèrgia o intolerància a alguns excipients presents de forma habitual en els fàrmacs, com la lactosa, algunes aromes, xarops o colorants.
2. Indicacions
Les indicacions es tracta d’una llista de les malalties susceptibles de ser tractades amb el fàrmac.
3. Posologia
Indica la dosi o la quantitat de medicament que cal administrar en cada presa. La posologia es pot especificar per grup d’edat (nens, adults o ancians) o per pes. En aquest apartat, s’hi assenyala també la dosi màxima que es pot de consumir per dia.
4. Contraindicacions
Les contraindicacions són els casos especials en què el medicament no s’ha de consumir, ja sigui per una malaltia, per pertànyer a un grup d’edat concret (per exemple, nens o ancians) o per trobar-se en un moment concret del cicle vital, com ara l’embaràs o la lactància.
5. Precaucions
Són les situacions en què el fàrmac s’ha d’utilitzar amb molta cura, o els casos en què cal consultar el metge abans de continuar prenent el medicament (per exemple, quan apareix febre, inflamació, etc.).
6. Efectes secundaris
Els efectes secundaris, són els efectes adversos que el medicament pot provocar a l’organisme. Això no vol dir que es produeixin en totes les persones que prenen el fàrmac. Els efectes adversos enunciats en el prospecte són tots els que s’han observat durant el desenvolupament experimental del medicament. Afortunadament, el nombre de persones que pateix aquests efectes no desitjats és petit i, en la gran majoria, aquests efectes són de caràcter lleu. En qualsevol cas, en el prospecte s’indica clarament quins d’aquests efectes no desitjats són lleus i desapareixen sense prendre cap mesura i quins poden comportar un risc per a la salut i ser, per tant, motiu de consulta a l’equip de salut.
7. Interaccions
Els fàrmacs són molècules actives que, a més de produir l’efecte desitjat davant una malaltia, poden modificar la resposta de l’organisme a altres substàncies. És important saber que les interaccions farmacològiques poden fer minvar l’eficàcia d’un medicament o, per contra, potenciar-ne l’efecte fins a arribar a la toxicitat. Aquestes interaccions no tan sols es donen entre fàrmacs, sinó també entre fàrmacs i herbes medicinals o aliments determinats, per la qual cosa és fonamental informar el metge que prescriu el fàrmac nou de tots els tractaments que se segueixen.
8. Conservació i caducitat
El fabricant només garanteix la qualitat del medicament si es respecten les normes de conservació que s’assenyalen en el prospecte. Si aquestes condicions no es respecten, és possible que el fàrmac perdi eficàcia, que se n’escurci el període de caducitat o que se’n modifiqui el perfil de seguretat, cosa que pot donar lloc a toxicitat. És important conèixer i respectar aquestes condicions de conservació i no consumir fàrmacs si se sospita que han estat exposats a temperatures o humitat fora del rang que assenyala el fabricant o que estiguin caducats.
Investigació en els medicaments pP@)
La investigació amb fàrmacs és un procés molt complex i llarg que implica la participació d’una gran quantitat de professionals i que culmina amb la posada al mercat d’un medicament nou. Durant el procés de desenvolupament del fàrmac, s’investiguen aspectes referents a l’eficàcia i la seguretat i es decideix la forma farmacèutica (càpsula, comprimit, xarop, sèrum intravenós, etc.) més adequada.
Els primers passos d’un fàrmac es fan sempre al laboratori, amb estudis en què les condicions d’actuació del fàrmac es reprodueixen fora de l’organisme, a fi de comprovar que la molècula que s’investiga és capaç d’actuar de la manera esperada.
Les fases següents se solen dur a terme amb animals. Es comprova que el fàrmac sigui segur a les dosis a les quals es preveu que serà utilitzat en humans i es fan estudis d’eficàcia.
L’última fase és la investigació en humans amb assaigs clínics. Aquests estudis es fan en diverses fases (primer, en voluntaris sans i, després, en persones afectades per la condició que es vol tractar) i culminen amb la posada al mercat del nou fàrmac.
Tot aquest procés, des del laboratori fins a l’assaig clínic, és molt complex i té una taxa molt baixa d’èxit, és a dir que molt poques molècules que surten del laboratori acaben convertint-se en fàrmacs, ja sigui per manca d’eficàcia o per no ser tan segures com exigeixen les autoritats sanitàries.
Grup de fàrmacspP@)
Hi ha moltes classificacions dels fàrmacs. Tot seguit es presenten els medicaments en funció del sistema corporal sobre el qual actuen.
1. Fàrmacs del sistema nerviós autònom, 2. Fàrmacs del sistema nerviós central, 3. Fàrmacs del sistema cardiovascular, 4. Fàrmacs de la coagulació, 5. Fàrmacs per tractar les infeccions, 6. Fàrmacs del sistema endocrí, 7. Fàrmacs del sistema respiratori, 8. Fàrmacs del sistema digestiu, 9. Altres grups de fàrmacs.
- FÀRMACS DEL SISTEMA NERVIÓS AUTÒNOM
- Simpaticomimètics
- Blocadors adrenèrgics
- Parasimpaticomimètics
- Anticolinèrgics
- Relaxants musculars
- FÀRMACS DEL SISTEMA NERVIÓS CENTRAL
- Analgèsics opiacis
- Analgèsics no opiacis
- Benzodiacepines: ansiolítics, hipnòtics i sedants
- Anestèsia local
- Anestèsia general
- Fàrmacs antiepilèptics
- Fàrmacs antiparkinsonians
- Fàrmacs antipsicòtics
- Fàrmacs antidepressius
- FÀRMACS DEL SISTEMA CARDIOVASCULAR
- Antiarítmics
- Antianginosos
- Diürètics
- Antihipertensius
- Fluïdoteràpia
- FÀRMACS DE LA COAGULACIÓ
- Heparines: heparina no fraccionada i de baix pes molecular (HBPM)
- Anticoagulants orals
- Fibrinolítics i antiagregants plaquetaris
- FÀRMACS PER TRACTAR LES INFECCIONS
- Antibiòtics
- Betalactàmics: penicil·lines i cefalosporines
- Aminoglucòsids
- Glucopèptids, sulfamides i quinolones
- Bacteriostàtics: tetraciclines i macròlids
- Tractament de la tuberculosi
- Antifúngics i antivirals
- Antiparasitaris i antisèptics
- FÀRMACS DEL SISTEMA ENDOCRÍ
- Corticoides
- Antidiabètics: orals i insulina
Consells de salut: Antidiabètics
Consells de salut: Insulina - Estrògens i progestàgens
- Altres hormones
- FÀRMACS DEL SISTEMA RESPITATORI
- Tractament de l’asma i del broncoespasme
- FÀRMACS DEL SISTEMA DIGESTIU
- Antiemètics
- Antiulcerosos
- Laxants i antidiarreics
- ALTRES GRUPS DE FÀRMACS
- Antihistamínics
- Antiinflamatoris no esteroïdals (AINE)
- Citostàtics
- Vacunes
- Vitamines i oligoelements
- Fàrmacs dermatològics i oftalmològics
Consells de la infermera
RespirarpP@)
- És necessari un període d’aprenentatge per assegurar una bona tècnica en l’ús dels inhaladors o els aerosols i els nebulitzadors, i una administració correcta del medicament. La infermera pot ajudar a sincronitzar la inspiració i la nebulització.
- Abans d’utilitzar un inhalador o un nebulitzador, la persona s’ha de mocar suaument. Durant l’aplicació, s’ha de respirar per la boca.
- Després de l’administració d’un inhalador o d’un nebulitzador, és bastant habitual l’aparició de nàusees, a causa del mal sabor del medicament; esbandir-se la boca amb aigua ajudarà a reduir-les.
- Es necessari esbandir la boca i la gola amb aigua després d’aspirar els inhaladors i els nebulitzadors, sobretot si contenen esteroides.
- Si després de prendre qualsevol fàrmac es percep dificultat per respirar, no se n’ha de prendre cap dosi més. És important comprovar que aquesta reacció o efecte secundari no la causa el principi actiu o algun dels excipients del medicament.
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Menjar i beurepP@)
- Per a planificar l’horari de presa dels medicaments, és necessari saber si interaccionen amb el menjar. En aquest sentit, en prescriure’ls, es poden fer dos tipus d’indicació:
- “Amb els àpats”: Significa que s’ha de prendre el medicament durant o immediatament després dels àpats. Si això no és possible perquè l’horari de les preses no coincideix amb el dels àpats, cal ingerir-lo amb algun aliment, preferiblement un aliment sec, com ara una galeta, una mica de pa torrat, etc.
- “Fora dels àpats”: Significa que s’ha de prendre el medicament amb l’estómac buit, és a dir, 1 o 2 hores abans o després dels àpats, amb un got d’aigua, mai amb llet o sucs, ja que en alguns casos poden endarrerir o reduir l’absorció d’alguns medicaments.
- Formes d’administració
- És necessari assegurar-se sempre que no hi ha interaccions o contraindicacions entre algun aliment i els fàrmacs que es prenen. Si això passa, és necessari planificar una alimentació equilibrada que exclogui aquests aliments.
- Alguns fàrmacs poden fer que el gust de certs aliments es percebi de manera diferent, de manera que hi ha menjars que abans eren agradables i ara deixen de ser-ho. Si això passa, cal dissenyar una alimentació equilibrada que els exclogui i substituir aquests aliments per d’altres que vinguin més de gust.
- Si es prenen fàrmacs amb un gust desagradable que pot provocar nàusees o vòmits i no és necessari prendre’ls “amb els àpats”, pot ser útil distribuir els àpats de manera que no coincideixin amb la presa dels fàrmacs.
- Si es produeix un vòmit immediatament després de prendre la medicació, habitualment està indicat prendre’n una altra dosi; no obstant això, sempre és preferible consultar la conducta a seguir amb la infermera o el metge.
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Menjar i beure
Moure's i mantenir una postura corporal correcta pP@)
- L’exercici físic pot optimitzar l’eficàcia d’alguns medicaments (com per exemple els antidiabètics orals). Davant del dubte, el més aconsellable és consultar amb l’equip de salut.
- S’ha planificar l’horari d’exercici i de medicació, tenint en compte les característiques de l’exercici i els possibles efectes adversos de la medicació.
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Moure’s i mantenir una postura corporal correcta
Reposar i dormirP@)
- Es necessari consensuar amb l’equip de salut, sobretot en els tractaments de llarga durada, les hores en què es consumeix la medicació, per tal que els seus efectes no interfereixin en el descans nocturn.
- Es important tenir present que els medicaments per combatre l’insomni s’han de prendre mitja hora abans d’anar-se’n a dormir.
- Sempre que sigui possible, els fàrmacs que provoquen somnolència (per exemple, els antihistamínics) s’han de prendre just abans d’anar-se’n a dormir.
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
EliminarP@)
- Es pot facilitar l’absorció d’un fàrmac per via rectal, si la persona s’estira sobre el costat esquerre del cos i reposa uns deu minuts.
- Després de l’administració d’un supositori, cal evitar defecar durant 20 minuts com a mínim, si no es tracta d’un supositori laxant (per exemple, de glicerina).
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Evitar perills i prevenir riscs pP@)
En cas d’ingrés hospitalari, és molt important comunicar a l’equip de salut tots els fàrmacs que es consumeixen. És important prendre’s només els medicaments que es facilitin a l’hospital, si no és que la infermera o el metge indiquen la conveniència de portar-ne algun de casa.
Abans de prendre qualsevol fàrmac es recomana:
- Llegir detingudament el prospecte i, si es tenen dubtes, consultar amb l’equip de salut.
- Llegir atentament les consideracions que es donen en funció de la situació de vida de la persona (per exemple, l’etapa del cicle vital, estar embarassada, etc.).
- Si es prenen herbes medicinals, tractaments homeopàtics o altres medicaments de venda lliure, s’han consultar amb l’equip de salut les possibles interaccions que hi pot haver amb els fàrmacs prescrits.
- Es necessari cerciorar-se que no hi ha interacció o contraindicació amb el fet de prendre begudes alcohòliques.
Si es prenen medicaments que poden tenir efectes secundaris importants (per exemple, hipoglucèmies, crisis convulsives, somnolència, falta de concentració, etc.), és convenient dir-ho a alguna persona de l’entorn més proper (família, amics, companys de feina), i indicar-li les pautes d’actuació si es produeixen.
Tots els medicaments han d’estar correctament identificats, en el seu envàs original; no s’han de tenir pastilles soltes, ja que totes s’assemblen i és fàcil confondre’s.
Si una persona se salta una dosi d’un fàrmac, per norma general, cal prendre-se-la com més aviat millor, tot i que, si ha passat massa temps (per exemple, la meitat de l’interval entre dues preses), en la majoria de les ocasions, s’ha d’esperar a la presa següent. En cap cas se n’ha de prendre una dosi doble. Si hi ha dubtes sobre com prendre una dosi oblidada, cal consultar amb la infermera o el metge.
En funció de la via d’administració del medicament, és necessari tenir una sèrie de precaucions amb la finalitat d’evitar riscos i assegurar-ne un ús correcte:
Via oftàlmica:
- Quan s’aplica un col·liri o una pomada, la visió pot quedar borrosa durant uns segons, per la qual cosa és convenient d’evitar qualsevol activitat que requereixi agudesa visual fins a recuperar la visió normal.
- S’ha de procurar que el comptagotes o l’extrem del tub no toquin ni l’ull ni qualsevol altre objecte per evitar la contaminació.
- Els preparats oftàlmics deixen de ser estèrils un cop oberts, per la qual cosa no s’han de guardar quan s’acaba el tractament.
Via òtica:
- No s’ha de tapar l’orella amb un cotó sec després d’administrar gotes, ja que podria absorbir-les; es pot tapar amb un cotó amarat amb el medicament.
Via nasal:
- No es s’ha de compartir amb ningú el nebulitzador o l’inhalador.
Via oral:
- No s’ha de manipular el medicament (buidar el contingut de les càpsules, triturar les dragees, dividir els comprimits, etc.), tret que el metge o el farmacèutic ho autoritzi; les dragees tenen una coberta especial per tal que no es desfacin a l’estómac i hi ha medicaments d’acció prolongada que perden aquesta propietat si es parteixen o es trossegen.
- Si es té dificultat per empassar-se algun comprimit o càpsula, s’ha de consultar amb el metge o el farmacèutic sobre la possibilitat d’utilitzar una altra presentació, com ara sobres, xarops, etc.
- El medicament s’ha de prendre dret o assegut, però no ajagut.
- Si es tracta de suspensions, xarops, etc., per administrar el medicament, és preferible fer servir sempre les culleres mesuradores que s’inclouen amb el medicament o les xeringues orals.
Via tòpica:
- S’ha d’evitar que l’extrem de l’aplicador (per exemple, el tub de la pomada) toqui qualsevol superfície, fins i tot el lloc d’aplicació.
- Després de l’aplicació, s’ha de tapar bé el tub i cal rentar-se les mans amb cura per evitar que el medicament pugui entrar en contacte amb la mucosa dels ulls o de la boca.
Via transdèrmica:
- És important alternar la zona cada vegada que es canvia el pegat i treure el que està posat abans de posar-ne un de nou.
- Els pegats no es poden mullar i no s’ha de tocar amb les mans la part que ha d’anar en contacte amb la pell.
Via rectal:
- Si després d’administrar un supositori, s’expulsa sencer, se n’ha de posar un altre.
- Si el supositori està tou, si es posa uns minuts a la nevera recuperarà la seva consistència habitual.
- Si cal fraccionar un supositori, s’ha de fer sempre partint-lo en sentit longitudinal.
Via vaginal:
- S’ha de rentar l’aplicador amb aigua calenta després de cada ús.
- Es més fàcil aplicar un òvul si prèviament s’humiteja amb aigua.
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Evitar perills i prevenir riscos
Comunicar-se i interaccionar socialmentP@)
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Comunicar-se i interaccionar socialment
Treballar i divertir-seP@)
- Si es viatja a una part del món en la qual no hi ha el mateix horari, o es canvia el torn de treball, es poden produir problemes per adaptar les dosis de la medicació habitual, sobretot els primers dies. És necessari dissenyar amb anterioritat junt amb la infermera un pla d’adaptació de la medicació al nou fus horari.
- Quan es prenen medicaments que poden produir com a efecte secundari somnolència, trastorns visuals, falta de concentració, etc., és convenient evitar tot tipus d’activitats (lúdiques o laborals) que impliquin risc per a la persona que els pren o per als altres.
Es recomana tenir en compte tots els consells generals, que permetran adoptar mesures saludables en relació amb l’activitat de la vida diària de:
Tòpics i conductes erròniespP@)
Un medicament que ha estat eficaç per a una persona no té per què ser-ho per a una altra que tingui el mateix problema de salut o un altre de semblant. Ni el fàrmac, ni la dosi, ni la manera com es pren, han de ser les mateixos en dues persones amb la mateixa malaltia o amb malalties amb signes i símptomes semblants.
Natural no és sinònim de segur: No hi ha res més natural però menys segur (més tòxic) que un bolet verinós.
Natural no és sinònim d’eficaç: En la majoria dels casos no hi ha estudis que avalin l’eficàcia de les herbes medicinals que hi ha al mercat.
Les herbes medicinals no es poden prendre de forma indiscriminada. Moltes herbes poden interaccionar amb medicaments i modificar-ne els efectes sobre l’organisme en dues direccions: potenciant-los, amb el risc de toxicitat que això comporta, o disminuint-los, cosa que provocaria una disminució de l’efectivitat del medicament.
 Comentaris
Comentaris
Bibliografia
Bibliografia consultada
- Ahumada J, Santana L, Serrano J. Farmacología práctica para las diplomaturas en Ciencias de la Salud.
Madrid: Ediciones Díaz de Santos; 2002 - A. López Viña ¿Cómo deben administrarse los medicamentos inhalados?.
Recomendaciones a pacientes. [En línea] [fecha de acceso: 20 de abril de 2008]. URL disponible en: http://www.separ.es - Asperheim MK. Farmacology: an introductory text.
9ª ed. Philadelphia: W.B. Saunders Company; 2002 - Beneit Montesinos JV, Velasco Martín JL. Farmacología y terapéutica clínica.
Madrid: Luzán; 1993 - Bueno Garesse, E. (2004). Aprendiendo química en casa.
Revista Eureka sobre Enseñanza y Divulgación de las Ciencias,1 (1), pp. 44-51. - Castells S, Hernández-Pérez M. Farmacología en enfermería.
Madrid: Harcourt; 2000 - DIRECTIVA 2004/27/CE DEL PARLAMENTO EUROPEO Y DEL CONSEJO de 31 de marzo de 2004 que modifica la Directiva 2001/83/CE por la que se estableceEric T, Herfindal & Dick R, Gourley. Textbook of therapeutics.
6ª ed. Baltimore (USA): Williams & Wilkins; 1996 - Farmacología Clínica. Jesús Flórez, Juan Antonio Armijo, Africa Mediavilla.
Ed Masson. - Florez J. y cols. Farmacología Humana.
4ª ed. Barcelona: Editorial Masson; 2003 - Googdman A., Goodman L.S., Gilman A. Las bases farmacológicas de la terapeútica.
10ª ed. Madrid: Editorial McGraw-Hill-Interamericana; 2003 - GUÍA DE ADMINISTRACIÓN DE MEDICAMENTOS VÍA PARENTERAL; Recomendaciones generales.
Listado de medicamentos disponibles en el hospital y procedimientos de administración. Coordinado por Iziar Martínez López y Francesc Puigventós en base a la Guía de administración de medicamentos vía parenteral del Hospital Son Dureta. - Hernández Torrejón MJ. Protocolo de Diagnóstico, Seguimiento y Tratamiento de Dislipemias.
[En línea] [fecha de acceso: 27 de marzo de 2008]. URL disponible en: http://www.uned.es/pea-nutricion-y-dietetica-I/guia/cardiovascular/Protocolo%20Dislipemias.pdf - Kee JLF, Hayes ER. Pharmacology: a Nursing Process Approach.
3ª ed. Philadelphia: W.B. Saunders Company; 2000 - Lewis S, Heitkemper M, Dirksen S. Enfermería Médico-Quirúrgica: Valoración y Cuidados de Problemas Clínicos.
6 ª ed. Madrid: Mosby; 2004 - Montoro JB, Salgado A. Interacciones fármacos-alimentos.
Barcelona: Novartis; 1999 - Mosquera González JM, Galdos Anuncibay P. Farmacología clínica para enfermería.
3ª ed. Madrid: McGraw-Hill/Interamericana; 2001 - P. Laín Entralgo. “Historia de la Medicina” Pacheco del Cerro E. Farmacología y práctica de enfermería.
Barcelona: Masson; 2000 - Pradillo P, y cols. Farmacología en Enfermería. Colección Enfermería S21
Madrid: DAE, S.L.; 2003 - Rang MP, Dale MM. Farmacología.
4ª ed. Madrid: Harcourt; 2000 - Roach SS, Scherer JC. Clinical Pharmacology.
Philadelphia: Lippincott Williamns & Wilkins; 2000 - Taylor M, Reide P. Farmacología.
Madrid: Harcourt Brace; 1999 - Vademecum Internacional. Especialidades Farmaceúticas y Biológicas. Productos y artículos de parafarmacia. Métodos de diagnóstico.
44ª ed. Madrid: MEDICOM; 2003 - Valenzuela AJ. Guía de intervención rápida de enfermería en farmacología.
Madrid: DAE; 2004 - Velasco A y cols. Farmacología fundamental.
Madrid; Editorial McGraw-Hill-Interamericana; 2003
Bibliografia addicional “fitxa medicaments” consultades ambdues en el dia de la data: 30 juny 2008

Carmen Fernández Ferrín
Infermera. Va ser Professora Emèrita de l’Escola d’Infermeria de la Universitat de Barcelona. La Carmen va morir l’agost del 2013 però la seva aportació i expertesa infermera continuaran sempre presents a la Infermera virtual.
Va ser experta en el model conceptual de Virginia Henderson, es va interessar pel desenvolupament disciplinari de la infermeria, especialment per tot el que està relacionat amb la seva construcció teòrica. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles.
Formà part de la direcció científica de la Infermera virtual i, com a tal, va participar en la definició dels conceptes nuclears que emmarquen la filosofia del web, assessorà pel que fa a la seva construcció i en el disseny de l’estructura de les fitxes. També participà en la selecció dels temes a abordar, en la revisió, des del punt de vista disciplinari, dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo al web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Alfredo Serrano Ruiz
Infermer de l’Hospital Universitari Puerta De Hierro Majadahonda, Madrid. Investigador principal d’un projecte multicèntric finançat pel Fons d’Investigació Sanitària de l’Institut de Salut Carlos III. Investigador col·laborador d’un projecte finançat per la Fundació d’Investigació de l’Hospital Universitari Puerta de Hierro Majadahonda. Té experiència com a investigador col·laborador en més de vint assajos clínics internacionals.

 Guardant valoració...
Guardant valoració... 


