Informació pràctica
S'utilitzen per a pP@)
Quan una persona desenvolupa diabetis és o perquè el pàncrees (glàndula localitzada darrere de l’estómac i per davant de la columna. Produeix sucs que ajuden a descompondre els aliments i hormones que ajuden a controlar els nivells de sucre a la sang) no segrega insulina (diabetis tipus 1), o perquè la quantitat que segrega és insuficient, o perquè la insulina no és prou eficaç per controlar els nivells de glucosa a la sang (diabetis tipus 2 i diabetis gestacional).
Amb la diabetis tipus 1, el pàncrees deixa de produir insulina i, com que aquesta hormona és imprescindible per viure, totes les persones afectades per aquest tipus de diabetis se n’han d’administrar. La insulina no es pot administrar per via oral, ja que es destrueix per l’efecte dels àcids de l’estómac. Així doncs, perquè la insulina passi a la sang i actuï, s’ha d’administrar per via intravenosa o per via subcutània (sota la pell) amb el sistema més adequat (xeringues, plomes injectores, bombes d’infusió, etc.). Si el pàncrees no funciona, es perd l’acció automàtica que regula la quantitat d’insulina a la sang segons les ingestes i l’activitat física. Per això, per mantenir uns nivells d’insulina correctes a la sang i, per tant, de glucèmia, s’ha de calcular i ajustar la quantitat o dosi d’insulina a la quantitat, la qualitat i els horaris dels àpats i a l’activitat física.
Per a les persones amb diabetis tipus 2, l’administració de la insulina és necessària si ha fracassat el tractament amb fàrmacs orals (antidiabètics orals), si hi ha una malaltia intercurrent (la que té lloc en el transcurs d’una altra, com ara la grip) que pot dificultar el manteniment dels nivells de glucosa adequats, o bé si el pàncrees pateix un defecte de secreció d’insulina després d’anys d’evolució de la malaltia. L’adequació de les dosis d’insulina als àpats i a l’activitat física també és necessària en aquests casos.
Finalment, en el cas de la diabetis gestacional, l’administració de la insulina és necessària si l’alimentació i l’activitat física no són suficients per normalitzar els nivells de glucosa a la sang.
Consells de salut: Diabetis
Com actuen en l'organismeP@)
La funció de la insulina és permetre l’entrada de la glucosa a les cèl·lules de l’organisme, perquè aquestes la puguin utilitzar com a font d’energia.
La insulina serveix, també, per aprofitar correctament tots els aliments. Permet que s’emmagatzemin a l’organisme per tal de poder ser utilitzats quan es necessita energia per fer un esforç o en períodes de dejuni.
Consells de salut: Diabetis - la insulina
Com prendre'lspP@)
La via d’administració habitual de la insulina és la subcutània, ja sigui en forma d’injecció directa sota la pell o en forma de perfusió subcutània contínua mitjançant l’anomenada bomba d’infusió contínua d’insulina (BICI).
1. Administració subcutània de la insulina; 2. Material per a la infusió de la insulina subcutània; 3. Factors que cal tenir en compte per administrar correctament la insulina subcutània (xeringa, plomes i dispositius precarregats); 4. Com es prepara la insulina? ; 5. Com s'administra la insulina?
Existeixen, també, altres vies d’administració.
- Via intravenosa. És una via utilitzada, generalment, en el medi hospitalari per corregir situacions especials, com una cetoacidosi, en la cirurgia o durant el part, per perfusió contínua o afegida a sèrums salins o glucosats. Les úniques insulines que es poden administrar per aquesta via són les ràpides i les ultraràpides.
- Via intramuscular. Es pot utilitzar quan, de manera voluntària, es busca augmentar la velocitat d’absorció de la insulina, principalment quan s’injecta a la cuixa. S’utilitza, per exemple, quan, en casos de cetoacidosi, no és possible administrar la insulina per via intravenosa.
- Via peritoneal. S’utilitza en persones amb diabetis que fan diàlisi peritoneal o en les bombes implantables d’infusió contínua d’insulina (BICI).
- Via inhalada. S’administra amb un petit dispositiu, en forma d’aerosol, que fa que la insulina penetri als pulmons. Incorpora un mecanisme que ajuda la persona a inhalar la dosi exacta d’insulina. El perfil d’acció de la insulina inhalada és semblant al de la insulina ràpida.
Medicaments: formes d’administració
Tenint en compte el perfil d’acció de les insulines i, sobretot, l’inici d’acció una vegada administrada per via subcutània, s’aconsella administrar les insulines de la manera següent:
- Ultraràpides. S’han d’administrar just abans de l’àpat. Si la glucèmia abans de menjar és inferior a 70 mg/dl, es pot administrar durant l’àpat i, fins i tot, just després de menjar.
- Ràpides. S’han d’administrar tenint en compte els valors de glucèmia capil·lar d’abans dels àpats (preprandials); es recomana esperar de 15 a 30 minuts entre l’administració de la insulina i l’inici de la ingesta (excepte quan les glucèmies siguin inferiors a 70 mg/dl).
- Intermèdies. Cal administrar-les seguint la pauta prescrita per l’equip de salut, uns 30-45 minuts abans de menjar o bé abans d’anar a dormir i sempre tenint en compte els valors de glucèmia capil·lar previs a l’administració.
- Mescles. S’han d’administrar seguint de la pauta prescrita per l’equip de salut, uns 30 minuts abans de menjar i sempre tenint en compte els valors de glucèmia capil·lar previs a l’administració.
- Basals. S’administren, segons la dosi, en una o dues injeccions al dia i de manera independent als àpats. És important, però, que l’administració es faci sempre a la mateixa hora.
1. Administració subcutània de la insulina
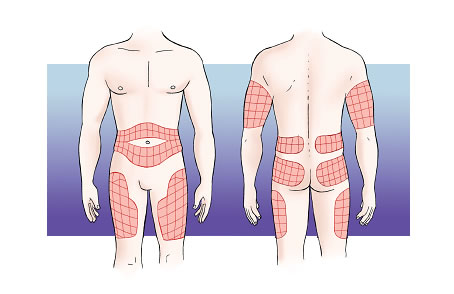
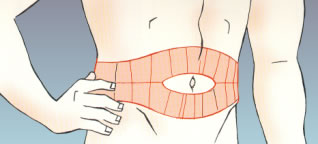
Avui dia, la forma més habitual d’administrar la insulina és la via subcutània. S’administra en el teixit subcutani, que es troba en totes les parts del cos, entre la pell i els músculs. Algunes zones, però, són més adequades per administrar la insulina, ja que estan allunyades de les articulacions, dels nervis i dels grans vasos (artèries i venes). Són les parts següents:
- la part superior dels braços,
- la part anterior i lateral de les cuixes,
- la part superior de les natges,
- l’abdomen.
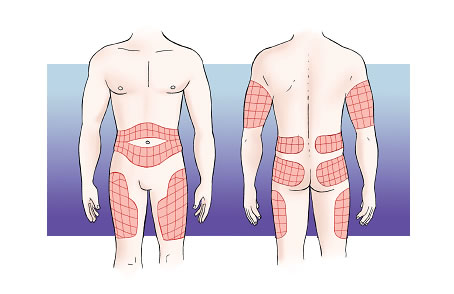
La insulina subcutània s’administra sobretot mitjançant injeccions amb xeringa, amb plomes o dispositius precarregats o amb bombes d’infusió contínua d’insulina (BICI).
2. Material per a la infusió de la insulina subcutània
2.1 Xeringues d’insulina.
S’utilitzen per injectar la insulina que es presenta en vials o flascons. Les que s’usen actualment són de plàstic i porten l’agulla incorporada. Aquesta agulla pot ser de 8 mm de llargada per 0,30 mm de diàmetre o de 12,7 mm de llargada per 0,33 mm de diàmetre, perquè pugui adaptar-se a les persones que la fan servir. A més, està lubricada i preparada per minimitzar el dolor i la lesió, de manera que la injecció resulta pràcticament indolora. Les xeringues tenen l’avantatge de permetre mescles manuals d’insulina. Al nostre país, actualment, existeixen xeringues amb escala per a concentracions de 100 UI (unitats internacionals) /ml, en presentacions de:
- 0,3 ml amb 30 UI (graduades d’1 en 1 unitat),
- 0,5 ml amb 50 UI (graduades d’1 en 1 unitat),
- 1 ml amb 100 UI (graduades de 2 en 2 unitats).
2.2 Plomes o dispositius precarregats.
Són els instruments més utilitzats, a part de les xeringues que, a més d’emmagatzemar la insulina, serveixen per dosificar-la i injectar-la. N’hi ha de molts tipus segons els diferents fabricants: algunes, un cop acabada la insulina, es llencen (plomes precarregades) i en d’altres, es canvia el cartutx d’insulina de l’interior (plomes recarregables). Actualment, aquest últim tipus de dispositiu s’utilitza poc.
Ambdós mecanismes d’administració d’insulina tenen molts avantatges.
- Permeten una major precisió de les dosis.
- Tenen més acceptació que la xeringa i l’agulla tradicionals, ja que simplifiquen el procés d’injecció i faciliten el seguiment el tractament, sobretot quan la insulina s’ha d’administrar fora de casa (a l’escola, a la feina, en restaurants, etc.).
- Ofereixen autonomia a les persones amb deficiències visuals o altres discapacitats que dificulten la càrrega de la insulina.
- Incorporen un dispositiu de seguretat que no permet carregar la dosi d’insulina si no n’hi ha una quantitat suficient en el dispositiu.
L’únic desavantatge és en els dispositius on hi ha mescles de dos tipus d’insulines, ja que, tot i que poden ser molt còmodes d’utilitzar, si no s’adapten a les necessitats de cadascú, no se’n poden modificar les dues dosis, si s’ha d’augmentar o disminuir puntualment només un dels dos tipus d’insulina. Les agulles per a plomes o els dispositius d’administració d’insulina no estan incorporats al dispositiu, és la persona qui les ha de posar cada vegada que s’ha d’injectar insulina. N’hi ha de diferents mides perquè es puguin adaptar a les característiques de les persones que han d’utilitzar-les: 5, 6, 8 i 12,7mm.
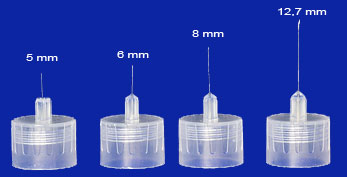
Font: Blog Diabetes en la red. http://diabetesenlared.blogspot.com.es/2013/04/analizamos-las-agujas-de-insulina-1.html
Els fabricants recomanen que les agulles de les xeringues i les agulles disponibles per a plomes s’utilitzin només una vegada. El motiu és que no se’n pot garantir l’esterilitat, i això pot augmentar el risc d’infeccions locals i el risc d’augment de les anomenades lipodistròfies: la lipohipertròfia (creixement del teixit subcutani en forma de nòduls) i la lipoatròfia (depressió produïda per la pèrdua o la depressió del teixit subcutani), ja que la reutilització de les agulles provoca canvis físics, químics i estructurals, per fatiga del metall, i pèrdua del lubricant.
Tot i això, es poden reutilitzar més d’una vegada per la mateixa persona (quatre vegades, com a màxim), excepte en els casos en què hi ha dolor o lipodistròfia.

El millor instrument per a les persones amb diabetis és el que recomani l’equip de salut, que tindrà en compte les prioritats i necessitats de la persona.
2.3 Bomba d’infusió contínua d’insulina (BICI).
És el sistema utilitzat per les persones amb diabetis mellitus (DM) tipus 1. Permet administrar la insulina de forma més fisiològica, és a dir, d’una manera molt semblant a com ho fa el pàncrees d’una persona que no té diabetis.
A diferència del tractament amb dosis múltiples d’insulina, les BICI subministren insulina ràpida, o anàlegs d’insulina ràpida, en lloc d’insulina retardada, per cobrir les necessitats d’insulina basal o preprandial i per mantenir els nivells de glucosa correctes durant tot el dia, fora dels àpats. Aquests nivells de glucosa s’anomenen línia basal i corresponen al 40-50% de les necessitats diàries d’insulina. Amb les bombes es pot programar una línia basal amb dosis diferents i adequar-les a les necessitats de cada moment del dia.
La insulina que s’administra just abans dels àpats és l’anomenada suplement o bol. Serveix per controlar l’augment de la glucèmia que es produeix després dels àpats, és a dir, la glucèmia postprandial.
La teràpia intensiva, amb dosis múltiples d’insulina o amb bomba, requereix més implicació, habilitats i coneixements de la persona amb diabetis que la teràpia convencional. Per exemple, la persona amb diabetis s’ha de comprometre a fer tres controls de glucèmia diaris com a mínim i ha de quantificar el que menja.
Malgrat això, la teràpia amb bomba d’infusió afavoreix la llibertat horària: com que la infusió basal assegura uns nivells d’insulina suficients, la persona amb diabetis es pot saltar algun àpat o bé en pot modificar els horaris. La bomba és un aparell d’una mida semblant a una targeta de crèdit però més gruixut, que ha de ser programat per la persona que el porta sempre seguint els consells de l’equip de salut. No mesura la glucèmia capil·lar, ni administra la insulina automàticament. A l’interior, hi ha un compartiment per col·locar el dipòsit d’insulina, que s’ha d’omplir de la mateixa manera que una xeringa convencional. Està connectat permanentment, a través d’un catèter, a la zona subcutània, normalment a l’abdomen, i s’ha de canviar cada tres dies. Es pot desconnectar sempre que la persona ho desitgi (per dutxar-se, per fer esport, etc.) i sempre que s’hagi pactat amb l’equip de salut el procediment d’actuació, segons l’activitat que es faci durant el temps de desconnexió.
Les persones de l’entorn familiar i social de la persona que duu una bomba d’insulina han d’estar familiaritzades amb el funcionament i han de saber com cal actuar en situacions determinades: per exemple, si es produeix una hipoglucèmia greu, cal desconnectar l’infusor o bé tallar el catèter.
L’adaptació al pla d’alimentació permet una flexibilitat d’horaris i de quantitats de la ingesta i, a més, no cal prendre suplements entre els àpats principals.
Indicacions de la bomba d’infusió contínua d’insulina (BICI)
- Dones amb diabetis tipus 1 que planifiquen un embaràs.
- Persones amb diabetis tipus 1 que presenten el fenomen de l’alba molt marcat o hipoglucèmies molt freqüents.
- Persones amb diabetis tipus 1 molt inestable, amb episodis hiperglucèmia i hipoglucèmia quan hi ha canvis mínims en les dosis d’insulina.
- Persones amb diabetis tipus 1 que, per la seva activitat professional, tenen horaris de feina molt inestables, cosa que fa que el tractament amb dosis múltiples d’insulina sigui difícil d’adaptar al seu estil de vida.
Inconvenients de la BICI
- Problemes a la pell, com ara al·lèrgies o infeccions, si no se segueixen unes normes higièniques adequades.
- Risc de descompensació cetònica. A diferència del que succeeix amb el tractament amb dosis múltiples d’insulina, amb les bombes no es crea cap dipòsit subcutani d’insulina. Per això, si l’administració d’insulina es veu interrompuda per l’obstrucció del catèter, per exemple, hi pot haver, de manera molt ràpida, una descompensació metabòlica per cetosi. És per això que l’usuari de BICI ha de disposar d’una pauta alternativa d’insulina subcutània (amb xeringa o ploma).
- Hipoglucèmies. Les hipoglucèmies són menys brusques i, de vegades, poden passar desapercebudes.
- Despeses. L’elevat cost que suposa fer servir una bomba fa que se’n limitin les recomanacions i que en minvi l’acceptació dels possibles usuaris.
3. Factors que cal tenir en compte per administrar correctament la insulina subcutània (xeringa, plomes i dispositius precarregats)
3.1 Higiene
- No és necessari desinfectar amb alcohol la pell de la zona on es farà la punxada, però sí que és important seguir una bona higiene corporal i rentar-se les mans abans de cada injecció d’insulina.
- Si es fa servir alcohol, s’ha de deixar evaporar abans de punxar, perquè, si no, la punxada pot ser més dolorosa.
3.2 Gruix del teixit subcutani
- La insulina s’ha d’administrar al teixit subcutani, des d’on s’absorbirà lentament i passarà a la sang per iniciar l’acció.
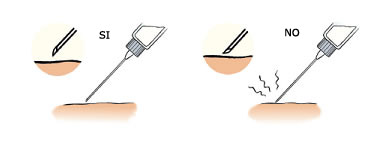
- Si s’injecta directament al múscul, l’absorció és més ràpida i pot provocar hipoglucèmies
- Si s’injecta just sota la pell, l’absorció és més lenta, fa més mal i pot provocar una reacció immunitària (reacció antigen/anticòs), és a dir, una reacció al·lèrgica.
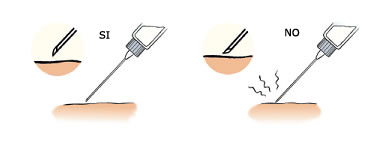
Veure imatge: Com es punxa
3.3 Zones d’injecció
L’absorció de la insulina té tendència a variar segons la zona on s’injecta:
- abdomen: absorció ràpida,
- braços: absorció mitjana,
- cuixes: absorció lenta,
- natges: absorció més lenta.
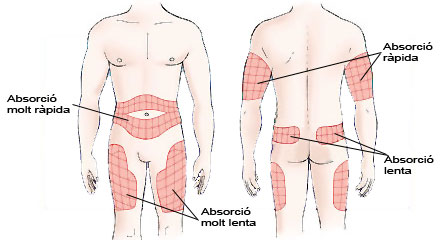
Segons el tipus d’insulina es recomana utilitzar unes zones corporals determinades:
- insulines ràpides, insulina lispro, insulina aspart i insulina glulisina: abdomen i braços;
- insulines intermèdies, insulines lentes i mescles: natges i cuixes;
- insulina glargina i insulina detemir: diverses zones sense variabilitat en l’acció.
Braços:
- Es recomana fer la injecció en la part superior externa (múscul deltoide).
- La injecció s’ha de posar quatre dits per sobre del colze i quatre per sota de l’espatlla.
- Si no es pot fer pessic, és important usar agulles d’una mida inferior a 8 mm o bé punxar en un angle de 45º.
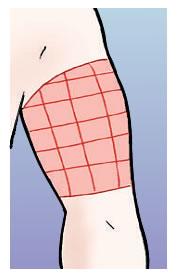
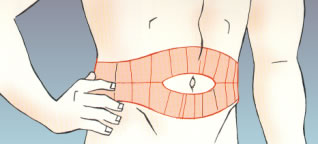
Abdomen:
- La injecció s’ha de posar a quatre dits del melic.
- Cal dividir la zona d’injecció en quatre parts imaginàries i fer rotació de la zona de punció setmanalment.
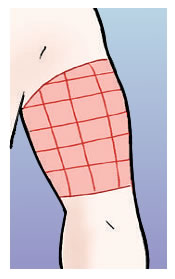
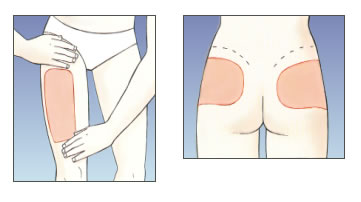
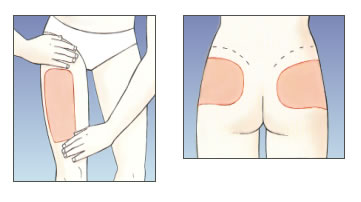
Cuixes i natges:
- A les cuixes, cal posar la injecció a la part superior externa; s’ha de fer quatre dits per sota l’engonal i quatre dits per sobre del genoll.
- A les natges, cal posar la injecció quatre dits per sota dels malucs.
3.4 Tècnica d’injecció
- la llargada de l’agulla,
- la constitució física de la persona: cal tenir en compte si és un infant, una persona prima, una persona amb pes normal o una persona amb sobrepès.
Abans, totes les agulles eren de 12-15 mm. Per això es recomanava punxar amb pessic, col·locant l’agulla en un angle de 45º. Actualment, es disposa d’agulles de 8 mm que permeten punxar en un angle de 90º, per a persones amb normopès, i agulles de 5 o 6 mm, per a nens, persones primes o esportistes amb molta massa muscular i poc teixit subcutani. Si la punxada es fa a la natja, es pot fer en un angle de 90º, sense pessic, ja que en aquesta zona el teixit subcutani és més gruixut, fins i tot amb persones primes o infants.
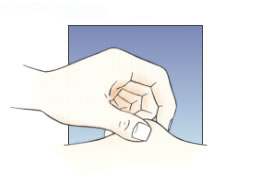
De tota manera, si es fa pessic, la llargada de l’agulla és poc rellevant. És important que el pessic es faci correctament: amb els dits índex, del mig i polze, estirant la pell i el teixit subcutani, sense aixecar el múscul. La pell no s’ha de deixar anar fins que no s’ha acabat d’administrar la insulina.
Fer servir un agulla més llarga no comporta sentir més dolor, necessàriament. Les agulles més curtes tenen una millor acceptació perquè sembla que hagin de causar menys dolor, tot i això, no es recomanen en persones amb sobrepès.
Es recomana introduir tota l’agulla per evitar moviments a l’hora d’injectar la insulina. També es molt important fer rotació en les zones de punció.
3.5 Factors que poden modificar el perfil d’acció de la insulina
- El moviment físic en el lloc de la injecció,
- la calor en el lloc de la injecció,
- un massatge en el lloc de la injecció,
- fer una injecció massa profunda o intramuscular.
Factors que endarrereixen l’acció de la insulina:
- el fred en el lloc de la injecció,
- fer una injecció massa superficial.
- presencia de lipodistrofies.
Punxar de manera repetitiva una mateixa zona durant molt de temps pot comportar lipodistròfies. Per això és molt important fer rotació en les zones de punció.
4. Com es prepara la insulina?
4.1 Tècnica per carregar un sol tipus d’insulina amb xeringa
Cal rentar-se les mans amb aigua i sabó.
- Si la insulina és retardada o barrejada, s’inverteix i es fa rodar el vial entre les mans per mesclar-la bé. En el cas de les insulines ràpides, ultraràpides, glargina o detemir, no és necessari fer rodar el flascó ja que, malgrat que són insulines retardades o lentes, tenen un aspecte transparent.
- Es neteja el tap del vial amb un tros de cotó fluix mullat amb alcohol i es deixa assecar.
- Es retira la caputxa protectora de l’agulla i s’omple la xeringa amb una dosi d’aire igual a la dosi d’insulina que es vol treure.
- S’injecta l’aire al vial d’insulina i, amb la xeringa i el vial a l’alçada dels ulls, s’aspiren de 2 a 4 unitats d’insulina més de les que s’han d’injectar. Això permetrà ajustar millor la dosi.
- Es treu l’agulla del vial i es comprova que no hi hagi bombolles d’aire a la xeringa. Si hi ha entrat aire, es pot colpejar suaument per fer pujar les bombolles a la part superior de la xeringa. Aleshores se’n pressiona l’èmbol per expulsar-les i trobar la dosi exacta que cal preparar.
- Es comprova la dosi d’insulina.
- Un cop enllestida la dosi, i mentre es prepara la zona d’injecció, es posa la caputxa estèril a l’agulla.
4.2 Tècnica per fer una barreja d’insulines ràpides i intermèdies amb xeringa
- Cal rentar-se les mans amb aigua i sabó.
- Si la insulina és intermèdia, s’ha de fer rodar el vial entre les mans per barrejar-la bé. La insulina glargina o detemir no es pot barrejar amb cap altre tipus d’insulina.
- Es neteja el tap dels vials amb un tros de cotó fluix mullat amb alcohol i es deixa assecar.
- Es treu la caputxa protectora de l’agulla i s’omple la xeringa amb una dosi d’aire igual a la dosi d’insulina retardada que es vol treure.
- S’injecta a l’ampolla d’insulina retardada l’aire corresponent a les unitats que es vulguin carregar.
- Es torna a carregar a la xeringa una dosi d’aire igual a la dosi d’insulina ràpida que es vol treure.
- S’injecta a l’ampolla d’insulina ràpida l’aire corresponent a les unitats que es vulguin carregar, s’inverteix el vial i s’extreu la insulina sense que s’hi facin bombolles.
- Sense moure gens l’èmbol, es punxa el vial d’insulina retardada, es gira el flascó i se n’extreuen les unitats previstes.
- Un cop enllestida la dosi i mentre es prepara la zona d’injecció, cal posar la caputxa estèril a l’agulla i injectar la mescla abans de cinc minuts.
- Si, accidentalment, s’ha extret massa insulina retardada, no s’ha de tornar a introduir mai dins del vial. S’ha de llençar tota la mescla i tornar a començar.
5. Com s’administra la insulina?
5.1 Tècnica d’injecció de la insulina amb xeringa
Amb una bona higiene corporal, no cal alcohol per netejar la zona on s’ha d’injectar la insulina. Si es fa servir alcohol en una zona poc neta, s’ha de deixar evaporar.
- S’agafa la xeringa com una ploma estilogràfica, amb el bisell de l’agulla mirant cap amunt i, amb l’altra mà, es fa un pessic a la zona on s’ha d’injectar la insulina (en aquest cas, l’angle d’injecció pot ser de 45 º o de 90 º).
- S’insereix l’agulla amb el bisell mirant cap amunt.
- Sense deixar anar el pessic, amb la mà lliure, s’estira l’èmbol fins a 1-2 unitats. Si surt sang, no s’ha d’injectar la insulina; cal treure l’agulla, llençar la preparació i tornar a començar en un altre lloc. Si no surt sang, s’ha de prémer l’èmbol fins al final per injectar la insulina.
- Es deixa anar el plec, es treu l’agulla a poc a poc i es fa una pressió lleugera (no un massatge) sobre la pell amb el cotó fluix. No passa res si surt alguna gota petita de sang en treure l’agulla.
- Abans de llençar la xeringa, es torna a tapar amb la caputxa o es diposita en un recipient especial (pot de vidre) per evitar que algú s’hi punxi.
5.2 Tècnica d’administració de la insulina amb ploma injectora o dispositiu precarregat Encara que totes les plomes s’assemblen, cadascuna té un manual d’instruccions propi que s’ha de consultar abans de fer-les servir per primera vegada.
Encara que totes les plomes s’assemblen, cadascuna té un manual d’instruccions propi que s’ha de consultar abans de fer-les servir per primera vegada.
- Si contenen insulines intermèdies i mescles (d’aspecte tèrbol), s’han de barrejar fent girar el dispositiu entre les mans unes 20 vegades o movent-lo de dalt a baix unes 10 vegades fins que el líquid aparegui uniforme. Les insulines d’acció ràpida, ultraràpida i els anàlegs d’insulina retardada (d’aspecte transparent) no s’han de moure.
- Es posa l’agulla al dispositiu, es retira la llengüeta de l’agulla, es cargola en el sentit de les agulles del rellotge i se’n treu la caputxa exterior.
- Abans de cada injecció, s’ha de comprovar el pas de la insulina per l’agulla, sobretot després de canviar-la (és el que s’anomena purgar l’agulla). Cal marcar dos o tres unitats i, mantenint la ploma o el dispositiu en posició vertical, amb l’agulla cap amunt, pressionar suaument el botó d’injecció. Si no surt cap gota d’insulina per la punta de l’agulla, s’ha de repetir el procés fins aconseguir-ho. Si, malgrat tot, no apareix la gota i no hi ha aire a la ploma o al dispositiu, cal canviar l’agulla per una altra.
- Es carrega la dosi indicada segons la tècnica de cada ploma o dispositiu; es treu la caputxa interior de l’agulla.
- S’injecta la insulina, segons la tècnica aconsellada per l’equip de salut, i es manté el botó d’injecció pressionat durant un mínim de 10 segons abans de treure l’agulla de la pell, per tal d’injectar-hi les últimes gotes.
Mesures per disminuir el dolor de les injeccions:
- Injectar la insulina a temperatura ambient.
- Eliminar les bombolles d’aire de la xeringa abans d’injectar la insulina.
- Mantenir els músculs de la zona d’injecció relaxats mentre s’injecta.
- Penetrar la pell ràpidament.
- No canviar la direcció de l’agulla durant la inserció ni a l’hora de treure-la.
- Evitar l’ús d’alcohol i, en el cas que se n’hagi de fer servir, esperar que s’evapori totalment abans d’injectar.
- No utilitzar més de quatre vegades la mateixa agulla.
Efectes secundarispP@)
L’efecte secundari més freqüent del tractament amb insulina és la hipoglucèmia, encara que, més rarament, en poden aparèixer d’altres.
- Hipoglucèmia. Designa un nivell baix de glucosa a la sang. En general, es diu que hi ha una hipoglucèmia quan els valors són entre 50 mg/dl i 60 mg/dl. La hipoglucèmia s’acostuma a manifestar de manera sobtada amb tremolors, irritabilitat, pal·lidesa, suor, palpitacions i gana. Els símptomes de la hipoglucèmia poden variar segons cadascú, però sempre són els mateixos en cada persona. De fet, són senyals d’alarma que el cervell envia quan no pot captar prou glucosa per funcionar.
Diabetis i els problemes de salut aguts
- Reaccions locals. Són les més freqüents. Consisteixen en eritema, induració i pruïja (picor) en el lloc de la injecció. Poden aparèixer de forma immediata (al cap de pocs minuts) o tardana (després de quatre hores o més). En general, aquestes reaccions són lleus i desapareixen al cap de poques setmanes, encara que se segueixi amb el tractament.
- Reaccions sistèmiques. Són molt rares (per sota del 0,1 % de les persones que reben insulina). Acostumen a donar-se en persones que, quan reinicien el tractament amb insulina, presenten reaccions locals que, en lloc de disminuir d’intensitat, són cada vegada més severes i acaben acompanyant-se de reacció sistèmica: urticària, edema de laringe i xoc.
- Resistència a la insulina. Es diu que hi ha una resistència a la insulina quan la resposta metabòlica a la insulina és menor que no s’esperava. Això pot passar per causes no immunològiques (obesitat, estrès, infecció, embaràs) o bé per causes immunològiques (anticossos antiinsulina i anticossos antireceptors d’insulina).
-
Trastorns tròfics. Són les anomenades lipodistròfies (lipoatròfia, lipohipertròfia). La prevenció d’aquestes lesions s’aconsegueix amb una diversificació adequada dels punts d’injecció i amb el canvi freqüent de l’agulla.
- Augment de pes. La insulina és una hormona anabolitzant (promou la síntesi de proteïnes), per la qual cosa les persones amb diabetis tipus 1 que han perdut massa muscular i, per tant, pes abans del diagnòstic el recuperen amb l’administració de la insulina. D’altra banda, la insulina ajuda el teixit adipós (teixit gras) a captar la glucosa i a emmagatzemar-la en les seves cèl·lules (adipòcits), cosa que implica un augment de pes.
Com utilitzar-los correctament pP@)
1. Precaucions i pautes d’actuació
Es poden seguir diferents pautes de tractament. Sigui quina sigui la insulina prescrita, cal seguir les indicacions del metge. Per tal de mantenir la glucèmia en uns nivells correctes, el perfil d’alimentació que se segueixi ha d’estar d’acord amb el perfil d’acció de la insulina o de les insulines prescrites en el tractament. Pel que fa a la conservació de la insulina, és important saber que:
- La insulina és una hormona sensible a la llum i a la temperatura. Per assegurar-ne l’efectivitat, cal protegir-la de la llum natural o artificial.
- La insulina utilitzada es pot mantenir a temperatura ambient durant un temps màxim d’un mes, sempre que estigui entre els 4 ºC i els 30 ºC.
- Els vials, els cartutxos o les plomes injectores de reserva, s’aconsella guardar-los a la porta de la nevera entre 4 ºC i 8 ºC. Cal evitar que es congelin perquè no perdin efectivitat.
Abans d’administrar-se, sempre cal inspeccionar la insulina, per assegurar que no presenta alteracions (precipitacions, canvis en el color, petits grumolls a la paret del flascó...), i comprovar-ne la data de caducitat.
2. Com i quan acaba el tractament
- La diabetis tipus 1 es caracteritza per una absència quasi total de producció d’insulina des de les primeres edats (infantesa o adolescència). El tractament farmacològic de la diabetis tipus 1 consisteix en l’administració d’insulina durant tota la vida i, per tant, el tractament no acaba mai.
- En la diabetis tipus 2 el tractament amb insulina pot ser:
- Temporal, en els casos de malalties intercurrents, cirurgia o embaràs. En aquestes situacions, el tractament amb insulina acabarà quan es resolgui la circumstància que provoca la necessitat d’administrar-la.
- Definitiu, amb la possibilitat de combinar-lo amb alguns fàrmacs orals, quan fracassa del tractament amb fàrmacs orals o si el pàncrees pateix un defecte de secreció d’insulina després d’anys d’evolució de la malaltia. En aquest cas, el tractament és per a tota la vida.
- En la diabetis gestacional, la insulina és necessària quan amb l’alimentació i amb l’activitat física no n’hi ha prou per controlar les glucèmies. Generalment, el tractament acaba quan finalitza l’embaràs.
Insulina en les etapes del cicle vitalpP@)
1. La insulina en la infància i adolescència
Les edats infantil i juvenil habitualment es relacionen amb la diabetis tipus 1 i, per tant, requereixen tractament amb insulina. La diabetis comporta canvis en la vida del nen o del jove i de les persones que l’envolten. Entre altres coses, ha d’aprendre a injectar-se la insulina, procés en el qual necessita un temps d’adaptació.
En aquest sentit, s’aconsella tractar el nen o el jove amb normalitat, com abans de l’aparició del problema de salut, i mantenir una comunicació fluïda entre els pares i els mestres perquè la integració a l’escola es pugui dur a terme sense cap mena d’entrebanc.
Actualment, a causa de l’augment de l’obesitat infantil (hàbits alimentaris poc saludables, sedentarisme, etc.), cada cop es comencen a veure més casos de diabetis tipus 2 en els nens. Fins fa pocs anys, la diabetis tipus 2 es presentava només en les persones adultes, ja que està molt relacionada amb el sobrepès; aquesta situació, però, està canviant perquè cada cop hi ha més nens amb excés de pes. El primer pas per abordar la diabetis tipus 2, tant en nens com en adults, és la dieta i l’exercici físic. Si no s’aconsegueix controlar la malaltia per aquests mitjans, es pot recórrer als tractaments farmacològics amb antidiabètics orals i/o insulina.
Diabetis en la Infància
Consells de salut: Infància
Consells de salut: Adolescència
2. La insulina en la vellesa
Els objectius del tractament en aquesta etapa són similars als de qualsevol altra persona amb diabetis. S’han de tenir en compte, però, les circumstàncies especials de l’edat i cal adaptar els objectius que es volen assolir a les particularitats físiques, psicològiques, familiars i socials de cada persona. En el cas de la persona gran, cal tenir una cura especial a evitar les hipoglucèmies, que poden estar provocades pel tractament farmacològic propi de la diabetis, ja sigui amb insulina o amb fàrmacs orals.
L’equip de salut recomanarà a cada persona el tipus de dispositiu per a l’administració de la insulina que necessiti, tenint-ne en compte les necessitats i les particularitats.
Diabetis en la vellesa
Consells de salut: Vellesa
Consideracions enfront de les diferents situacions de vidapP@)
1. Embaràs i alletament
Durant l’embaràs, el tractament per a la diabetis serà sempre la insulina, tant per a les dones amb diabetis prèvia (tipus 1 o tipus 2) com per a les que tenen una diabetis gestacional.
La insulina és el fàrmac d’elecció en tots els casos perquè no produeix cap efecte teratogen (que pot produir malformacions) en el fetus ni significa un inconvenient perquè la mare pugui alletar el fill amb normalitat.
Diabetis gestacional
Diabetis en l'embaràs
2. Malalties intercurrents
Les malalties intercurrents malalties intercurrents són les que tenen lloc en el transcurs d’una altra malaltia i que la modifiquen en un grau més o menys elevat. En el cas de la diabetis, les malalties intercurrents poden dificultar el manteniment dels nivells de glucosa adequats. Les pautes d’actuació generals davant de les malalties intercurrents tenen com a base, a més de l’alimentació i l’autocontrol, l’administració d’insulina i de fàrmacs orals. Quan hi ha una hiperglucèmia patent o molt important, pot ser necessari augmentar la dosi habitual d’insulina. Les pautes, les donarà l’equip de salut, en funció de si, a banda de la hiperglucèmia, hi ha presència d’acetona a l’orina. Les persones amb diabetis tipus 2 que segueixen un tractament amb fàrmacs orals els han de continuar prenent i, fins i tot, és possible que sigui necessària l’administració temporal d’insulina.
Diabetis i les malalties intercurrents
3. Viatjar
Preparar els desplaçaments amb antelació permet gaudir d’uns viatges més tranquils i més segurs. Si s’ha de viatjar a l’estranger, es recomana tenir una assegurança que cobreixi el cas de malaltia i disposar d’informació, entre altres coses, sobre la temperatura, la diferència respecte de l’hora local i el sistema sanitari del país al qual es viatja. Si es va a un país on hi ha molta diferència horària i se segueix el tractament amb insulina, es recomana visitar l’equip de salut per tal que aconselli sobre com ajustar la pauta d’insulina i l’alimentació a la nova zona horària. És important, també, portar el material i la medicació necessaris per a més dies dels previstos, per si s’endarrerís la tornada a casa.
Si se segueix el tractament amb insulina, no cal portar-la en recipients especials, però sí que és important no exposar-la a temperatures extremes (a la guantera del cotxe, per exemple, la temperatura pot arribar fins als 40º C i, a la bodega d’un avió, baixar dels 0º C). Si es viatja a països molt càlids, o es fa una sortida al camp o a la platja, es recomana portar la insulina en una nevera portàtil especialment dissenyada per a aquest ús o bé en un termos o en un recipient de suro que protegeixi la insulina dels canvis bruscos de temperatura i de llum. Cal recordar que la insulina es pot conservar durant quatre setmanes a qualsevol temperatura entre els 2 ºC i els 30 ºC.
Si es planifica un viatge a llocs on hi ha un canvi horari respecte del lloc on es viu, s’hi han d’ajustar els àpats i les hores d’administració de la insulina. Si s’ha de fer un vol llarg, cal mantenir el rellotge a l’hora del lloc de sortida, sense variar el moment de menjar ni d’administrar la insulina. En arribar al lloc de destí, es poden reprendre les dosis a l’hora habitual.
És important portar tot el material i la medicació a l’equipatge de mà i, en el cas que es viatgi en avió, no facturar-lo.
Diabetis i viatjar
 Comentaris
Comentaris
Llistat
En el apartado de material incluimos esas observaciones que comentas y explicamos como los fabricantes de material de inyección hacen esa recomendación. Link: https://www.infermeravirtual.com/esp/problemas_de_salud/tratamientos/insulina#tutorial-64-el_material
En lo referente a la fecha de actualización puedes verla justo debajo de las estrellas de valoración.
Un saludo y muchas gracias por leernos.
Enllaços d'interès
- Fonts d'interès general
- Associacions / Grups d'ajuda mútua
- Societats professionals
- Comunitats d'usuaris
Fonts d'interès general
- CDC Diabetes Public Health Resource
- Diabètics.com
- Diabetis Juvenil
- Forumclínic
- Fundació Carrasco i Formiguera
- National Institute of Diabetes and Digestive and Kidney Diseases
Associacions / Grups d'ajuda mútua
- American Association of Diabetes Educators
- Associació Americana de Diabetis
- Associació Catalana de Diabetis (ACD)
- Associació Catalana de Dietistes-Nutricionistes
- Associació de Diabètics de Catalunya (ADC)
- Canadian Diabetes Association
- European Association for Study of Diabetes (EASD)
- Federació de Diabètics Espanyols (FEDE)
- Fundació per a la Diabetis
- International Diabetes Federation
- Juvenile Diabetes Foundation International
- The Islet Foundation
Societats professionals
- Diabetes UK
- International Society for Pediatric and Adolescent Diabetes
- Societat Espanyola de Diabetis
- Societat Espanyola d'Endocrinologia i Nutrició
Comunitats d'usuaris
Bibliografia
Bibliografia consultada
- American Diabetes Association. Expert Committee on the diagnosis and classification of diabetes mellitus. Report of the expert committee on the diagnosis and classification of diabetes mellitus.
Diabetes Care 1997; 20:1183-1197. - American Diabetis Association. Tratamiento de la diabetes Mellitus y sus complicaciones.
Barcelona :Ed. Medical Trends, SL.; 1994. - Associació Catalana de Diabetis. Diabetis Mellitus.
Tarragona: Ed. El Mèdol; 1996. - Cano-Pérez J.F, Franch J, Mata M. y miembros de los grupos GEDAPS de España. Guía de tratamiento de la diabetes tipo 2 en Atención Primaria.
4ª Edición. Madrid : Editorial Elsevier España S.A; 2004. - Castell C, Gussinyé M, Lloveras G. Com conviure amb la diabetis tipus 1: saber-ne més per viure millor.
Direcció General de Salut Pública, Barcelona, 2002; 5:57-81. - Curso de educació terapèutica en diabetes.
F.E.A.E.D 2004 - Diabetes Care.
2007volum 30 suplement 1: p. 7. - Diabetes Care.
2007volum 30 suplement 1: p. 22. - European Diabetes Policy Group 1998-1999: A Desktop Guide to Type 2 Diabetes Mellitus.
Diabetic Medicine 1999; 16:716-730 - Ferrer García J. C, Herrera Ballester A. Manual Básico de Diabetología.
SVEDYN, 2005; 6:83-91. - Figuerola, Daniel. Diabetes.
3era edició. Barcelona :Ed. Massan; 1997. - Grup d’Estudi de la Diabetis a l’Atenció Primària de Salut (GEDAPS). Guia per al tractament de la Diabetis tipus 2 a l’Atenció Primària.
3era edició. Barcelona : Ed. Harcourt ; 1999. - Guia práctica para educadores en diabetes.
F.E.A.E.D 2004 - Hanas R. Diabetes Tipo 1 en niños, adolescentes y adultos jóvenes
INPESAL Marketing Projects, S.L. 2004; 12: 29-131. 15:153-191. - J.Madrid. Libro práctico de la diabetes.
Editorial ESPASA, Madrid, 2000. - Manuel de Santiago. Diabetes Mellitus en la Práctica Médica.
Tomo II. Madrid:Ed. ELA , grupo ARAN; 1992. - Pallardo Sánchez L.F, González González A, Quero Jiménez J. Diabetes y embarazo.
Madrid: Ed. Aula Médica; 1999. - Standards of Medical Care in Diabetes-2006. American Diabetes Association.
Diabetes Care 2006; 29:S4-S42. - Un objetivo para la vida.
Lifescan, Madrid, 1997 - World Health Organization: Definition, diagnosis and classification of diabetes mellitus and its complications: Report of a WHO Consultation. Part 1. Diagnosis and classification of diabetes mellitus.
Geneva: World Health Organization; 1999.

Carmen Fernández Ferrín
Infermera. Va ser Professora Emèrita de l’Escola d’Infermeria de la Universitat de Barcelona. La Carmen va morir l’agost del 2013 però la seva aportació i expertesa infermera continuaran sempre presents a la Infermera virtual.
Va ser experta en el model conceptual de Virginia Henderson, es va interessar pel desenvolupament disciplinari de la infermeria, especialment per tot el que està relacionat amb la seva construcció teòrica. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles.
Formà part de la direcció científica de la Infermera virtual i, com a tal, va participar en la definició dels conceptes nuclears que emmarquen la filosofia del web, assessorà pel que fa a la seva construcció i en el disseny de l’estructura de les fitxes. També participà en la selecció dels temes a abordar, en la revisió, des del punt de vista disciplinari, dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo al web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Mª Encarnación Pastor Santamaria
Diplomada en infermeria (UB). Postgrau en atenció i educació a les persones amb diabetis. Màster en infermeria de salut pública i comunitària. Postgrau Curs autoformatiu per a diplomats en Infermeria (CADI). Pel que fa a tabaquisme, ha treballat en el Programa d’Atenció Primària Sense Fum i com a responsable de consulta de deshabituació tabàquica.

 Guardant valoració...
Guardant valoració... 


