Consulta els tutorials
Informació general
Descripció pP@)
El part és el procés fisiològic amb què acaba l’embaràs i que culmina amb el naixement del nadó o els nadons i l’expulsió de la placenta o les placentes i les membranes ovulars a través de la vagina.
El part d’una dona i el naixement constitueixen un procés únic, íntim i extraordinari que sempre deixa empremta, tant en la dona com en el nounat. En moltes cultures és un esdeveniment celebrat en el si de la família i en la comunitat, i en totes les societats està envoltat de mites i de creences pròpies.
Des d’un punt de vista biològic, el part dels mamífers, en general, es considera una funció vital en què la femella necessita intimitat i seguretat per tenir les cries. En molts països occidentals, sovint, aquest aspecte ha quedat oblidat a causa de la consideració del part com una patologia, sense tenir en compte la fisiologia del procés i les necessitats de la dona. Malgrat això, els darrers anys ha sorgit un moviment de dones i de professionals que, avalats per l’evidència científica, treballen per recuperar el respecte a la fisiologia del part. Segons Michel Odent, metge francès que ha estudiat tots els aspectes que influeixen en l’embaràs, el part i el nadó, parir és una expressió més de la sexualitat de la dona que requereix el mateix tacte, respecte i intimitat que qualsevol altre acte sexual o íntim.
L’Organització Mundial de la Salut (OMS), el 1999, va definir el part normal com aquell que s’inicia espontàniament i que és manté en risc baix fins al treball de part i, doncs, fins al naixement. En el part normal, el nadó neix espontàniament en posició cefàlica –és a dir, de cap– entre les setmanes completes 37 i 42 de gestació. En aquest part, després del naixement, la mare i el nadó es troben en bones condicions.
Epidemiologia pP@)
Les dades epidemiològiques en relació amb el part varien molt d’un part del món a una altra. L’informe, publicat per l’OMS, Estadístiques Sanitàries Mundials 2009 evidencia, un cop més, les enormes desigualtats en matèria de salut entre els diversos països del món. A més, la població mundial continua creixent amb grans diferències regionals: la taxa de creixement a l’Àfrica és 10 vegades superior a la d’Europa; a l’Àfrica, el 43 % de la població és menor de 15 anys, mentre que a Europa només ho és un 15 %.
Alguns dels índexs utilitzats per avaluar la salut reproductiva a nivell mundial són la taxa de fecunditat, la cobertura dels serveis de salut (quant a l’atenció prenatal, els parts atesos per personal qualificat i els naixements per cesària), els programes de salut sexual i reproductiva, el nivell educatiu de les dones, la taxa de mortalitat materna i neonatal, la mortalitat infantil abans dels cinc anys, etc.
La fecunditat (nombre de fills per dona en edat fèrtil) ha disminuït a tot el món amb grans variacions per regions: en un extrem hi ha l’Àfrica, amb una mitjana de 5 nens per dona i, en l’altre, Europa, amb 1,6 nens per dona.
Pel que fa a la cobertura dels serveis de salut en relació amb l’embaràs i el part, l’Afganistan és el país documentat amb un percentatge menor de visites prenatals (16 %) i de parts atesos per personal qualificat (14 %), enfront de països com l’Argentina, amb una cobertura del 99 % quant a dones amb atenció prenatal i ateses durant el part per personal qualificat. Un altre dels indicadors que també crida l’atenció és el nombre d’infermeres i de llevadores que atenen la població: mundialment, la mitjana és de 28 per cada 10.000 habitants, però a l’Àfrica no arriba a 11 per cada 10.000, mentre que a Europa és de 79 per cada 10.000.
Les taxes de cesàries també són molt variables. Els països amb un percentatge més alt de cesàries són el Brasil, amb un 41,3 %, i la Xina, amb un 40 %. Cal recordar que l’OMS, en les recomanacions de 2001 per a l’assistència en el part, considera normal una taxa de cesàries entre el 5 % i el 15 %.
Pel que fa a la mortalitat materna i neonatal per causes relacionades amb el part, les xifres són molt baixes en països com Àustria o Finlàndia. Els països africans tenen les taxes més altes de mortalitat materna del món. Segons l’informe esmentat abans, cada any moren 536.000 dones per complicacions durant l’embaràs o el part, el 99 % de les quals en països en vies de desenvolupament. La taxa mundial de mortalitat materna és de 400 defuncions per cada 100.000 nascuts vius. A l’Àfrica, la taxa mitja és de 900 defuncions maternes per cada 100.000 nascuts vius, xifra que no ha disminuït des de 1990.
El 37 % de la mortalitat mundial en infants menors de cinc anys té lloc en el primer mes de vida i, d’aquest percentatge, la majoria de les morts s’esdevenen durant la primera setmana després del naixement. Aquestes defuncions en el període neonatal estan relacionades directament amb l’absència de polítiques en matèria de salut maternoinfantil i la majoria ocorren al continent africà.
La millora de la salut materna i la disminució de la mortalitat neonatal són dos dels vuit objectius del desenvolupament del mil·lenni de l’Organització de les Nacions Unides. La consecució d’aquests objectius està relacionada directament amb les polítiques de salut, concretament, amb l’atenció de la salut de la dona embarassada i amb l’assistència dels naixements per part de personal sanitari qualificat.
Les estadístiques a Espanya, segons l’informe del Ministeri de Sanitat i Política Social Indicadores de salud 2009: evolución de los indicadores del estado de salud en España y su magnitud en el contexto de la Unión Europea, ofereixen les dades d’interès següents:
- En relació amb el part i el naixement:
- Taxa bruta de natalitat: 11,38 naixements per cada 1.000 habitants.
- Naixements domiciliaris: menys d’un 1 %. Tot i això, les estadístiques documentades pel que fa a parts domiciliaris a Espanya són molt variables, perquè no hi ha un registre unificat que permeti extreure dades fiables.
- Naixements a hospitals i a clíniques: un 99 %, el 80 % dels quals s’atén a la xarxa d’hospitals públics i l’altre 20 %, a la privada.
- Rutines de control injustificades (monitoratge fetal continuat sistemàtic, perfusió endovenosa de rutina, dejú absolut, etc.): 90 % dels parts.
- Posició per parir: posició de litotomia o posició ginecològica en un 90 % dels parts. En aquesta posició, la dona està estirada o semiasseguda a la llitera, amb les cames obertes i elevades sobre uns camals per deixar al descobert el perineu a l’alçada de l’assistent del part.
- Episiotomia: 89 % (l’OMS recomana que no superi el 20 %).
- Part instrumental (amb fòrceps i ventosa): 18 % (l’OMS recomana que no superi el 13 %).
- Cesàries: entre el 20 % i el 30 %, amb un percentatge més elevat en parts atesos en centres privats (l’OMS recomana que no superi el 15 %).
- En relació amb la salut materna:
- Nombre mitjà de fills per dona: 1,258.
- Indicador conjuntural de fecunditat (nombre mitjà de fills per dona en edat fèrtil): 1,46 (dades provisionals de l’any 2008).
- Edat mitjana de la maternitat: 30,83 (dades de l’any 2007).
- Naixements en dones menors de 20 anys: 3 %.
- Naixements en dones de 35 anys o més: 25,5 %.
- Mortalitat materna: 0,005 %, és a dir, 5 dones per cada 100.000 infants nascuts vius (dades de l’any 2000).
- En relació amb la salut infantil:
- Esperança de vida en el moment del naixement: 80,23 anys.
- Percentatge d’infants alimentats totalment o parcialment amb llet materna: 78,65 % a les 6 setmanes; 65,5 % als 3 mesos i 44,9 % als 6 mesos (dades dels anys 2006-2007).
- Mortalitat perinatal: 0,45 %, és a dir, 4,5 morts per cada 1.000 nascuts vius.
Tipus de part pP@)
La classificació dels parts es fa en funció de diferents factors: 1. Segons les intervencions mèdiques, 2. Segons la durada de l'embaràs, 3. Segons l'acabament, 4. Segons la causa de risc.
1. Segons les intervencions mèdiques:
- Normal. És el procés fisiològic únic amb què la dona acaba la gestació a terme (entre les 37 i les 42 setmanes de gestació) i que implica factors psicològics i socioculturals. S’inicia espontàniament, es desenvolupa i acaba sense complicacions, culmina amb el naixement i no implica intervencions més enllà d’un suport integral i respectuós (Federació d’Associacions de Matrones d’Espanya 2006).
- Medicalitzat (intervingut). És el que es produeix per via vaginal precedit d’intervencions com la ruptura artificial de membranes (amniorrexi artificial o trencament de la bossa de les aigües), l’anestèsia peridural, l’episiotomia, la inducció (provocació) o l’acceleració mitjançant hormones sintètiques com l’oxitocina o les prostaglandines.
2. Segons la durada de l’embaràs:
- Part a terme. És el que s’escau entre les 37 i les 42 setmanes de gestació.
- Part preterme. És el que té lloc abans de la setmana 37 de gestació.
- Part postterme. És el que s’esdevé més enllà de la setmana 42 de gestació
3. Segons l’acabament:
- Part eutòcic. És el que es produeix per via vaginal i en el qual el fetus neix de cap i sense necessitat de recórrer a cap instrument extractor o a maniobres especials. En la bibliografia, també es poden trobar conceptes relacionats amb el part eutòcic, com ara el part a l’aigua, el part el sense dolor, el part suau, el part humanitzat, el part conscient o el part natural, segons les diferents tendències socials i en la concepció de la salut.
- Part distòcic. És el que requereix intervencions i instrumentació especial per tal que el nadó neixi. Al seu torn, es pot classificar en:
- part quirúrgic, en què el naixement es produeix amb una intervenció quirúrgica anomenada cesària;
- part instrumental, en què el naixement es produeix per via vaginal mitjançant la utilització d’instruments com el fòrceps, les espàtules o la ventosa.
4. Segons la causa del risc:
- Part després d’una cesària. La gestant que ha patit una cesària en un part anterior pot parir vaginalment. En aquest cas, cal valorar el motiu de la cesària prèvia i tenir en compte que la utilització de fàrmacs estimuladors o inductors del part s’ha de fer amb una cura especial pel risc de dehiscència de la cicatriu uterina. En la majoria de casos, després d’una cesària, els parts vaginals evolucionen més lentament.
- Part de natges o pelvià. Al final de l’embaràs, el fetus pot estar col·locat de natges, és a dir, en comptes de presentar el cap fetal en la posició de sortida (a l’estret superior de la pelvis materna) presenta les natges i/o les extremitats inferiors. Entre el 3 % i el 4 % dels embarassos arriben al final amb presentació de natges. La gestió d’aquests casos és molt controvertida i depèn de cada ginecòleg o ginecòloga, i de cada centre: acabar l’embaràs amb una cesària programada és tan habitual com afavorir un part vaginal. Aquesta diferència de criteris s’explica perquè diversos estudis –molts dels quals, controvertits– indiquen una major morbiditat materna i neonatal de dones i nadons en parts vaginals de fetus amb presentació de natges. Per això, en alguns hospitals hi ha protocols que ofereixen a la dona la possibilitat de donar la volta al fetus per via abdominal en la setmana 35 o 36 de gestació –aquesta maniobra s’anomena versió externa. En altres centres, es valora cada cas individualment i es tenen en compte aspectes com ara si és el primer part, el pes fetal estimat, la posició del cap fetal (mitjançant una radiografia abdominal), etc.
La versió externa
Hi ha diferents mètodes per ajudar el fetus per tal que es col·loqui de cap. En l’àmbit hospitalari, s’acostuma a recórrer a la medicació per relaxar l’úter i es manipula el fetus a través de l’abdomen matern sota control ecogràfic. Aquesta maniobra té un 50 % de possibilitats d’èxit i pot resultar dolorosa per a la dona.
Les llevadores tradicionals sud-americanes fan versions externes mitjançant el massatge i la relaxació de la gestant. Un cop està totalment relaxada, li posen les mans sobre l’abdomen, determinen on és el fetus i com està col·locat i el van girant poc a poc. Quan han aconseguit donar-li la volta, emboliquen l’abdomen matern amb un mocador gran i la dona es posa a la gatzoneta (amb les cames arronsades fins que les natges toquin els talons) per afavorir l’encaixament del cap a la pelvis.
Per afavorir que el fetus es posi de cap també s’utilitzen teràpies complementàries com la moxibustió, el shiatsu i l’acupuntura.
Les posicions amb elevació de la pelvis, juntament amb la comunicació activa de la gestant amb el futur bebè (pensaments i sentiments dirigits al nadó, comunicació mitjançant el tacte sobre l’abdomen matern, etc.), també afavoreixen la presentació pel cap.
- Part de bessons. La via del part en els embarassos de bessons depèn de l’estàtica fetal (és a dir, de la col·locació dels fetus), l’edat gestacional i els pesos fetals. En qualsevol cas, el part de bessons es considera de risc alt; per tant, són recomanables el control continu del benestar fetal i l’anestèsia peridural per poder actuar ràpidament en cas de complicacions en el part. El temps entre la sortida del primer bessó i el segon no hauria de superar els 30 minuts; segons alguns autors, més enllà d’aquest període augmenta el risc de complicacions com ara el despreniment de placenta o el prolapse de cordó.
Si tots dos fetus es troben en posició cefàlica, és a dir, de cap (com es dóna, aproximadament, en el 40 % dels embarassos de bessons), es recomana acabar el part per via vaginal: després del naixement del primer bessó, es trenca la bossa del segon i, sempre sota el monitoratge continu de la freqüència cardíaca fetal, se n’espera el naixement. Si es presenta alguna complicació, cal intervenir ràpidament, ja sigui abreujant el naixement amb instruments o per cesària.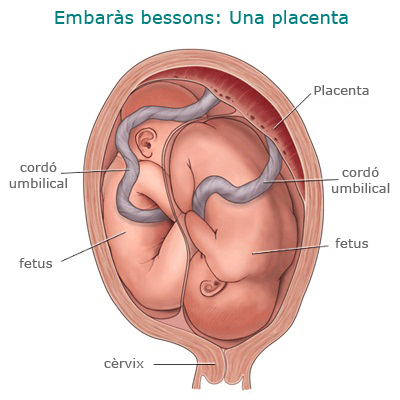
Font: http:www.childrenscentralcal.org/HealthE/PublishingImages/sm_1866.gif
Si el primer fetus està col·locat de cap i el segon, en una altra presentació, la via d’acabament del part dependrà de l’edat gestacional i del pes fetal. En gestacions per sota de les 32 setmanes o pesos per sota de 1.500 g, es recomana la cesària; en gestacions per sobre de les 32 setmanes i pesos per sobre de 1.500 g, es pot intentar el part vaginal. En qualsevol altre cas està indicat acabar l’embaràs per cesària.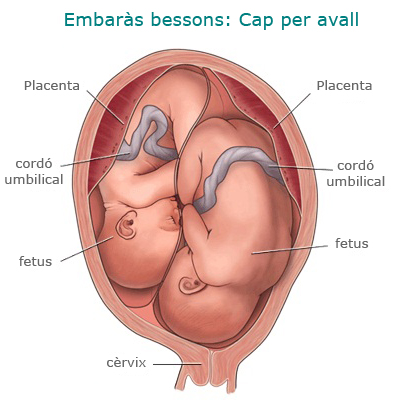
Font: http:www.childrenscentralcal.org/HealthE/PublishingImages/sm_1866.gif
Cal tenir en compte que la gestió del part de bessons és força controvertit: hi ha autors i guies de pràctica clínica que recomanen la inducció del part entre les setmanes 37 i 38 de la gestació, mentre que d’altres, en absència de complicacions, recomanen esperar l’inici espontani del treball de part.
- Part de risc per malaltia materna o fetal. Algunes situacions excepcionals poden aconsellar l’acabament de l’embaràs d’una manera o d’una altra segons l’estat matern o fetal. Algunes malalties maternes, com les que requereixen canvis de medicació en el moment del part (dones que segueixen tractaments anticoagulants) o una estabilització (dones amb cardiopaties o amb preeclàmpsia), indiquen acabar el part mitjançant inducció, abans que arribi a terme. També hi ha altres problemes relacionats amb el fetus, com el retard en el creixement intrauterí, que poden motivar una inducció del part abans que la gestació arribi a terme. En altres casos, com ara quan es dóna una gran prematuritat, miomes uterins en la zona inferior de l’úter o a la cèrvix o més de dues intervencions uterines prèvies, la patologia materna o fetal no permet el part vaginal i cal acabar l’embaràs per cesària.
- Part prematur. És el que es produeix abans de la setmana 37 de gestació. La via d’acabament, en cas de part prematur, com ja s’ha comentat en parlar del part de bessons, depèn de diferents factors: l’edat gestacional (és a dir, les setmanes d’embaràs), el pes fetal, si l’embaràs és únic o múltiple i l’estàtica fetal. Generalment, la gestió d’aquestes situacions passa per intentar aturar el part i tractar, si es coneix i si s’hi arriba a temps, la causa que l’ha provocat. Els protocols d’actuació també varien molt d’un lloc a un altre, però, de manera general, es considera que un fetus de 32 setmanes o menys té menys possibilitats de presentar complicacions si neix per cesària. En fetus de més de 32 setmanes i amb un pes estimat superior a 1.500 g, no està contraindicat el part vaginal.
Informació del nadó prematur
És important i recomanable que la dona que es troba en aquesta situació tingui l’oportunitat de parlar amb un especialista en neonatologia per tal d’informar-se sobre les possibilitats de supervivència del nadó i de les seqüeles que el part prematur li pugui causar, així com dels protocols quant a la via del part i l’hospitalització posterior del fill o la filla. Si el suport emocional a la dona que pareix és d’una importància vital durant el part i el puerperi, ho és encara més en els casos de prematuritat i hospitalització del nadó o dels nadons, sobretot abans de les 32 setmanes.
Evolució /històriapP@)
El naixement d’un nou ésser humà està revestit de simbolismes i rituals que varien d’una societat a una altra. Per la majoria de la societat occidental, el part ha passat de ser un fet familiar, privat, atès per altres dones (llevadores o dones amb experiència) al domicili de la que havia de donar a llum, a convertir-se, en l’actualitat, en un acte mèdic, atès majoritàriament per llevadores i metges en un ambient hospitalari.
La fisiologia del part, en essència, continua essent igual que fa milions d’anys. El que ha canviat són les persones que han anat acompanyant les dones durant el part en les diferents èpoques, el lloc on es dóna a llum, les condicions d’higiene i salubritat i els coneixements del procés d’embaràs, part i postpart. Des de fa 20 anys s’estan recuperant moltes pràctiques que es feien servir en el passat en l’atenció al part i que estaven desprestigiades, com ara les teràpies manuals, els canvis posturals, l’acompanyament actiu, etc., gràcies a la medicina basada en l’evidència, que n’ha demostrat l’eficàcia. Algunes d’aquestes pràctiques eren conegudes i utilitzades per les dones que acompanyaven els parts, anomenades comares o llevadores tradicionals. Les referències a les dones que n’ajudaven d’altres a donar a llum es troben ja en la prehistòria, en les pintures rupestres, així com en les civilitzacions antigues: en papirs de l’antic Egipte, manuscrits de la Grècia i la Roma clàssiques, escrits hindús i a la mateixa Bíblia. En aquests papirs i manuscrits es poden veure dibuixos de dones parint en posicions verticals i acompanyades d’una o més dones. També hi ha referències escrites sobre remeis basats en plantes que utilitzaven les llevadores tradicional per alleugerir el dolor del part i millorar les nàusees i els vòmits, entre d’altres efectes.
Les comares tradicionals van passar de tenir uns coneixements empírics (basats en la pràctica i transmesos oralment d’unes a d’altres) a rebre una formació acadèmica a final del segle XVIII. En aquests moments apareix la professió de llevadora com a tal, que, amb el temps, es trasllada del domicili de la gestant fins a l’hospital o la clínica. A final del segle XIX i principis del XX es va començar a generalitzar el part a l’hospital a causa de la sensació de seguretat que oferia el medi hospitalari i del desprestigi de la professió de llevadora. Això va implicar que l’atenció del part passés de la llevadora o el metge de família a l’obstetra. Així doncs, l’hospital va esdevenir l’únic lloc per donar a llum un infant. Paral·lelament, es va desprestigiar el part domiciliari titllant, fins i tot, d’irresponsables les poques professionals que van continuar practicant aquesta assistència.
Al final del segle XX, la disminució de la mortalitat materna i neonatal es va atribuir al fet que el part estigués atès en un medi hospitalari, però això no és del tot cert. Les millores socials i econòmiques d’aquesta època a Europa són les que han contribuït a millorar la salut de la població en general i la salut reproductiva (la relacionada amb l’embaràs, el part i el postpart tant de la dona com del nadó) en particular. Les mesures higienicosanitàries actuals són ben diferents d’aquelles que es prenien quan les dones donaven a llum al principi del segle XX. Han millorat la salubritat de l’aigua, la climatització dels domicilis, la qualitat dels serveis sanitaris i l’accessibilitat, les comunicacions, l’alimentació i els hàbits higiènics. Tots aquests factors, juntament amb els avenços científics i el seguiment, per part dels serveis de salut, de la dona embarassada durant tota la gestació, han ajudat a disminuir les complicacions relacionades amb el part i el naixement.
Cal recordar, però, que aquestes millores no han arribat a tota la població mundial. Segons l’UNICEF, mig milió de dones mor cada any per causes relacionades amb el part, i el 99 % d’aquestes morts té lloc en països en vies de desenvolupament (Informe sobre l‘Estat Mundial de la Infància, 2009, del Fons de Nacions Unides per a la Infància).
En la societat occidental, la majoria de dones són ateses per llevadores professionals durant tot el procés de l’embaràs, el part i el puerperi. En els països en vies de desenvolupament, en canvi, la majoria de dones no reben cap tipus d’atenció durant la gestació i, en el part, són ateses per dones de la família i de la comunitat (llevadores tradicionals) que, generalment, tenen pocs recursos per afrontar possibles complicacions. Un dels objectius de l’OMS és fer arribar atenció sanitària a les gestants d’aquests països formant les llevadores tradicionals de les mateixes comunitats per tal de millorar la seva salut i la dels seus fills.
L'elecció del lloc on donar a llumpP@)
Des de final del segle XX s’ha començat a qüestionar l’hospital com a única opció de part segur. La demanda de les dones occidentals de parir a casa o en un entorn no hospitalari (cases de parts) ha crescut els darrers anys. A la Unió Europea, hi ha diferents opcions a l’hora de triar el lloc on donar a llum: part domiciliari privat (a Espanya, per exemple), part domiciliari coordinat per l’equip de l’hospital de referència (Holanda, Regne Unit), part hospitalari (hospital públic o privat, clíniques privades), part en cases de parts o petites unitats obstètriques dirigides per llevadores o obstetres (Holanda, Alemanya, per exemple). En general, a la UE, menys d’un 1 % dels naixements tenen lloc al domicili, exceptuant països amb polítiques afavoridores d’aquesta opció, com el Regne Unit, on un 3,5 % dels parts té lloc a casa, o Holanda, amb una taxa de part domiciliari del 35 %.
Gràfic part domiciliari programat països desenvolupats
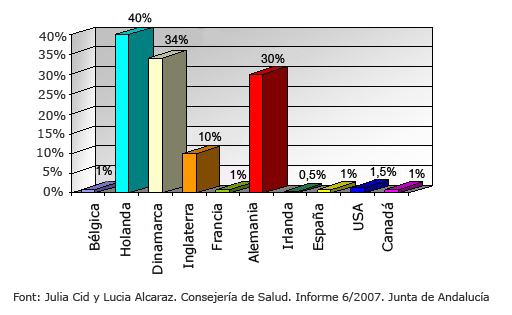
A Espanya, en concret, menys d’un 1 % del total de naixements s’esdevé a casa, de manera que el part és majoritàriament hospitalari. Tot i això, la dona que opta per un part domiciliari o en una casa de parts –que a Espanya són escasses– ha de saber que aquesta és una alternativa perfectament vàlida i segura, com demostren diversos estudis publicats durant el 2009 a Canadà (Outcomes Associated with Planned Home and Planned Hospital Births in Low-Risk Women Attended by Midwives in Ontario, Canada, 2003-2006: A Retrospective Cohort Study, Eileen K. Hutton, Angela H. Reitsma, Karyn Kaufman, DOI: 10.1111/j.1523-536X.2009.00322.x) i a Holanda.
A l’hora de recomanar un lloc on parir cal tenir en compte diferents factors:
- la preferència de la dona i de la parella;
- la presència de factors de risc;
- les opcions de què es disposa: domicili, hospital o clínica o cases de naixements.
En qualsevol cas, a l’hora d’escollir un equip o un centre on parir, és recomanable parlar amb el ginecòleg o ginecòloga i amb la llevadora per obtenir dades com ara el percentatge d’induccions (parts provocats) que s’hi fan, el percentatge de parts instrumentals (aquells en què es fan servir fòrceps, espàtules o ventoses), el d’episiotomies (tall que es fa la vagina per accelerar la sortida del nadó), el d’anestèsies epidurals, el de dones que alleten a l’alta, així com les instal·lacions de què disposa, la possibilitat de pernoctar-hi l’acompanyant o si compta amb l’acreditació de la Iniciativa per a la Humanització de l’Assistència al Naixement i a la Lactància de la UNICEF.
Quant als avantatges i els inconvenients del lloc on donar a llum:
| Llocs de naixement | Avantatges | Inconvenients |
|---|---|---|
| Part domiciliari |
|
|
| Cases de part |
|
|
| Part hospitalari |
|
|
L’OMS conclou, en l’informe Cuidados en el parto normal: una guía práctica:
“Es pot afirmar que una dona hauria de donar a llum en un lloc en què es trobi segura i amb el nivell d’assistència inferior possible capaç d’assegurar una gestió correcta del part (FIGO 1982). Per a una dona amb un embaràs de risc baix, aquest indret pot ser la casa pròpia, una maternitat petita o, potser, la maternitat d’un gran hospital. En tot cas, ha de ser un lloc on tota l’atenció i les cures se centrin en les necessitats i la seguretat de la gestant, i tan a prop com sigui possible de casa seva i de la seva cultura. Si el part ha de ser domiciliari, cal que existeixin plans previs per tal de remetre la dona a un hospital si fos necessari, i ella els ha de conèixer.”
Enllaços d'interès
Fonts d'interès general
- Campanya per afavorir el contacte pell amb pell
- Informació sobre la episiotomia
- Per a la vida
- Plataforma pro-drets del naixement
- Societat Espanyola de Ginecologia i Obstetrícia
Associacions / grups d'ajuda mútua
Bibliografia
Bibliografia consultada
- Amostegui JM, Ferri A, Lillo C y Serra ML. Incontinencia urinaria y otras lesiones del suelo pelviano: etiología y estrategias de prevención [article disponible a Internet].
Rev Med Univ Navar. 2004 [accés 9 de juliol de 2010]; 48 (4): 18-31. Disponible a:www.unav.es/revistamedicina/48_4/suelo%20pelviano.pdf - Bajo Arenas JM, Melchor Marcos JC, Mercé LT, editors. Fundamentos de Obstetricia.
Madrid. Sociedad Española de Ginecología y Obstetricia; 2007 - Balaskas J. Parto y nacimiento en el agua [article disponible a Internet].
Ob stare. 2002 [accés 12 de juliol de 2010]; 4: 13-19. Disponible a:http://www.obstare.com/varios/revistas/Parto%20y%20Nacimiento%20en%20Agua.pdf - Calais-Germain B. El periné femenino y el parto.
Barcelona: La liebre de marzo; 1998. - Calais-Germain B, Vives N. Parir en movimiento. La movilidad de la pelvis en el parto.
Barcelona: La liebre de marzo; 2009. - Caravaca E, Martínez M, Casajoana M, Lorente I. Hidratación y alimentación durante el trabajo de parto "Revisión de la evidencia científica” [Article disponible a Internet].
Matronas prof. 2009 [accés 12 de juliol de 2010]; 10 (1): 10-13. Disponible a: http://www.federacion-matronas.org/rs/582/d112d6ad-54ec-438b-9358-4483f9e98868/c50/rglang/es-ES/filename/vol10n1pag10-13.pdf - Chalmers B, Mangiaterra V, Porter R. WHO principles of perinatal care: the essential antenatal, perinatal, and postpartum care course.
Birth. 2001; 28: 202-207. - Cuidados en el parto normal: una guía práctica.
Ginebra: Organización Mundial de la Salud, Departamento de Investigación y Salud Reproductiva; 1999. - Domínguez P, Gonzalo T, Lainez B, y Eligio M. Guia d’assitència del part a casa [Internet].
Barcelona: Col·legi Oficial d’Infermeria de Barcelona; 2010 [accés 8 de juliol de 2010]. Disponible a:http://www.coib.cat/uploadsBO/Generica/Documents/GUIA%20PART%20CASA_LLARGA.PDF - Dunham C, Myers F, Barnden N, McDougall A, Kelly T, Aria B. Mamatoto: La celebración del nacimiento.
Barcelona: Plural de Ediciones SA; 1992. - Ehrenreich B, English D. Brujas, comadronas y enfermeras: historia de las sanadoras; dolencias y trastornos: política sexual de la enfermedad.
Barcelona: La Sal; 1981. - Federación de Asociaciones de Matronas de España (FAME). Iniciativa parto normal. Documento de consenso [Internet].
Barcelona: Federación de Asociaciones de Matronas de España (FAME); 2007 [accés 9 de juliol de 2010]. Disponible a:http://www.federacion-matronas.org/ipn/documentos/iniciativa-parto-normal - Fernández del Castillo I. La revolución del nacimiento. En busca de un parto más humano y menos traumático.
Madrid: Plus Vitae; 1994. - Generalitat de Catalunya. Departament de Salut. Protocol de assistència al part i al puerperi i d’atenció al nadó [Internet].
Barcelona: Direcció General de Salut Pública; 2003 [accés 8 de juliol de 2010]. Disponible a:https://www.gencat.cat/salut/depsalut/pdf/protpart.pdf - Generalitat de Catalunya, Departament de Salut. Protocol per a l’assistència natural al part normal [Internet].
Barcelona: Direcció General de Salut Pública; 2007 [accés 8 de juliol de 2010]. Disponible a: http://www.gencat.cat/salut/depsalut/pdf/part2007.pdf - Lebrero E. Parto en el agua (el agua en el parto) [Internet].
Holistika [accés 12 de juliol de 2010]. Disponible a: http://www.holistika.net/parto_natural/parto_fisiologico/parto_en_el_agua_el_agua_en_el_parto.asp - López G, Jiménez M. Las casas de parto dentro del sistema hospitalario [article disponible a Internet].
Matronas Prof. 2009 [accés 12 de juliol de 2010]; 10 (2): 12-15. Disponible a:http://www.federacion-matronas.org/revista/matronas-profesion/sumarios/i/10332/173/las-casas-de-parto-dentro-del-sistema-hospitalario - Luque Fernández MA, Oliver Reche MI. Diferencias culturales en la percepción y vivencia del parto. El caso de las mujeres inmigradas.Index Enferm [revista disponible a Internet]. 2005 [accés 12 de juliol de 2010]; 14 (48-49): 9-13. Disponible a:http://scielo.isciii.es/scielo.php?pid=S1132-12962005000100002&script=sci_arttext
- Nacional Institute for Helth and clinical Excellence. Intrapartum care. Care of healthy women and their babies during childbirth. Nice clinical guideline 55 [Internet].
London: National Institute for Health and Clinical Excellence (NICE); 2007 [accés 12 de juliol de 2010]. Disponible a: http://www.nice.org.uk/nicemedia/pdf/IPCNICEGuidance.pdf - Odent M. El bebé es un mamífero.
Madrid: Mandala Ediciones SA; 1990. - Odent M. La cientificación del amor. El amor en la ciencia.
2a ed. Buenos Aires: Editorial Creavida; 2005. - Observatorio de Salud de la Mujer y del Sistema Nacional de Salud, Dirección General Agencia de Calidad del Sistema Nacional de Salud, Ministerio de Sanidad y Consumo, coordinadors. Estrategia de atención al parto normal en el sistema nacional de salud [Internet].
Madrid: Ministerio de Sanidad y Consumo, Centro de Publicaciones; 2008 [accés 12 de juliol de 2010]. Disponible a:http://www.msc.es/organizacion/sns/planCalidadSNS/pdf/equidad/estrategiaPartoEnero2008.pd - Organización Mundial de la Salud. Departamento de Investigación y Salud Reproductiva. Cuidados en el parto normal: una guía práctica [Internet].
Ginebra: Organización Mundial de la Salud. Departamento de Investigación y Salud Reproductiva; 1996 [accés 12 de juliol de 2010]. Disponible a:http://whqlibdoc.who.int/hq/1996/WHO_FRH_MSM_96.24_spa.pdf - Organización Mundial de la Salud. Estadísticas sanitarias mundiales. [disponible a Internet].
Ginebra: Organización Mundial de la Salud; 2009 [accés 12 de juliol de 2010]. Disponible a:http://www.who.int/whosis/whostat/ES_WHS09_Full.pdf - Organización Mundial de la Salud. Mortalidad materna en 2005. Estimaciones elaboradas por la OMS, el UNICEF, el UNFPA y el Banco Mundial [Internet].
Ginebra: Organización Mundial de la Salud; 2008 [accés 12 de juliol de 2008]. Disponible a: http://whqlibdoc.who.int/publications/2008/9789243596211_spa.pdf - Organización Mundial de la Salud. Tecnología apropiada para el parto.
Lancet (Ed Esp). 1985; 2: 436-437. - Regidor E, Gutiérrez-Fisac JL, Alfaro M. Indicadores de salud 2009: evolución de los indicadores del estado de salud en España y su magnitud en el contexto de la Unión Europea [Internet].
Madrid: Ministerio de Sanidad y política social; 2009 [accés 12 de juliol de 2010]. Disponible a: http://www.msssi.gob.es/estadEstudios/estadisticas/inforRecopilaciones/docs/Indicadores2009.pdf - Robertson A. El dolor en el parto [article disponible a Internet].
Ob stare. 2004 [accés 12 de juliol de 2010]; 12: 32-39. Disponible a:http://www.obstare.com/varios/revistas/El%20Dolor%20en%20el%20Parto.pdf - Sanchez Luna M, Pallas Alonso CR, Botet i Mussons F, Echániz Urcelay I, Castro Conde JR, Narbona López E. Recomendaciones para el cuidado y atención del recién nacido sano en el parto y en las primeras horas después del nacimiento.
An Esp Pediatr. 2009; 71(4): 349–361. - Sánchez Montoya J, Palacios Alzaga G. Trastorno de estrés postraumático en el embarazo, parto y posparto [article disponible a Internet].
Matronas Prof; 2007 [accés 12 de juliol de 2010]; 8 (1): 12-19. Disponible a:http://www.federacion-matronas.org/revista/matronas-profesion/sumarios/i/6235/173/trastorno-de-estres-postraumatico-en-el-embarazo-parto-y-posparto - Seguranyes G. Enfermería Maternal.
Barcelona: Masson; 1995. - Simkin P, Ancheta R. The labor progress handbook.
2a ed. Malden: Blackwell Science; 2005. - Torre Palomo MT de la. El nacimiento domiciliario planificado para mujeres embarazadas seleccionas no es desaconsejable.
Evidentia [revista disponible a Internet]. 2006 [accés 12 de juliol de 2010]; 3 (7). Disponible a: http://www.index-f.com/evidentia/n7/190articulo.php - Towler J, Bramall J. Comadronas en la historia y en la sociedad.
Barcelona: Editorial Masson; 1997. - Walker C. Fisioterapia en obstetricia y uroginecología.
Barcelona: Editorial Masson; 2006.
Bibliografia recomanada
- Goer H. Guía de la mujer consciente para un parto mejor.
Tenerife: Editorial Ob stare; 2008. - Kitzinger S. El nuevo gran libro del embarazo y el parto.
Barcelona: Ediciones Medici; 1998. - Odent M. El bebé es un mamífero.
3a ed. Madrid: Ob stare; 2009. - Odent M. La cesarea ¿Problema o solución?.
2a ed. Barcelona: La liebre de marzo; 2009. - Odent M, Mustieles JL. El agua, la vida y la sexualidad.
Barcelona: Ediciones Urano; 1991. - Olza I, Lebrero E. ¿Nacer por cesárea?: evitar cesáreas innecesarias, vivir cesáreas respetuosas.
Barcelona: Editorial Granica; 2005. - Smulders B, Croon M. Embarazo seguro: la guía más completa y actual.
Barcelona: Ediciones Medici; 2001. - Smulders B, Croon M. Parto seguro: una guía completa.
Barcelona: Ediciones Medici; 2002.
Postpart
- Gutmann L. La maternidad y el encuentro con la propia sombra: crisis vital y revolución emocional.
Barcelona: RBA; 2006. - Gutmann L. Puerperios y otras exploraciones del alma femenina.
Buenos Aires: Nuevo extremo; 2004. - Smulders B. Postparto seguro. Y los primeros meses tras el parto.
Barcelona: Medici; 2009.

Carmen Fernández Ferrín
Infermera. Va ser Professora Emèrita de l’Escola d’Infermeria de la Universitat de Barcelona. La Carmen va morir l’agost del 2013 però la seva aportació i expertesa infermera continuaran sempre presents a la Infermera virtual.
Va ser experta en el model conceptual de Virginia Henderson, es va interessar pel desenvolupament disciplinari de la infermeria, especialment per tot el que està relacionat amb la seva construcció teòrica. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles.
Formà part de la direcció científica de la Infermera virtual i, com a tal, va participar en la definició dels conceptes nuclears que emmarquen la filosofia del web, assessorà pel que fa a la seva construcció i en el disseny de l’estructura de les fitxes. També participà en la selecció dels temes a abordar, en la revisió, des del punt de vista disciplinari, dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo al web.


Gisel Fontanet Cornudella
Màster en educació per a la salut (UDL). Postgrau en Infermeria psicosocial i salut mental (UB).
Actualment és gestora de desenvolupament de persones de la Unitat de Gestió del Coneixement de la Fundació Sanitària Mollet. Membre del Consell Assessor Fundació TICSALUT 2014-2017, del grup @MWC_nursing, entre d'altres.
Fins l'abril de 2015 va ser adjunta a la Direcció de Programes del COIB, tenint a càrrec la direcció i coordinació del projecte Infermera virtual. Fins desembre de 2016 va gestionar la direcció de l'elaboració i el manteniment dels continguts pel que fa al seu vessant estructural i pedagògic. Considera que les tecnologies de la informació i de la comunicació (TIC) i Internet, i en general, la xarxa 2.0 són un canal de comunicació i interacció amb i per als ciutadans, amb un gran potencial per a la promoció de l'autonomia i independència de les persones en el control i millora de la seva salut, com a complement de l'atenció presencial i continuïtat de les cures, en tant que és un mitjà a través del qual la persona poc a poc expressa les seves necessitats, desitjos o inquietuds. Aquesta informació és cabdal per conèixer el subjecte de l’educació i en el tenir cura.
Des de 1998, la seva activitat professional es desenvolupa en el marc de la promoció i l'educació per a la salut. Va ser coordinadora i infermera assistencial durant 6 anys de la una Unitat Crohn-colitis de l'Hospital Vall d'Hebron, una unitat d’educació per a la salut en l’atenció a persones afectades d’un problema de salut crònic, on va intercalar de forma pionera l’atenció presencial i virtual. Ha anat centrant la seva línia de treball en el desenvolupament de projectes en el camp de la tecnologia de la informació i la comunicació (TIC), en l’àmbit de la salut.
És autora de diverses publicacions, tant en el registre escrit com en l’audiovisual, i de documents d’opinió referents a la promoció i educació per a la salut. Ha col·laborat i ha participat en diverses jornades, espais de debat i estudis de recerca, entre altres, relacionats amb l’aplicació de les TIC en l’àmbit de la salut. Ha iniciat línies de treball en el marc de la promoció i educació per a la salut a l’escola, com a context d’exercici de la infermera. Va ser membre fundador del grup Innovació i Tecnologia del COIB @itcoib.


Mª Teresa Luis Rodrigo
Infermera. Professora Emèrita de l'Escola d'Infermeria de la Universitat de Barcelona. S’ha interessat des de fa anys en el desenvolupament i la utilització de les terminologies infermeres (de diagnòstics, d’intervencions i de resultats) des d’una concepció disciplinària de les cures. Conferenciant i ponent en fòrums de discussió i formació professional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8a ed., Madrid: Elsevier, 2008) i De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3a ed., Barcelona: Masson, 2005), així com de nombrosos articles en diverses revistes científiques.
Fins desembre de 2016 va formar part de la direcció científica i disciplinària de la Infermera virtual i, com a tal, va participar en l'elaboració dels conceptes nuclears que guien el contingut de la web, va assessorar pel que fa a la seva construcció i en la selecció dels temes a abordar, d'igual manera, va col·laborar, sempre des de la perspectiva científica i disciplinària, en la revisió dels continguts elaborats pels autors i en la revisió final del material elaborat abans de publicar-lo a la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Julia Cid Vaquero
Diplomada en infermeria (UB, 1995). Postgrau en atenció prehospitalària urgent (UB, 1996). Infermera especialista en infermeria obstètrico-ginecològica (llevadora) (Unitat Docent de Catalunya, 1997-1998). Postgrau XXVIII Curs de Medicina Tropical (UB, 1999). Curs Sexualitat i Salut Reproductiva V (Associació Catalana de Llevadores, 2006). Llevadora assistencial en el PASSIR (Programa d’Atenció a la Salut Sexual i Reproductiva) a l’àrea de l’Esquerra de l’Eixample (Barcelona).


Lucia Alcaraz Vidal
Diplomada Universitària en Infermeria per la Universitat de Barcelona al 1990, Posgrau en Infermeria Quirúrgica a l’ Escola Universitària d’Infermeria a l’ Hospital de St.Pau (Barcelona) al 1992, Infermera especialista en Infermería obstétrico-ginecològica (Llevadora) 2000-2002 a la Unitat Docent de Catalunya.
Infermera quirúrgica a l’ Hospital Clínic i Provincial de Barcelona (1990-1992) i a l’ Hospital de de St.Pau desde 1992 fins l’any 2000.
Llevadora assitencial des del 2000 a: Sala de Parts a l’Hospital del Mar (Barcelona) durant 6 mesos, Sala de Parts de l’Hospital de St.Pau (Barcelona) fins l’actualitat, PASSIR (Programa d’Atenció Sexual i reproductiva) a l’àrea de l’Esquerre de l’Eixample(Barcelona) fins l’actualitat. Col.laboradora en la formació pregrau a l’Escola Univeristària d’Infermeria de l’Hospital de St.Pau (Barcelona) dins l’assignatura de Materno Infantil.

 Guardant valoració...
Guardant valoració... 


