Información práctica
Se utilizan parapP@)
Cuando una persona desarrolla diabetes es porque el páncreas (glándula localizada detrás del estómago y por delante de la columna. Produce jugos que ayudan a descomponer los alimentos y hormonas que ayudan a controlar los niveles de azúcar en la sangre) no segrega insulina (diabetes tipo 1), o bien porque la cantidad que segrega es insuficiente, o porque la insulina no es lo bastante eficaz para controlar los niveles de glucosa en sangre (diabetes tipo 2 y diabetes gestacional).
Con la diabetes tipo 1, el páncreas deja de producir insulina y, como esta hormona es imprescindible para vivir, todas las personas afectadas por este tipo de diabetes deben administrarse esta sustancia. La insulina no se puede administrar por vía oral, ya que se destruye por el efecto de los ácidos del estómago. Así, pues, para que la insulina pase a la sangre y actúe, debe administrarse por vía intravenosa o por vía subcutánea (bajo la piel) con el sistema más adecuado (jeringuillas, plumas inyectoras, bombas de infusión, etc.). Si el páncreas no funciona, se pierde la acción automática que regula la cantidad de insulina en sangre según las ingestas y la actividad física. Por este motivo, para mantener unos niveles de insulina correctos en la sangre y, por lo tanto, de glucemia, debe calcularse y ajustar la cantidad o dosis de insulina a la cantidad, la calidad y los horarios de las comidas y a la actividad física.
Para las personas con diabetes tipo 2, la administración de la insulina es necesaria si ha fracasado el tratamiento con fármacos orales (antidiabéticos orales), si hay una enfermedad intercurrente (la que tiene lugar en el transcurso de otra, como la gripe) que puede dificultar el mantenimiento de los niveles de glucosa adecuados, o bien si el páncreas sufre un defecto de secreción de insulina después de años de evolución de la enfermedad. La adecuación de las dosis de insulina a las comidas y a la actividad física también es necesaria en estos casos.
Finalmente, en el caso de la diabetes gestacional, la administración de insulina es necesaria si la alimentación y la actividad física no son suficientes para normalizar los niveles de glucosa en sangre.
Consejos de salud: Diabetes
Cómo actúan en el organismoP@)
Como actúan en el organismo:
La función de la insulina es permitir la entrada de glucosa en las células del organismo, para que éstas la puedan utilizar como fuente de energía.
La insulina sirve, también, para aprovechar correctamente todos los alimentos. Permite que se almacenen al organismo con el fin de poder ser utilizados cuando se necesita energía para hacer un esfuerzo o en periodos de ayuno.
Consejos de salud: Diabetes - la insulina
Cómo tomarlospP@)
La vía de administración habitual de la insulina es la subcutánea, ya sea en forma de inyección directa bajo la piel o en forma de perfusión subcutánea continua mediante la llamada bomba de infusión continua de insulina (BICI).
1. Administración subcutánea de la insulina; 2. Material para la infusión de la insulina subcutánea; 3. Factores que hay que tener en cuenta para administrar correctamente la insulina subcutánea (jeringuillas, plumas y dispositivos precargados); 4. ¿Cómo se prepara la insulina?; 5. ¿Cómo se administra la insulina?.
Existen, también, otras vías de administración.
- Vía intravenosa. Es una vía utilizada, generalmente, en el medio hospitalario para corregir situaciones especiales, como una cetoacidosis, en la cirugía o durante el parto, por perfusión continua o añadida a sueros salinos o glucosados. Las únicas insulinas que pueden administrarse por esta vía son las rápidas y las ultrarrápidas.
- Vía intramuscular. Puede utilizarse cuando, de manera voluntaria, se busca aumentar la velocidad de absorción de la insulina, principalmente cuando se inyecta en el muslo. Se utiliza, por ejemplo, cuando, en casos de cetoacidosis, no es posible administrar la insulina por vía intravenosa.
- Vía peritoneal. Se utiliza en personas con diabetes que hacen diálisis peritoneal o en las bombas implantables de infusión continua de insulina (BICI).
- Vía inhalada. Se administra con un pequeño dispositivo, en forma de aerosol, que hace que la insulina penetre en los pulmones. Incorpora un mecanismo que ayuda a la persona a inhalar la dosis exacta de insulina. El perfil de acción de la insulina inhalada es parecido al de la insulina rápida.
Medicamentos: formas de administración
Teniendo en cuenta el perfil de acción de las insulinas y, sobre todo, el inicio de acción una vez administrada por vía subcutánea, se aconseja administrar las insulinas de la manera siguiente:
- Ultrarrápidas. Deben administrarse justo antes de la comida. Si la glucemia antes de comer es inferior a 70 mg/dl, puede administrarse durante la comida y, incluso, justo después de comer.
- Rápidas. Deben administrarse teniendo en cuenta los valores de glucemia capilar de antes de las comidas (preprandiales); se recomienda esperar de 15 a 30 minutos entre la administración de la insulina y el inicio de la ingesta (excepto cuando las glucemias sean inferiores a 70 mg/dl).
- Intermedias. Hay que administrarlas siguiendo la pauta prescrita por el equipo de salud, unos 30-45 minutos antes de comer o bien antes de acostarse y siempre teniendo en cuenta los valores de glucemia capilar previos a la administración.
- Mezclas. Deben administrarse siguiendo la pauta prescrita por el equipo de salud, unos 30 minutos antes de comer y siempre teniendo en cuenta los valores de glucemia capilar previos a la administración.
- Basales. Se administran, según la dosis, en una o dos inyecciones al día y de manera independiente a las comidas. Es importante, sin embargo, que la administración se haga siempre a la misma hora.
1. Administración subcutánea de la insulina
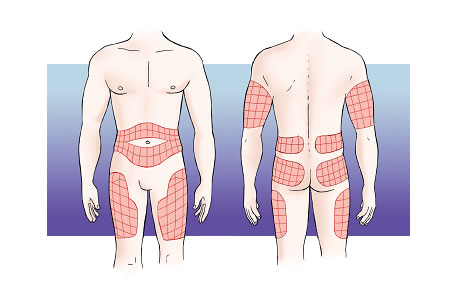
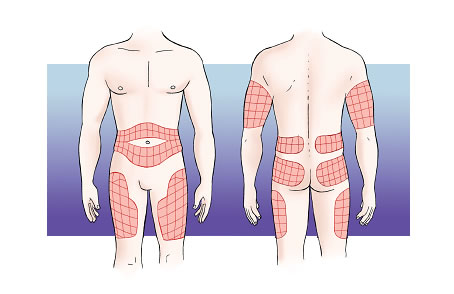
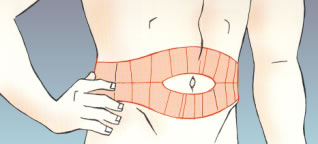
Hoy día, la forma más habitual de administrar la insulina es la vía subcutánea. Se administra en el tejido subcutáneo, que se encuentra en todas las partes del cuerpo, entre la piel y los músculos. Algunas zonas, sin embargo, son más adecuadas para administrar la insulina, ya que están alejadas de las articulaciones, de los nervios y de los grandes vasos (arterias y venas). Son las siguientes partes:
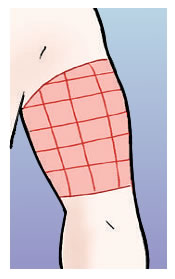
- la parte superior de los brazos,
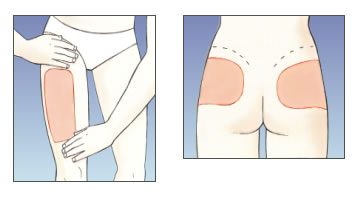
- la parte anterior y lateral de los muslos,
- la parte superior de las nalgas,
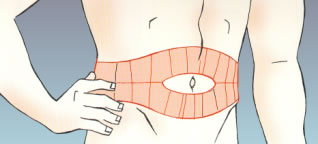
- el abdomen.
La insulina subcutánea se administra sobre todo mediante inyecciones con jeringuilla, con plumas o dispositivos precargados o con bombas de infusión continua de insulina (BICI).
2. Material para la infusión de la insulina subcutánea
2.1 Jeringuillas de insulina.
Se utilizan para inyectar la insulina que se presenta en viales o frascos. Las que se usan actualmente son de plástico y llevan la aguja incorporada. Esta aguja puede tener 8 mm de longitud por 0,30 mm de diámetro o 12,7 mm de longitud por 0,33 mm de diámetro, para que pueda adaptarse a las personas que la utilizan. Además, está lubrificada y preparada para minimizar el dolor y la lesión, de manera que la inyección resulta prácticamente indolora.
Las jeringuillas tienen la ventaja de permitir mezclas manuales de insulina. En nuestro país, actualmente, hay jeringas con escala para concentraciones de 100 UI (unidades internacionales) /ml, en presentaciones de:
- 0,3 ml con 30 UI (graduadas de 1 en 1 unidad),
- 0,5 ml con 50 UI (graduadas de 1 en 1 unidad),
- 1 ml con 100 UI (graduadas de 2 en 2 unidades).
2.2 Plumas o dispositivos precargados.
Son los instrumentos más utilizados, a parte de las jeringas que, además de almacenar la insulina, sirven para dosificarla e inyectarla. Hay de muchos tipos según los diferentes fabricantes: algunas, una vez acabada la insulina, se tiran (plumas precargadas) y en otras, se cambia el cartucho de insulina del interior (plumas recargables). Actualmente, este último tipo de dispositivo se utiliza poco.
Ambos mecanismos de administración de insulina tienen muchas ventajas.
- Permiten una mayor precisión de las dosis.
- Tienen más aceptación que la jeringuilla y la aguja tradicionales, ya que simplifican el proceso de inyección y facilitan el seguimiento el tratamiento, sobre todo cuando la insulina debe administrarse fuera de casa (en la escuela, en el trabajo, en restaurantes, etc.).
- Ofrecen autonomía a las personas con deficiencias visuales u otras discapacidades que dificultan la carga de la insulina.
- Incorporan un dispositivo de seguridad que no permite cargar la dosis de insulina si no hay una cantidad suficiente en el dispositivo.
La única desventaja es en los dispositivos donde hay mezclas de dos tipos de insulinas, ya que, aunque pueden ser muy cómodos de utilizar, si no se adaptan a las necesidades de cada persona, pueden modificarse las dos dosis, si tiene que aumentarse o disminuirse puntualmente sólo uno de los dos tipos de insulina.
Las agujas para plumas o los dispositivos de administración de insulina no están incorporados en el dispositivo, es la persona quien las tiene que poner cada vez que debe inyectarse insulina. Hay diferentes tamaños para que se puedan adaptar a las características de las personas que tienen que utilizarlas: 5, 6, 8 y 12,7mm.
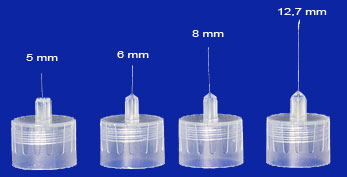
Fuente: Blog diabetes en la red. http://diabetesenlared.blogspot.com.es/2013/04/analizamos-las-agujas-de-insulina-1.html
Los fabricantes recomiendan que las agujas de las jeringuillas y las agujas disponibles para plumas se utilicen sólo una vez. El motivo es que no puede garantizarse la esterilidad, y eso puede aumentar el riesgo de infecciones locales y el riesgo de aumento de las llamadas lipodistrofias: la lipohipertrofia (crecimiento del tejido subcutáneo en forma de nódulos) y la lipoatrofia (depresión producida por la pérdida o la depresión del tejido subcutáneo), ya que la reutilización de las agujas provoca cambios físicos, químicos y estructurales, por fatiga del metal, y pérdida del lubricante.
Sin embargo, pueden reutilizarse más de una vez por la misma persona (cuatro veces, como máximo), excepto en los casos en que hay dolor o lipodistrofia.

El mejor instrumento para las personas con diabetes es el que recomiende el equipo de salud, que tendrá en cuenta las prioridades y necesidades de la persona.
2.3 Bomba de infusión continua de insulina (BICI).
Es el sistema utilizado por las personas con diabetes mellitus (DM) tipo 1. Permite administrar la insulina de forma más fisiológica, es decir, de una manera muy parecida a como lo hace el páncreas de una persona que no tiene diabetes.
A diferencia del tratamiento con dosis múltiples de insulina, las BICI suministran insulina rápida, o análogos de insulina rápida, en lugar de insulina retardada, para cubrir las necesidades de insulina basal o preprandial y para mantener los niveles de glucosa correctos durante todo el día, fuera de las comidas. Estos niveles de glucosa se llaman línea basal y corresponden al 40-50% de las necesidades diarias de insulina. Con las bombas se puede programar una línea basal con dosis diferentes y adecuarlas a las necesidades de cada momento del día.
La insulina que se administra justo antes de las comidas es la llamada suplemento o bolo. Sirve para controlar el aumento de la glucemia que se produce después de las comidas, es decir, la glucemia postprandial.
La terapia intensiva, con dosis múltiples de insulina o con bomba, requiere más implicación, habilidades y conocimientos de la persona con diabetes que la terapia convencional. Por ejemplo, la persona con diabetes tiene que comprometerse a hacer tres controles de glucemia diarios como mínimo y debe cuantificar lo que come.
A pesar de eso, la terapia con bomba de infusión favorece la libertad horaria: como la infusión basal asegura unos niveles de insulina suficientes, la persona con diabetes puede saltarse alguna comida o puede modificar los horarios. La bomba es un aparato de un tamaño parecido a una tarjeta de crédito pero más grueso, que debe ser programado por la persona que lo lleva siguiendo siempre los consejos del equipo de salud. No mide la glucemia capilar, ni administra la insulina automáticamente. En el interior, hay un compartimento para colocar el depósito de insulina, que debe llenarse de la misma manera que una jeringuilla convencional. Está conectado permanentemente, a través de un catéter, a la zona subcutánea, normalmente en el abdomen, y debe cambiarse cada tres días. Se puede desconectar siempre que la persona lo desee (para ducharse, para hacer deporte, etc.) y siempre que se haya pactado con el equipo de salud el procedimiento de actuación, según la actividad que se haga durante el tiempo de desconexión.
Las personas del entorno familiar y social de la persona que lleva una bomba de insulina deben estar familiarizadas con su funcionamiento y deben saber cómo actuar en determinadas situaciones: por ejemplo, si se produce una hipoglucemia grave, es necesario desconectar el infusor o bien cortar el catéter.
La adaptación al plan de alimentación permite una flexibilidad de horarios y de cantidades de la ingesta y, además, no hay que tomar suplementos entre las comidas principales.
Indicaciones de la bomba de infusión continua de insulina (BICI)
- Mujeres con diabetes tipo 1 que planifican un embarazo.
- Personas con diabetes tipo 1 que presentan el fenómeno del alba muy marcado o hipoglucemias muy frecuentes.
- Personas con diabetes tipo 1 muy inestable, con episodios de hiperglucemia e hipoglucemia cuando hay cambios mínimos en las dosis de insulina.
- Personas con diabetes tipo 1 que, por su actividad profesional, tienen horarios de trabajo muy inestables, lo que hace que el tratamiento con dosis múltiples de insulina sea difícil de adaptar a su estilo de vida.
Inconvenientes de la bomba de infusión continua de insulina (BICI)
- Problemas en la piel, como alergias o infecciones, si no se siguen unas normas higiénicas adecuadas.
- Riesgo de descompensación cetónica. A diferencia de lo que sucede con el tratamiento con dosis múltiples de insulina, con las bombas no se crea ningún depósito subcutáneo de insulina. Por eso, si la administración de insulina se ve interrumpida por la obstrucción del catéter, por ejemplo, puede haber, de manera muy rápida, una descompensación metabólica por cetosis. Es por eso que el usuario de BICI debe disponer de una pauta alternativa de insulina subcutánea (con jeringuilla o pluma).
- Hipoglucemias. Las hipoglucemias son menos bruscas y, a veces, pueden pasar desapercibidas.
- Gastos. El elevado coste que supone utilizar una bomba hace que se limiten las recomendaciones y que disminuya la aceptación de los posibles usuarios.
3. Factores que hay que tener en cuenta para administrar correctamente la insulina subcutánea (jeringuilla, plumas y dispositivos precargados)
3.1 Higiene
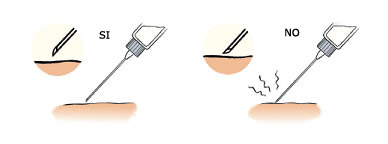
- No es necesario desinfectar con alcohol la piel de la zona donde se realizará la punción, pero sí que es importante seguir una buena higiene corporal y lavarse las manos antes de cada inyección de insulina.
- Si se utiliza alcohol, debe dejarse evaporar antes de pinchar, porque, si no, el pinchazo puede ser más doloroso.
3.2 Grueso del tejido subcutáneo
- La insulina debe administrarse en el tejido subcutáneo, desde donde se absorberá lentamente y pasará a la sangre para iniciar la acción.
- Si se inyecta directamente en el músculo, la absorción es más rápida y puede provocar hipoglucemias
- Si se inyecta justo bajo la piel, la absorción es más lenta, duele más y puede provocar una reacción inmunitaria (reacción antígeno-anticuerpo), es decir, una reacción alérgica.
Ver imagen: Cómo se pincha
3.3 Zonas de inyección
La absorción de la insulina tiene tendencia a variar según la zona donde se inyecta:
- abdomen: absorción rápida,
- brazos: absorción media,
- muslos: absorción lenta,
- nalgas: absorción más lenta.
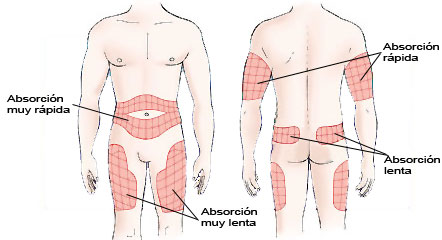
Según el tipo de insulina se recomienda utilizar unas zonas corporales determinadas:
- insulinas rápidas, insulina lispro, insulina aspart e insulina glulisina: abdomen y brazos;
- insulinas intermedias, insulinas lentas y mezclas: nalgas y muslos;
- insulina glargina e insulina detemir: diferentes zonas sin variabilidad en la acción.
Brazos:
- Se recomienda hacer la inyección en la parte superior externa (músculo deltoides).
- La inyección debe ponerse cuatro dedos por encima del codo y cuatro por debajo del hombro.
- Si no se puede hacer pellizco, es importante usar agujas de un tamaño inferior a 8 mm o bien pinchar en un ángulo de 45º.
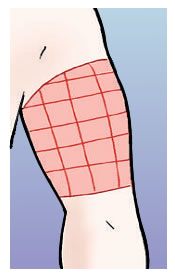
Abdomen:
- La inyección debe ponerse a cuatro dedos del ombligo.
- Es necesario dividir la zona de inyección en cuatro partes imaginarias y hacer rotación de la zona de punción semanalmente.
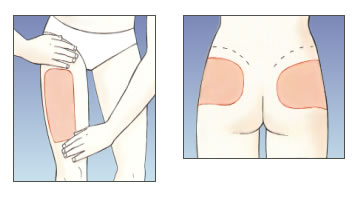
Muslos y nalgas:
- En los muslos, hay que poner la inyección en la parte superior externa; debe hacerse cuatro dedos por debajo de la ingle y cuatro dedos por encima de la rodilla.
- En las nalgas, hay que poner la inyección cuatro dedos por debajo de las caderas.
3.4 Técnica de inyección
- la longitud de la aguja,
- la constitución física de la persona: hay que tener en cuenta si es un niño, una persona delgada, una persona con peso norma o una persona con sobrepeso.
Antes, todas las agujas eran de 12-15 mm. Por eso se recomendaba pinchar con pellizco, colocando la aguja en un ángulo de 45º. Actualmente, se dispone de agujas de 8 mm que permiten pinchar en un ángulo de 90º, para personas con normopeso, y agujas de 5 o 6 mm, para niños, personas delgadas o deportistas con mucha masa muscular y poco tejido subcutáneo. Si el pinchazo se realiza en la nalga, puede hacerse en un ángulo de 90º, sin pellizco, ya que en esta zona el tejido subcutáneo es más grueso, incluso con personas delgadas o niños.
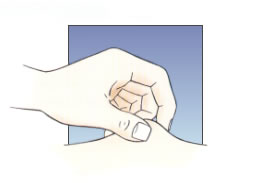
De todos modos, si se hace pellizco, la longitud de la aguja no es relevante. Es importante que el pellizco se haga correctamente: con los dedos índice, del medio y pulgar, estirando la piel y el tejido subcutáneo, sin levantar el músculo. La piel no debe soltarse hasta que no se ha acabado de administrar la insulina.
Utilizar una aguja más larga no conlleva sufrir más dolor, necesariamente. Las agujas más cortas tienen una mejor aceptación porque parece que tengan que causar menos dolor, sin embargo, no se recomiendan en personas con sobrepeso.
Se recomienda introducir toda la aguja para evitar movimientos a la hora de inyectar la insulina. También es muy importante hacer rotación en las zonas de punción
3.5 Factores que pueden modificar el perfil de acción de la insulina
- el movimiento en el lugar de la inyección,
- el calor en el lugar de la inyección,
- un masaje en el lugar de la inyección,
- hacer una inyección demasiado profunda o intramuscular.
Factores que retrasan la acción de la insulina:
- el frío en el lugar de la inyección,
- hacer una inyección demasiado superficial.
- presencia de lipodistrofias.
Pinchar de manera repetitiva una misma zona durante mucho tiempo puede conllevar lipodistrofias. Por eso es muy importante hacer rotación en las zonas de punción.
4. ¿Cómo se prepara la insulina?
4.1 Técnica para cargar un solo tipo de insulina con jeringuilla
Lavarse las manos con agua y jabón.
- Si la insulina está retardada o mezclada, se invierte y se rueda el vial entre las manos para mezclarla bien. En el caso de las insulinas rápidas, ultrarrápidas, glargina o detemir, no es necesario hacer rodar el frasco ya que, aunque son insulinas retardadas o lentas, tienen un aspecto transparente.
- Se limpia el tapón del vial con un trozo de algodón mojado con alcohol y se deja secar.
- Se retira la capucha protectora de la aguja y se llena la jeringuilla con una dosis de aire igual a la dosis de insulina que quiere sacarse.
- Se inyecta el aire en el vial de insulina y, con la jeringuilla y el vial a la altura de los ojos, se aspiran de 2 a 4 unidades de insulina más de las que se van a inyectar. Eso permitirá ajustar mejor la dosis.
- Se retira la aguja del vial y se comprueba que no haya burbujas de aire en la jeringuilla. Si ha entrado aire, se puede golpear suavemente para que las burbujas suban a la parte superior de la jeringuilla. Entonces se presiona el émbolo para expulsarlas y encontrar la dosis exacta que hay que preparar.
- Se comprueba la dosis de insulina.
- Una vez lista la dosis, y mientras se prepara la zona de inyección, se pone la capucha estéril en la aguja.
4.2 Técnica para realizar una mezcla de insulinas rápidas e intermedias con jeringuilla
- Hay que lavarse las manos con agua y jabón.
- Si la insulina es intermedia, se tiene que hacer rodar el vial entre las manos para mezclarla bien. La insulina glargina o detemir no puede mezclarse con ningún otro tipo de insulina.
- Se limpia el tapón de los viales con un trozo de algodón y se deja secar.
- Se retira la capucha protectora de la aguja y se llena la jeringuilla con una dosis de aire igual a la dosis de insulina retardada que se quiere sacar.
- Se inyecta en la botella de insulina retardada el aire correspondiente a las unidades que se deseen cargar.
- Se carga de nuevo en la jeringuilla una dosis de aire igual a la dosis de insulina rápida que se quiera sacar.
- Se inyecta en la botella de insulina rápida el aire correspondiente a las unidades que se deseen cargar, se invierte el vial y se extrae la insulina sin que aparezcan burbujas.
- Sin mover el émbolo, se pincha el vial de insulina retardada, se da la vuelta al frasco y se extraen las unidades previstas.
- Una vez lista la dosis y mientras se prepara la zona de inyección, hay que poner la capucha estéril en la aguja e inyectar la mezcla antes de cinco minutos.
- Si, accidentalmente, se ha extraído demasiada insulina retardada, no tiene que volver a introducirse nunca dentro del vial. Se deberá tirar toda la mezcla y volver a empezar.
5. ¿Cómo se administra la insulina?
5.1 Técnica de inyección de la insulina con jeringuilla
Con una buena higiene corporal, no es necesario el alcohol para limpiar la zona donde se va a inyectar la insulina. Si se utiliza alcohol en una zona poco limpia, hay que dejar que se evapore.
- Se coge la jeringuilla como una pluma estilográfica, con el bisel de la aguja hacia arriba y, con la otra mano, se pellizca la zona donde se va a inyectar la insulina (en este caso, el ángulo de inyección puede ser de 45 º o de 90º).
- Se inserta la aguja con el bisel apuntando hacia arriba.
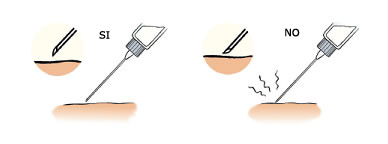
- Sin soltar el pellizco, con la mano libre, estirar el émbolo hasta 1-2 unidades. Si sale sangre, no se tiene que inyectar la insulina; hay que sacar la aguja, tirar la preparación y volver a empezar en otro sitio. Si no sale sangre, se tiene que apretar el émbolo hasta el final para inyectar la insulina.
- Se suelta el pliegue, se saca la aguja poco a poco y se presiona ligeramente la piel con el algodón (sin masajearla). No pasa nada si sale alguna gota pequeña de sangre al sacar la aguja.
- Antes de tirar la jeringuilla, se vuelve a cubrir con la capucha o se deposita en un recipiente especial (tarro de cristal) para evitar que alguien pueda pincharse.
5.2 Técnica de administración de la insulina con pluma inyectora o dispositivo precargado
- Si contienen insulinas intermedias y mezclas (de aspecto turbio), se tienen que mezclar dando vueltas al dispositivo entre las manos unas 20 veces o moviéndolo de arriba abajo unas 10 veces hasta que el líquido aparezca uniforme. Las insulinas de acción rápida, ultrarrápida y los análogos de insulina retardada (de aspecto transparente) no deben moverse.
- Se pone la aguja en el dispositivo, se retira la lengüeta de la aguja, se enrosca en el sentido de las agujas del reloj y se saca la capucha exterior.
- Antes de cada inyección, se debe comprobar el paso de la insulina por la aguja, sobre todo después de cambiarla (es lo que se llama purgar la aguja). Hay que marcar dos o tres unidades y, manteniendo la pluma o el dispositivo en posición vertical, con la aguja hacia arriba, presionar suavemente el botón de inyección. Si no sale ninguna gota de insulina por la punta de la aguja, se repite el proceso hasta conseguirlo. Si, a pesar de todo, no aparece la gota y no hay aire en la pluma o en el dispositivo, deberá cambiarse la aguja por otra.
- Se carga la dosis indicada según la técnica de cada pluma o dispositivo; se saca la capucha interior de la aguja.
- Se inyecta la insulina, según la técnica aconsejada por el equipo de salud, y se mantiene el botón de inyección presionado durante un mínimo de 10 segundos antes de sacar la aguja de la piel, con el fin de inyectar las últimas gotas.
Medidas para disminuir el dolor de las inyecciones:
- Inyectar la insulina a temperatura ambiente.
- Eliminar las burbujas de aire de la jeringuilla antes de inyectar la insulina.
- Mantener los músculos de la zona de inyección relajados mientras se inyecta.
- Penetrar la piel rápidamente.
- No cambiar la dirección de la aguja al introducirla ni al sacarla.
- Evitar el uso de alcohol y, en el caso de tener que utilizarse, esperar que se evapore totalmente antes de inyectar.
- No utilizar más de cuatro veces la misma aguja.
Efectos secundariosP@)
El efecto secundario más frecuente del tratamiento con insulina es la hipoglucemia, aunque, más raramente, pueden aparecer otros.
- Hipoglucemia. Designa un bajo nivel de glucosa en la sangre. En general, se dice que hay hipoglucemia cuando los valores están entre 50 mg/dl y 60 mg/dl. La hipoglucemia acostumbra a manifestarse de manera repentina con temblores, irritabilidad, palidez, sudor, palpitaciones y hambre. Los síntomas de la hipoglucemia pueden variar según cada uno, pero siempre son los mismos en cada persona. De hecho, son señales de alarma que el cerebro envía cuando no puede captar bastante glucosa para funcionar.
Diabetes y problemas de salud agudos - Reacciones locales. Son las más frecuentes. Consisten en eritema, induración y prurito (picazón) en el sitio de la inyección. Pueden aparecer de forma inmediata (al cabo de pocos minutos) o tardía (después de cuatro horas o más). En general, estas reacciones son leves y desaparecen al cabo de pocas semanas, aunque se siga con el tratamiento.
- Reacciones sistémicas. Son muy raras (por debajo del 0,1 % de las personas que reciben insulina). Acostumbran a darse en personas que, cuando reinician el tratamiento con insulina, presentan reacciones locales que, en vez de disminuir de intensidad, son cada vez más severas y acaban acompañándose de reacción sistémica: urticaria, edema de laringe y choque.
- Resistencia a la insulina. Se dice que hay una resistencia a la insulina cuando la respuesta metabólica a la insulina es menor de lo que se esperaba. Eso puede ser debido a causas no inmunológicas (obesidad, estrés, infección, embarazo) o bien a causas inmunológicas (anticuerpos antiinsulina y anticuerpos antireceptores de insulina).
-
Trastornos tróficos. Son las llamadas lipodistrofias (lipoatrofia, lipohipertrofia). La prevención de estas lesiones se consigue con una adecuada diversificación de los puntos de inyección y con el cambio frecuente de la aguja.
- Aumento de peso. La insulina es una hormona anabolizante (promueve la síntesis de proteínas), por lo que las personas con diabetes tipo 1 que han perdido masa muscular y, por tanto, peso antes del diagnóstico lo recuperan con la administración de la insulina. Por otra parte, la insulina ayuda al tejido adiposo (tejido graso) a captar la glucosa y a almacenarla en sus células (adipocitos), lo que implica un aumento de peso.
Cómo utilizarlos correctamentepP@)
1. Precauciones y pautas de actuación
Se pueden seguir diferentes pautas de tratamiento. Sea cual sea la insulina prescrita, hay que seguir las indicaciones del médico. Con el fin de mantener la glucemia en unos niveles correctos, el perfil de alimentación que se siga debe estar en consonancia con el perfil de acción de la insulina o de las insulinas prescritas en el tratamiento. Con respecto a la conservación de la insulina, es importante saber que:
- La insulina es una hormona sensible a la luz y a la temperatura. Para asegurar su efectividad, hay que protegerla de la luz natural o artificial.
- La insulina utilizada puede mantenerse a temperatura ambiente durante un tiempo máximo de un mes, siempre que esté entre los 4 ºC y los 30 ºC.
- Se aconseja que los viales, los cartuchos o las plumas inyectoras de reserva se guarden en la puerta de la nevera entre 4 ºC y 8 ºC. Se debe evitar que se congelen para que no pierdan efectividad.
Es necesario inspeccionar la insulina antes de administrarla para asegurar que no presente alteraciones (precipitaciones, cambios en el color, pequeños grumos en la pared del frasco...), así como comprobar su fecha de caducidad.
2. Cómo y cuándo acaba el tratamiento
- La diabetes tipo 1 se caracteriza por una ausencia casi total de producción de insulina desde las primeras edades (infancia o adolescencia). El tratamiento farmacológico de la diabetes tipo 1 consiste en la administración de insulina durante toda la vida, por lo que el tratamiento nunca acaba.
- En la diabetes tipo 2, el tratamiento con insulina puede ser:
- Temporal, en los casos de enfermedades intercurrentes, cirugía o embarazo. En estas situaciones, el tratamiento con insulina acabará cuando se resuelva la circunstancia que provoca la necesidad de administrarla.
- Definitivo, con la posibilidad de combinarlo con algunos fármacos orales, cuando fracasa del tratamiento con fármacos orales o si el páncreas sufre un defecto de secreción de insulina después de años de evolución de la enfermedad. En este caso, el tratamiento es para toda la vida.
- En la diabetes gestacional, la insulina es necesaria cuando no basta con la alimentación y con la actividad física para controlar las glucemias. Generalmente, el tratamiento acaba cuando termina el embarazo.
Insulina en las etapas del ciclo vitalpP@)
Según las etapas del ciclo vital:
1. La insulina en la infancia y adolescencia
Las edades infantil y juvenil habitualmente se relacionan con la diabetes tipo 1 y, por tanto, requieren tratamiento con insulina. La diabetes comporta cambios en la vida del niño o del joven y de las personas que lo rodean. Entre otras cosas, tiene que aprender a inyectarse la insulina, proceso en el que necesita un tiempo de adaptación.
En este sentido, se aconseja tratar al niño o al joven con normalidad, como antes de la aparición del problema de salud, y mantener una comunicación fluida entre los padres y los maestros para que la integración en la escuela pueda llevarse a cabo sin ningún tipo de dificultad.
Actualmente, a causa del aumento de la obesidad infantil (hábitos alimenticios poco saludables, sedentarismo, etc.), cada vez empiezan a verse más casos de diabetes tipo 2 en los niños. Hasta hace pocos años, la diabetes tipo 2 se presentaba sólo en las personas adultas, ya que está muy relacionada con el sobrepeso; esta situación, sin embargo, está cambiando porque cada vez hay más niños con exceso de peso. El primer paso para abordar la diabetes tipo 2, tanto en niños como en adultos, es la dieta y el ejercicio físico. Si no se consigue controlar la enfermedad por estos medios, puede recurrirse a los tratamientos farmacológicos con antidiabéticos orales y/o insulina.
Diabetes en la infancia
Consejos de salud: Infancia
Consejos de salud: Adolescencia
2. La insulina en la vejez
Los objetivos del tratamiento en esta etapa son similares a los de cualquier otra persona con diabetes. Deben tenerse en cuenta, sin embargo, las circunstancias especiales de la edad y hay que adaptar los objetivos que se quieren alcanzar a las particularidades físicas, psicológicas, familiares y sociales de cada persona. En el caso de la persona mayor, hay que tener un cuidado especial para evitar las hipoglucemias, que pueden estar provocadas por el tratamiento farmacológico propio de la diabetes, ya sea con insulina o con fármacos orales.
El equipo de salud recomendará a cada persona el tipo de dispositivo para la administración de la insulina que necesite, teniendo en cuenta sus necesidades y particularidades.
Diabetes en la vejez
Consejos de salud: Vejez
Consideraciones ante las diferentes situaciones de vidapP@)
1. Embarazo y amamantamiento
Durante el embarazo, el tratamiento para la diabetes será siempre la insulina, tanto para las mujeres con diabetes previa (tipo 1 o tipo 2) como para las que tienen una diabetes gestacional.
La insulina es el fármaco de elección en todos los casos porque no produce ningún efecto teratógeno (que puede producir malformaciones) en el feto ni significa un inconveniente para que la madre pueda amamantar al hijo con normalidad.
Diabetes gestacional
Diabetes y embarazo
2. Enfermedades intercurrentes
Las enfermedades intercurrentes son las que tienen lugar en el transcurso de otra enfermedad y que la modifican en un grado más o menos elevado. En el caso de la diabetes, las enfermedades intercurrentes pueden dificultar el mantenimiento de los niveles de glucosa adecuados. Las pautas de actuación generales ante las enfermedades intercurrentes tienen como base, además de la alimentación y el autocontrol, la administración de insulina y de fármacos orales. Cuando se da una hiperglucemia patente o muy importante, puede ser necesario aumentar la dosis habitual de insulina. El equipo de salud dará las pautas, en función de si, a parte de la hiperglucemia, se observa presencia de acetona en la orina. Las personas con diabetes tipo 2 que siguen un tratamiento con fármacos orales tienen que seguir tomándolos, e incluso es posible que sea necesaria la administración temporal de insulina.
Diabetes y las enfermedades intercurrentes
3. Viajar
Preparar los desplazamientos con antelación permite disfrutar de unos viajes más tranquilos y más seguros. Si se va a viajar al extranjero, se recomienda tener un seguro que cubra el caso de enfermedad y disponer de información, entre otras cosas, sobre la temperatura, la diferencia respecto a la hora local y el sistema sanitario del país al que se viaja. Si se va a un país donde hay mucha diferencia horaria y se sigue el tratamiento con insulina, se recomienda visitar el equipo de salud a fin de que aconseje sobre cómo ajustar la pauta de insulina y la alimentación a la nueva zona horaria. Es importante, también, llevar el material y la medicación necesarios para más días de los previstos, por si se retrasara la vuelta en casa.
Si se sigue el tratamiento con insulina, no hay que llevarla en recipientes especiales, pero sí es importante no exponerla a temperaturas extremas (en la guantera del coche, por ejemplo, la temperatura puede llegar hasta los 40 C y, en la bodega de un avión, bajar de los 0 Cº). Si se viaja a países muy cálidos, o se va de excursión al campo o a la playa, se recomienda llevar la insulina en una nevera portátil especialmente diseñada para este uso o bien en un termo o en un recipiente de corcho que proteja la insulina de los cambios bruscos de temperatura y de luz. Hay que recordar que la insulina puede conservarse durante cuatro semanas a cualquier temperatura entre los 2 ºC y los 30 ºC.
Si se planifica un viaje a lugares donde hay un cambio horario respecto al lugar donde se vive, tienen que reajustarse las comidas y las horas de administración de la insulina. Si se tiene que hacer un vuelo largo, hay que mantener el reloj a la hora del lugar de salida, sin variar el momento de comer ni de administrar la insulina. Al llegar al lugar de destino, pueden reanudarse las dosis a la hora habitual.
Es importante llevar todo el material y la medicación en el equipaje de mano y, en caso de que se viaje en avión, no facturarlo.
Diabetes y viajar
Información general
DescripciónpP@)
La insulina es una hormona fabricada por las células beta del páncreas. Su función es permitir la entrada de glucosa en las células del organismo para que puedan producir energía.
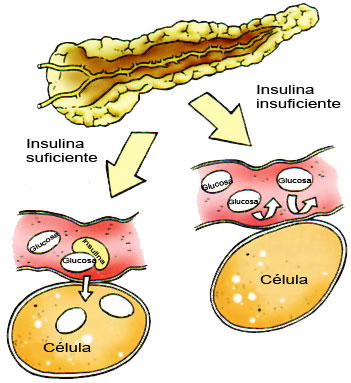
Fuente: Castell C, Gussinyé M, Lloveras G. Com conviure amb la diabetis tipus 1: Saber-ne més per viure millor. 3a edició. Barcelona: Generalitat de Catalunya. Departament de Sanitat i Seguretat Social. Direcció General Salut Pública; 2008.
La insulina sirve, también, para aprovechar correctamente los alimentos. Permite que se almacenen en el organismo para poder ser utilizados cuando se necesita energía para hacer un esfuerzo o en periodos de ayuno.
Es uno de los principales fármacos usados en el tratamiento de la diabetes. La diabetes se diagnostica cuando el páncreas no produce insulina o no la produce en la cantidad necesaria; se clasifica en diabetes tipo 1, diabetes tipo 2 y diabetes gestacional.
La diabetes tipo 1 se caracteriza por una ausencia casi total de producción de insulina por parte del páncreas desde las primeras edades (infancia o adolescencia). El tratamiento farmacológico de la diabetes tipo 1 siempre consiste en la administración de insulina.
En la diabetes tipo 2, que es la forma más frecuente, el páncreas no produce una cantidad de insulina suficiente o el organismo no responde bien a la insulina de que dispone. Si algún familiar tiene o ha tenido diabetes, si hay exceso de peso o si no se hace suficiente ejercicio físico, es más probable desarrollar este tipo de diabetes.
En la diabetes tipo 2, muchas veces se consigue controlar la glucemia sólo con una alimentación y un ejercicio físico adecuados. Adelgazar, en caso de sobrepeso, ayuda a mejorar el funcionamiento de la insulina en el organismo y, a menudo, evita el tratamiento farmacológico.
A veces, sin embargo, estas medidas (alimentación, ejercicio y normalización del peso corporal) no consiguen reducir el nivel de glucosa y acercarlo a un nivel normal. Además, al cabo de unos años de padecer diabetes tipo 2, el organismo deja de producir suficiente insulina. En estos casos está indicado administrar un medicamento para intentar normalizar los niveles de glucosa en sangre.
El primer paso del tratamiento farmacológico de la diabetes tipo 2 se lleva a cabo, en principio, por vía oral con medicamentos antidiabéticos. Si estos fármacos no pueden controlar de manera adecuada el azúcar en sangre, se puede inyectar insulina, inyectar fármacos no insulínicos (agonistas del receptor de GLP-1) o combinar estas inyecciones con los fármacos orales.
La diabetes gestacional es la diabetes que se diagnostica, por primera vez, durante el embarazo. Lo más habitual es que empiece y acabe con la gestación. Para regular los niveles de glucosa en sangre, la mujer embarazada debe fabricar más insulina que antes del embarazo. Si el páncreas no puede fabricar toda la insulina que se necesita, los niveles de glucosa aumentarán más de lo que se considera normal y es en este momento cuando se habla de diabetes gestacional.
La insulina es necesaria en caso que la alimentación y la actividad física no sean suficientes para normalizar los niveles de glucosa en sangre.
En conclusión, para el tratamiento de la diabetes, junto con la dieta y el ejercicio, hay tres tipos de medicamentos: los antidiabéticos orales (pastillas) y los inyectables, que se utilizan solo en el tratamiento de la diabetes tipo 2, y las inyecciones de insulina, que se puedan emplear en el tratamiento de la diabetes tipo 1, tipo 2 y gestacional.
Para saber más sobre la insulina: Diabetes - insulina
HistoriapP@)
La historia empieza con Paul Langerhans, un estudiante de medicina alemán que descubrió, el año 1869, los islotes pancreáticos, que contienen las células que segregan la insulina, aunque no fue consciente de la magnitud del descubrimiento. La hipótesis que el páncreas podría estar relacionado con la diabetes surgió a raíz de unas observaciones clínicas del médico y fisiólogo francés Lancereaux, el año 1887. Esta teoría la confirmaron, el año 1889, los estudios de los investigadores alemanes Josef von Mehring y Oskar Minkowski, que extirparon el páncreas a un perro para averiguar si este órgano era necesario para vivir. Después de la operación observaron que el animal mostraba todos los síntomas de una diabetes grave: aumento de la producción de orina, sed insaciable y aumento del hambre. Minkowski también observó hiperglucemia (aumento de la glucosa en sangre) y glucosuria (aumento de la glucosa en la orina). De esta manera, von Mehring y Minkowski demostraron que el páncreas era necesario para regular los niveles de glucosa y estimularon a muchos otros investigadores a tratar de aislar del páncreas un principio activo con el fin de descubrir un posible tratamiento de la diabetes.
El año 1921, Benting y Best, miembros de la cátedra del profesor McLeod (profesor de fisiología de la Universidad de Toronto), descubrieron una proteína, segregada por el islote del páncreas, que tenía la propiedad de bajar los niveles de azúcar en sangre. La llamaron insulina y, gracias a este descubrimiento, ganaron el premio Nobel de Medicina.
Al principio, las insulinas que se utilizaban para el tratamiento de la diabetes humana eran de origen porcino o bovino, lo que provocaba alergias en muchas personas. El año 1982 se modificaron las características de la insulina porcina para que se pareciera a la insulina humana, pero no se obtuvo hasta el año 1986 a través de la ingeniería genética. La investigación con ingeniería genética consistió en no incorporar genes humanos para producir insulina en células de levaduras o bacterias. De esta manera, “se engañan” las células de levaduras o bacterias para que produzcan insulina en lugar de sus propias proteínas.
Desde entonces y hasta hoy día, la evolución de las insulinas ha sido constante.
El prospectoP@)
El prospecto es el documento dirigido al consumidor que recoge los datos más importantes del fármaco. Debe redactarse y presentarse de una manera clara y comprensible para que la persona que ha de consumir el medicamento sea capaz de comprender la información que contiene.
Consejos de salud: Medicamentos - el prospecto
ClasificaciónpP@)
- Inicio de acción: tiempo que pasa desde que se inyecta la insulina hasta que empieza a pasar a la sangre y a hacer bajar los niveles de glucosa.
- Momento de máxima acción: tiempo en que los niveles de insulina en sangre son más elevados y tienen más efecto hipoglucemiante.
- Final de acción: tiempo que tarda la insulina a dejar de hacer efecto.
El perfil de acción de las insulinas varía de una persona a otra. En la misma persona también puede variar según:
- La zona donde se inyecta: se absorbe más deprisa si se inyecta en el abdomen, en el brazo, en el muslo y, finalmente, en la nalga, siguiendo un orden descendente.
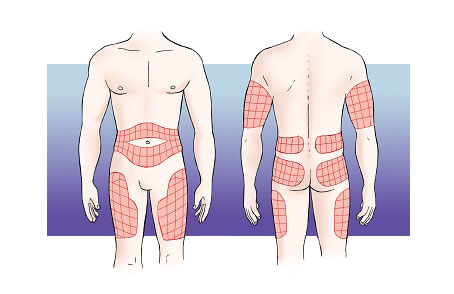
- La cantidad de insulina: cuanto más elevada es la dosis administrada, más tiempo dura el efecto.
Con el fin de mantener la glucemia en unos niveles correctos, hay que seguir una alimentación y una actividad física de acuerdo con el perfil de acción de la insulina o insulinas prescritas en el tratamiento.
Clasificación del tipo de insulina, segun el perfil de acción:
| Tipos de insulina | Perfil de acción (horas) | ||
|---|---|---|---|
| Inicio | Pic | Duración | |
| INSULINAS RÁPIDAS | |||
| Regular | 30-60 m | 2-3 h | 6-8 h |
| ANÁLOGOS RÁPIDOS DE INSULINA | |||
| Aspart, glulisina y lispro | 5-15 m | 30-90 m | 4 h |
| INSULINAS DE ACCIÓN INTERMEDIA | |||
| NPH, NPL | 2-4 h | 4-8 h | 12 h |
| MEZCLAS | |||
| Regular + NPL 30/70 | 30-60 m | bifásico | 12 h |
| Lispro + NPL 25/75 i 50/50 | 5-15 m | bifásico | 12 h |
| Aspart+NPA 30/70, 50/50 i 70/30 | 5-15 m | bifásico | 12 h |
| ANÁLOGOS LENTOS DE INSULINA | |||
| Glargina* | 1-2 h | 18-24 h | |
| Determir* | 1-2 h | 10-18 h | |
* No se pueden mezclar con otras Insulinas en la misma jeringa
NPA: Neutral protamine Aspart
NPL: Neutral Protamine Lispro
NPH: Neutral Protamine Hagedorn
Fuente: Tabla 8. Perfil d'acció de les insulines subcutànies. A: Brugada M, Carreras T, Cano JF, Estruch M, Garrido JM, Mendoza G et al. Abordatge de la diabetis mellitus tipus 2 [Intenet]. 2a edició. Barcelona: Institut Català de la Salut; 2013. Guies de pràctica clínica i material docent, núm. 15: p. 54. Disponible a: http://www.gencat.cat/ics/professionals/guies/diabetis/diabetis.htm
Ver tabla: Tipos de insulina
- Insulinas análogas rápidas: insulina lispro, insulina aspart e insulina glulisina.
Estos tres tipos de insulina se conocen como sinónimos de insulina rápida. Están diseñados para obtener un inicio de acción rápida y una duración corta, por lo que pueden inyectarse inmediatamente antes de una comida y, así, conseguir un efecto óptimo en el momento en que la glucosa proveniente de la comida llega a la sangre.
Empiezan a actuar a los 5-15 minutos de la inyección, consiguen su máximo efecto a los 30-90 minutos y duran unas 3-4 horas.
Ver imagen: Perfil de acción de las insulinas ultrarrápidas
- Insulina rápida: insulina regular
La insulina rápida o regular es la única insulina que no ha sido modificada y la única que, si fuera necesario, se podría inyectar por vía intravenosa.
El inicio de acción es a los 30-60 minutos de administrarse y llega a su máximo efecto a las 2-3 horas. Tiene una duración de acción efectiva de 3-6 horas, aunque puede haber una cierta variación interindividual y el efecto puede prolongarse hasta 8 horas.
Ver imagen: Perfil de acción de la insulina rápida
- Insulinas de acción intermedia: insulina NPH e insulina NPL
La insulina NPH se forma con insulina rápida y protamina añadida, una sustancia que retrasa la absorción desde el tejido subcutáneo, con el fin de prolongar la acción. La protamina da un aspecto turbio a la insulina.
Empieza a actuar a las 2-4 horas de la inyección, llega a su máximo efecto a las 6-10 horas y tiene una duración efectiva de unas 10-16 horas. Se utiliza como insulina basal. En los tratamientos con dosis múltiples, se inyecta dos veces al día o en una sola dosis antes de acostarse, junto con insulina rápida o ultrarrápida. También se utiliza como terapia combinada con algunos antidiabéticos orales.
La insulina NPL se forma a partir de la insulina lispro. Su efecto prolongado se consigue por la adición de la protamina, igual que con la insulina NPH.
Ver imagen: Perfil de acción de las insulinas intermedias
- Insulinas análogas lentas: insulina glargina e insulina detemir
Son análogas de la insulina basal y tienen un efecto más fisiológico y una menor variabilidad en la acción que las insulinas NPH y NPL, lo que provoca una menor incidencia de hipoglucemias. Actúan durante un intervalo de hasta 24 horas. Pueden administrarse una o dos veces al día.
Generalmente no se utilizan como pauta única, sino que acostumbran a combinarse con análogos de la insulina rápida o con antidiabéticos orales, sobre todo en el caso de las personas con diabetes tipo 2.
Ver imagen: Perfil de acción de la insulina glargina
Ver imagen: Perfil de acción de la insulina levemir
- Insulinas mezcladas
Son preparados comerciales de mezclas fijas de proporciones diferentes de insulina rápida o ultrarrápida y de insulina de acción intermedia. De esta manera se obtiene una insulina con un principio de acción rápida y de larga duración.
Con las insulinas mezcladas, sin embargo, no es posible ajustar las proporciones de los dos tipos de insulina, es decir, si se cambia la dosis, el efecto afecta a los dos tipos de insulina.
Ver imagen: Perfil de acción de la mezcla de insulina rápida con intermedia
Ver imagen: Perfil de acción de la mezcla de insulina ultrarrápida con intermedia
Consejos de la enfermera
Comer y beberpP@)
- Cuando se sigue un tratamiento con insulina, es importante no estar demasiadas horas sin tomar alimentos que contengan hidratos de carbono. Hay que tener en cuenta que, según el tipo, la dosis y la pauta de insulina que se tome, el reparto de las comidas durante el día puede variar. El equipo de salud ayudará a planificar el plan de alimentación.
Consejos de salud: Alimentación y diabetes
- El intervalo de tiempo entre la inyección de insulina y el inicio de la comida vendrán determinados por el tipo de insulina que se tome. El equipo de salud dará las recomendaciones adecuadas.
- Con el fin de evitar hipoglucemias, es necesario llevar siempre alimentos ricos en hidratos de carbono de absorción rápida (sobres de azúcar, zumos, caramelos...).
Consejos de salud: Alimentación, diabetes y otros problemas de salud
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Moverse y mantener una postura corporal correctapP@)
- Hay planificar cualquier actividad física y considerar o ajustar los aspectos relacionados con la administración de la insulina como la dosis, la zona de punción, etc., según las necesidades de cada persona.
Consejos de salud: Actividad física y diabetes
- Si la glucemia previa al inicio de la actividad física es superior a 300 mg/dl y/o con presencia de cetonuria, será necesario evitarla, ya que estos signos indican un mal control de la diabetes. Es posible que deba modificarse la dosis de insulina y que incluso haya que administrar una extra con el fin de disminuir la glucemia. El equipo de salud aconsejará cómo hacerlo.
- Es importante que se ajusten las dosis de insulina al ejercicio físico. Generalmente, si se trata de un ejercicio ligero, basta con aumentar la ingesta de hidratos de carbono. Si, en cambio, el ejercicio es intenso, además de elevar el consumo de hidratos de carbono, deberá disminuirse la dosis de insulina. El equipo de salud aconsejará cómo hacerlo.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Reposar y dormirpP@)
- Durante las vacaciones, acostumbran a modificarse los hábitos y los horarios de descanso (se retrasa la hora de acostarse y/o de levantarse), por lo que puede ser necesario modificar la pauta de insulina. El equipo de salud aconsejará cómo hacer las correspondientes variaciones en el horario de las comidas, de la actividad física y del descanso en estos días especiales.
- Según la dosis de insulina y la ingesta de hidratos de carbono a la hora de cena, puede darse una hipoglucemia durante la noche. Se recomienda, con el fin de evitarlo, tomar un suplemento alimenticio antes de acostarse, como, por ejemplo, un vaso de leche.
Consejos de salud: Diabetes y problemas de salud relacionados
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
EliminarpP@)
- Es importante controlar los cambios en la cantidad de orina. Un aumento en la producción de orina (poliuria) puede ser un indicador de hiperglucemia y, por tanto, de mal control de la diabetes. En esta situación, es posible que sea necesario modificar las dosis y/o cambiar el tipo de insulina. Hay que consultar al equipo de salud.
Consejos de salud: Diabetes y problemas de salud relacionados
- Si se sufren cuadros de trastornos gastrointestinales, como vómitos o diarreas, no hay que modificar el tratamiento con insulina. Lo que hay que hacer es aumentar el número de controles de glucemia y consultar al equipo de salud con el fin de establecer el tratamiento necesario.
Consejos de salud: Diabetes - control de la situación de salud
Consejos de salud: Alimentación y diabetes - confección de un menú
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Evitar peligros y prevenir riesgospP@)
- Es importante saber qué es la insulina y utilizar el prospecto como documento de referencia para administrarla correctamente.
Consejos de salud: Medicamentos - el prospecto
- Hay que saber qué tipo de insulina forma parte del tratamiento habitual que se sigue con el fin de poder asegurar su correcta utilización.
- Hay que llevar un buen autocontrol y un autoanálisis con el fin de ajustar correctamente las dosis de insulina.
Consejos de salud: Diabetes - control de la situación de salud
- No hay que cambiar nunca el tipo de insulina sin indicación del médico. Las dosis pueden variar según el tipo de insulina.
- Si en los controles periódicos se detectan niveles de glucemia por encima o por debajo de los objetivos de control, hay que consultar al equipo de salud con el fin de ajustar las dosis y/o cambiar el tipo de insulina.
- Deben tenerse en cuenta todos los factores que aseguran un correcto tratamiento con insulina.
- cómo se tiene que tomar
- cómo utilizarla correctamente - Aprender a administrarse correctamente la insulina es el primer paso para conseguir un buen control de la diabetes. Para ello pueden tenerse en cuenta las siguientes indicaciones:
- La aparición de sangre al retirar la aguja no es un problema importante. Puede ser debida a la rotura de un capilar. En cambio, si se observa sangre en el momento de pinchar, no se debe no inyectar la insulina y conviene cambiar la zona de inyección.
- Si se sospecha que la dosis de insulina no se ha inyectado completamente o no se recuerda si ya se ha hecho, hay que comprobar la glucosa en sangre durante las horas siguientes y, si es necesario, ponerse en contacto con el equipo de salud.
- Si hay dolor, hematomas, enrojecimientos, etc. en las zonas de inyección debe revisarse la técnica con la enfermera.
- Debe controlarse que en la pluma o la jeringuilla no haya burbujas de aire, ya que pueden reducir la cantidad de insulina inyectada.
- Hay que tener en cuenta todos los aspectos para una correcta utilización de la insulina.
- Tiene que comprobarse siempre la fecha de caducidad que cada frasco, cartucho o pluma lleva impresa y anotar la fecha de apertura.
- Hay que tirar el frasco, la pluma o el cartucho que hayan sido abiertos más de un mes antes, aunque la insulina no parezca alterada.
- Las jeringuillas y las agujas para dispositivos no deben compartirse con nadie, ni siquiera con miembros de la misma familia.
- Deben mantenerse fuera del alcance de los niños los instrumentos punzantes (agujas para plumas, jeringuillas, lancetas...) y no tirarlos directamente a la basura, sino depositarlos en envases especiales (recipientes de cristal bien cerrados).
- Es importante controlar los efectos secundarios asociados a la insulina, con el fin de evitar riesgos.
- En caso de sufrir una enfermedad intercurrente, hay que aumentar el número de controles de glucemia, ya que es posible que, durante el tiempo de enfermedad, tenga que reajustarse la dosis de insulina. Se aconseja consultar al equipo de salud en caso de enfermedad intercurrente.
- enfermedades intercurrentes - Si se conduce habitualmente, se recomienda respetar los horarios de las comidas de acuerdo con la administración de la insulina y hacer pausas periódicas (cada dos horas) para descansar.
- Deben considerarse las diferentes situaciones de vida que hay tener en cuenta en el tratamiento con insulina.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Comunicarse e interactuar socialmentepP@)
Los nuevos dispositivos para la administración de la insulina (plumas inyectoras o dispositivos precargados) han facilitado la vida de la persona que debe seguir este tratamiento y la de las que la rodean. Con estos nuevos dispositivos, es posible inyectarse insulina en cualquier sitio, de modo que simplifican los desplazamientos y la vida social.
- consideraciones ante las diferentes situaciones de vida
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables con relación a la actividad de la vida diaria de:
Trabajar y divertirsepP@)
- Hay que mantener un orden en el horario del autocontrol, las comidas y el tratamiento, tanto durante la actividad laboral como durante el tiempo y las actividades de ocio.
- Deben seguirse todas las recomendaciones específicas relacionadas con la insulina a la hora de viajar.
- Hay que adaptar las recomendaciones específicas sobre el tratamiento con insulina en las actividades de ocio que implican actividad física.
- Hay que controlar el consumo de bebidas alcohólicas y su efecto en combinación con la insulina.
Se recomienda tener en cuenta todos los consejos generales, que permitirán adoptar medidas saludables en relación con la actividad de la vida diaria de:
Tópicos y conductas erróneaspP@)
Administrarse insulina no significa que no deba seguirse el plan de alimentación recomendado. El plan de alimentación, junto con la actividad física regular, es la base del tratamiento de la diabetes, de modo que ni las pastillas ni la insulina pueden sustituirlo.
La medicación para la diabetes no tiene que modificar-se de manera arbitraria, sino en función del resultado de los controles y con el consejo del equipo de salud. Creer que el comer más puede compensarse aumentando la insulina comporta una dosificación inadecuada que puede desencadenar trastornos como, por ejemplo, una hipoglucemia.
La administración de insulina no provoca ceguera. Actualmente, la insulina que se inyectan las personas con diabetes es idéntica a la que se fabrica en el páncreas. Gracias a ella, muchas personas sobreviven y otras pueden vivir mejor, de modo que se reduce el riesgo de aparición de problemas de salud tardíos de la diabetes, que son más probables como más descontrolada esté. Por ese motivo, el uso de la insulina para mantener cifras de glucosa estables y próximas a la normalidad no sólo no produce ceguera, sino que ayuda a prevenir problemas oculares.
 Comentarios
Comentarios
Listado
En el apartado de material incluimos esas observaciones que comentas y explicamos como los fabricantes de material de inyección hacen esa recomendación. Link: https://www.infermeravirtual.com/esp/problemas_de_salud/tratamientos/insulina#tutorial-64-el_material
En lo referente a la fecha de actualización puedes verla justo debajo de las estrellas de valoración.
Un saludo y muchas gracias por leernos.
Enlaces de interés
Fuentes de interés
- CDC Diabetes Public Health Resource
- Diabetes Juvenil
- Fundación Carrasco i Formiguera
- Diabéticos.com
- Forumclínic
- National Institute of Diabetes and Digestive and Kidney Diseases
Asociaciones / grupos de ayuda mutua
- American Association of Diabetes Educators
- Asociación Americana de Diabetes
- Asociación Catalana de Diabetes (ACD)
- Asociación de Diabéticos de Cataluña (ADC)
- Asociación Catalana de Dietistas-Nutricionistas
- Canadian Diabetes Association
- European Association for Study of Diabetes (EASD)
- Federación de Diabéticos Españoles (FEDE)
- Fundación para la Diabetes
- International Diabetes Federation
- Juvenile Diabetes Foundation International
- The Islet Foundation
Sociedades profesionales
- Diabetes UK
- International Society for Pediatric and Adolescent Diabetes
- Sociedad Española de Diabetes
- Sociedad Española de Endocrinología y Nutrición
Bibliografía
Bibliografía consultada
- American Diabetes Association. Expert Committee on the diagnosis and classification of diabetes mellitus. Report of the expert committee on the diagnosis and classification of diabetes mellitus.
Diabetes Care 1997; 20:1183-1197. - American Diabetis Association. Tratamiento de la diabetes Mellitus y sus complicaciones.
Barcelona :Ed. Medical Trends, SL.; 1994. - Associació Catalana de Diabetis. Diabetis Mellitus.
Tarragona: Ed. El Mèdol; 1996. - Cano-Pérez J.F, Franch J, Mata M. y miembros de los grupos GEDAPS de España. Guía de tratamiento de la diabetes tipo 2 en Atención Primaria.
4ª Edición. Madrid : Editorial Elsevier España S.A; 2004. - Castell C, Gussinyé M, Lloveras G. Com conviure amb la diabetis tipus 1: saber-ne més per viure millor.
Direcció General de Salut Pública, Barcelona, 2002; 5:57-81. - Curso de educació terapèutica en diabetes.
F.E.A.E.D 2004 - Diabetes Care.
2007volum 30 suplement 1: p. 7. - Diabetes Care.
2007volum 30 suplement 1: p. 22. - European Diabetes Policy Group 1998-1999: A Desktop Guide to Type 2 Diabetes Mellitus.
Diabetic Medicine 1999; 16:716-730 - Ferrer García J. C, Herrera Ballester A. Manual Básico de Diabetología.
SVEDYN, 2005; 6:83-91. - Figuerola, Daniel. Diabetes.
3era edició. Barcelona :Ed. Massan; 1997. - Grup d’Estudi de la Diabetis a l’Atenció Primària de Salut (GEDAPS). Guia per al tractament de la Diabetis tipus 2 a l’Atenció Primària.
3era edició. Barcelona : Ed. Harcourt ; 1999. - Guia práctica para educadores en diabetes.
F.E.A.E.D 2004 - Hanas R. Diabetes Tipo 1 en niños, adolescentes y adultos jóvenes
INPESAL Marketing Projects, S.L. 2004; 12: 29-131. 15:153-191. - J.Madrid. Libro práctico de la diabetes.
Editorial ESPASA, Madrid, 2000. - Manuel de Santiago. Diabetes Mellitus en la Práctica Médica.
Tomo II. Madrid:Ed. ELA , grupo ARAN; 1992. - Pallardo Sánchez L.F, González González A, Quero Jiménez J. Diabetes y embarazo.
Madrid: Ed. Aula Médica; 1999. - Standards of Medical Care in Diabetes-2006. American Diabetes Association.
Diabetes Care 2006; 29:S4-S42. - Un objetivo para la vida.
Lifescan, Madrid, 1997 - World Health Organization: Definition, diagnosis and classification of diabetes mellitus and its complications: Report of a WHO Consultation. Part 1. Diagnosis and classification of diabetes mellitus.
Geneva: World Health Organization; 1999.

Carmen Fernández Ferrín
Enfermera. Fué profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona.
La Carmen falleció en agosto del 2013 pero su aportación y experiencia enfermera continuaran siempre presentes en la Enfermera virtual.
Fué experta en el modelo conceptual de Virginia Henderson, se interesó por el desarrollo disciplinar de la enfermería, especialmente por todo lo relacionado con la construcción teórica del mismo. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos.
Formó parte de la dirección científica de la Enfermera virtual y, como tal, participó en la definición de los conceptos nucleares que enmarcan la filosofía de la web, asesoró en la construcción de la misma y en el diseño de la estructura de las fichas. Así mismo, participó en la selección de los temas a abordar, en la revisión, desde el punto de vista disciplinar, de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de su publicación en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.

Ma. Encarnación Pastor Santamaria
Diplomada en enfermería (UB). Postgrado en atención y educación a les persones con diabetes. Máster en enfermería de salud pública y comunitaria. Postgrado Curso autoformativo para diplomados en enfermería (CADI). En cuanto a tabaquismo, ha trabajado en el Programa de Atención Primaria Sin Humo y como responsable de consulta de deshabituación tabáquica.

 Guardando valoración...
Guardando valoración... 


