Consulta los tutoriales
Información práctica
Estructura y función del cuerpo humanopP@)
Los sistemas de la estructura y función del cuerpo humano, más directamente relacionados con el desarrollo de esta actividad de la vida diaria son:
La persona, hombre o mujer, de cualquier edad o condición, es un ser multidimensional integrado, único y singular, de necesidades características, y capaz de: actuar deliberadamente para alcanzar las metas que se propone, asumir la responsabilidad de su propia vida y de su propio bienestar, y relacionarse consigo mismo y con su ambiente en la dirección que ha escogido.
La idea de ser multidimensional integrado incluye las dimensiones biológica, psicológica, social y espiritual, todas las cuales experimentan procesos de desarrollo, y se influencian mutuamente. Cada una de las dimensiones en que se describe a la persona se encuentra en relación permanente y simultánea con las otras, formando un todo en el cual ninguna de las cuatro se puede reducir o subordinar a otra, ni puede ser contemplada de forma aislada. Por consiguiente, ante cualquier situación, la persona responde como un todo con una afectación variable de sus cuatro dimensiones. Cada dimensión comporta una serie de procesos, algunos de los cuales son automáticos o inconscientes y otros, por el contrario, son controlados o intencionados.
Teniendo siempre en mente este concepto de persona, y sólo con fines didácticos, pueden estudiarse aisladamente los procesos de la dimensión biofisiológica (estructura y función del cuerpo humano) implicados en el desarrollo de ésta actividad de la vida diaria.
Relación con otras actividades de la vida diariapP@)
La inspiración y la espiración están condicionadas positiva o negativamente por otras actividades como beber, la actividad física y la aplicación de ciertas medidas preventivas. Por otro lado, las alteraciones anatómicas o disfunciones respiratorias también pueden condicionar otras actividades como eliminar. A continuación, se exponen algunas de estas situaciones: comer y beber, eliminar, moverse, evitar peligros y prevenir riesgos, trabajar y divertirse.
Comer y beber. Ingerir pocos líquidos, respirar en ambientes con poca humedad (en espacios ventilados por circuitos cerrados) o respirar continuamente por la boca puede provocar la sequedad de las mucosas respiratorias. En estas circunstancias, el paso del aire por las vías respiratorias puede facilitarse bebiendo agua y/o humedeciendo la boca.
Eliminar. Las personas que tienen dificultad para cerrar la glotis, como aquéllas a las que se ha extirpado quirúrgicamente la laringe, o que no pueden contener la inspiración durante cierto tiempo, pueden presentar dificultades para realizar la maniobra de Valsalva, lo que conlleva dificultades al hacer fuerza para expulsar las heces duras.
Moverse. Los déficits funcionales respiratorios pueden afectar la actividad física y la tolerancia al esfuerzo, limitar las actividades que puede hacer una persona y provocar un aumento de la frecuencia y la profundidad respiratoria ante actividades que exigen mínimos esfuerzos. El sedentarismo no contribuye al mantenimiento de la capacidad pulmonar. No cambiar de posición y mantener una postura con el tronco flexionado provoca, a largo plazo, que la inspiración y la espiración sean más superficiales. La debilidad muscular o la parálisis dificultan la expulsión de secreciones respiratorias.
Evitar peligros y prevenir riesgos. El estilo de vida, el tipo de trabajo y la zona de residencia condicionan la calidad del aire inspirado. El olfato es un sentido que nos permite evaluar el aire e identificar atmósferas de riesgo y gases tóxicos, siempre que el gas sea identificado como peligroso. Los olores son captados a través del encéfalo y el tálamo, y el aprendizaje permite integrarlos y almacenarlos en la memoria para que puedan interpretarse posteriormente. Si son identificados como desagradables, se producen inspiraciones menos frecuentes y superficiales; por el contrario, hay olores que evocan recuerdos y sensaciones agradables que provocan inspiraciones profundas y prolongadas.
Hay personas que hacen meditación con ejercicios respiratorios para llenarse de energía vital o limpiar la mente y el cuerpo; de esta manera, sienten que controlan mejor su vida.
Trabajar y divertirse. Trabajar al aire libre o en espacios cerrados, en una gran urbe o en el ámbito rural, conlleva diferencias cualitativas en el tipo de aire inspirado. Determinados trabajos se asocian a ciertas enfermedades profesionales, ya que la persona está expuesta a la inhalación de determinados tóxicos que a largo plazo provocan estas enfermedades. Si no se aplican medidas preventivas, se pueden contraer determinadas enfermedades y existe el riesgo de muerte inminente por inhalación de tóxicos.
En función del grupo de edad y etapa de desarrollopP@)
1. Neonato, 2. Preescolar, 3. Escolar, 4. Adolescentes, 5. Adulto joven, 6. Adulto mayor.
1. Neonato - lactante (del nacimiento a los 18 meses)
El bebé realiza los movimientos respiratorios utilizando principalmente los músculos abdominales, su frecuencia respiratoria y cardiaca son altas en comparación con el adulto. En los primeros meses, cualquier proceso inflamatorio de la mucosa respiratoria de vías altas y bajas puede comprometer la ventilación pulmonar del niño. Hasta los seis meses, el niño respira sólo por la nariz, en el caso de tenerla taponada, puede tener dificultades para ingerir alimentos, ya que no puede succionar y respirar a la vez. Es recomendable mantenerlo en espacios ventilados, con la temperatura ambiental y humedad adecuadas, y alejado de espacios con humos. Por otro lado, es necesario que el niño esté bajo la atención de profesionales cuando tenga tos o problemas respiratorios.
2. Preescolares (de 19 meses a 5 años)
El crecimiento del niño va acompañado de la maduración de los diferentes sistemas fisiológicos, entre ellos, el respiratorio. Como consecuencia, descienden progresivamente las frecuencias respiratoria y cardiaca en reposo, y se acercan a los valores del adulto. El niño de dos años tiene capacidad para contener la respiración, toser voluntariamente y sonarse. También es capaz de realizar inspiraciones y espiraciones forzadas y controladas. Las recomendaciones para los niños de esta edad son las mismas que para los más pequeños. Además es conveniente la actividad física para favorecer el desarrollo de la capacidad pulmonar y la resistencia física al esfuerzo.
3. Escolares (de 6 a 12 años)
A partir de los seis años, se produce un incremento significativo del diámetro de los bronquios y un aumento de la capacidad de distensión pulmonar, lo que hace que los niños de este grupo con cuadros de asma tengan menos comprometida la función respiratoria.
Infancia
4. Adolescentes (de 12 a 18 años)
En la adolescencia aumenta la capacidad pulmonar a medida que lo hace el tamaño de la cavidad torácica. Algunos autores señalan que el desarrollo cardiopulmonar es más lento que el desarrollo del resto del organismo; por tanto, los adolescentes tienen una menor capacidad respiratoria para el esfuerzo y una tendencia al cansancio.
Durante este periodo, acostumbra a iniciarse el hábito de fumar tabaco y otras drogas. Según el Plan nacional sobre drogas, la edad media de inicio de consumo de tabaco se sitúa en los 13,2 años. El 30,5% de los escolares de 14-18 años han fumado en el último mes y el 5% se definen como exfumadores. Las chicas tienen un hábito de consumo mayor que los chicos, un 35,8% frente al 25,2% de los chicos. Los jóvenes de 14 a 18 años acostumbran a fumar unos siete cigarrillos diarios (el 47,5% consume de 1 a 5 cigarrillos al día). Ante este hecho, es importante el compromiso de educadores y medios de comunicación en la puesta en marcha de campañas destinadas a reducir el tabaquismo en este grupo de edad.
Adolescencia
5. Adultos jóvenes y adultos maduros (de 19 a 25 años y de 26 a 65 años)
En los jóvenes, la capacidad vital es máxima. En edades como la del adulto maduro, la capacidad vital, que tiende a disminuir, puede mantenerse con el ejercicio físico. Por esta razón, se recomienda el ejercicio físico tanto al joven como al adulto.
Adultez

6. Adulto mayor, adulto mayor medio y adulto mayor avanzado (de 66 a 74 años, de 75 a 84 años y de 85 en adelante)
Por encima de los 40 años ya se comienzan a apreciar cambios en la función respiratoria. A partir de esa edad se produce un estrechamiento del diámetro interno de los bronquios; esto condiciona la resistencia al flujo del aire. Estos cambios consisten en una pérdida de elasticidad de los pulmones, lo que conlleva una mayor dificultad para la difusión de los gases y una disminución de los flujos espiratorios. Además también se producen cambios degenerativos en la caja torácica y en los músculos respiratorios. También existe una menor contribución de los movimientos de la caja torácica en la respiración, por lo que la respiración se realiza, generalmente, con el diafragma; este músculo también pierde fuerza, de manera que el anciano está más predispuesto a la fatiga respiratoria. Los músculos intercostales laterales internos , que son importantes en actividades no ventilatorias como la tos y el estornudo, sufren una atrofia que se manifiesta a partir de los 50 años. También hay que tener en cuenta que con la edad aparecen las enfermedades respiratorias asociadas al tabaco y a la contaminación. Además, el anciano tiene una menor reserva respiratoria y una menor respuesta a cambios de la concentración de oxígeno en sangre.
Factores que influyen en el desarrollo de la actividadpP@)
Las acciones que influyen en la respiración están condicionadas no sólo por los factores ambientales que se han descrito anteriormente, sino por otros biológicos como la edad y el sexo. Éstos, a su vez, están asociados a determinados comportamientos aprendidos en las diferentes etapas de la vida, que condicionan el acto de respirar y mantienen el sistema respiratorio en buenas condiciones.
1. En función del sexo
Se han descrito diferencias relativas al tamaño de los pulmones según las diversas etapas de la vida. Estas diferencias son visibles ya desde estadios fetales. El sexo femenino presenta unos flujos aéreos más elevados incluso en la vida adulta, aunque el tamaño medio de los pulmones es inferior en las mujeres, lo que sugiere que, en relación al tamaño pulmonar, la vía aérea femenina es mayor que la masculina. En cuanto a la reactividad de las vías aéreas ante procesos alérgicos, en la infancia y adolescencia, las mujeres tienen menos problemas que los hombres. Sin embargo, en las edades reproductivas, las mujeres tienen mayor prevalencia de procesos alérgicos que los hombres de su misma edad. Después de la menopausia, las mujeres vuelven al patrón de la infancia, es decir, presentan menos problemas alérgicos que los hombres.
Los factores socioculturales juegan un papel importante en las diferencias de género, es decir, las construidas socialmente y que no pueden explicarse por la diversidad sexual. Estas diferencias pueden manifestarse a la hora de percibir, comunicar e interpretar síntomas respiratorios, tales como la dificultad respiratoria, la tos, la producción de esputos y las alteraciones respiratorias del sueño como roncar. Los hombres admiten más fácilmente que producen esputos o que roncan, pero les cuesta más reconocer síntomas respiratorios como la dificultad respiratoria o la fatiga, que son más comúnmente manifestados por las mujeres. Estas conclusiones han sido constatadas con estudios en los que se han utilizado pruebas de función respiratoria fiables y se han tenido en cuenta otros factores como el consumo de tabaco, la exposición a tóxicos en el trabajo, el nivel educativo y la obesidad.
Las diferencias de género también quedan plasmadas en el hábito del tabaquismo. Según la Encuesta Nacional de Salud de España 2001, el porcentaje de hombres fumadores es del 42,1% y el de mujeres, del 27,2%. Al analizar la evolución del tabaquismo en España de 1987 a 2001, se puede observar que el consumo de tabaco en los hombres ha descendido sensiblemente (del 55% al 42,1%), en contraposición al aumento que ha experimentado el consumo en las mujeres (del 23% al 27,2%). Este aumento de mujeres fumadoras tendrá repercusiones sanitarias a medio y largo plazo en la mortalidad por cáncer y en las enfermedades cardiovasculares y respiratorias. Observando la tendencia durante este periodo en cada uno de los dos sexos, se comprueba que, en los hombres, el consumo de tabaco ha disminuido en todos los grupos de edad, mientras que, en las mujeres, se ha producido el fenómeno contrario, salvo en el grupo de 16 a 24 años.
Por grupos de edad, el porcentaje de población fumadora más alto se observa en el de 25 a 44 años (48,2%), seguido por el de 16 a 24 años (41,7%), tanto en hombres como en mujeres.
Mujeres en edad fértil
Parece que, en las mujeres en edad fértil, los cambios hormonales derivados del ciclo menstrual se asocian a cierta sensibilidad de las vías respiratorias. En el ciclo premenstrual hay una mayor sensibilidad a irritantes químicos y cierta disminución de los parámetros de la espirometría (prueba que consiste en respirar por una boquilla que está conectada a un instrumento llamado espirómetro, el cual registra la cantidad y el ritmo de aire inspirado y espirado durante un tiempo específico), especialmente durante el ejercicio físico.
Mujeres embarazadas
Durante los últimos meses de gestación, el diafragma es desplazado hacia arriba, de modo que disminuye la capacidad de expansión del tórax. Por otra parte, durante el embarazo, hay cierta interacción con las hormonas del feto, cuya reactividad bronquial es menor si se trata de un varón.
Embarazo
Mujeres posmenopáusicas
Después de la menopausia, el nivel de reactividad bronquial disminuye, pero puede aumentar si se utiliza terapia hormonal sustitutiva.
Menopausia
2. En función de la patología
Existen diferentes patologías que pueden afectar la función del sistema respiratorio y hacer que la persona manifieste dificultad para respirar, hasta sentir, en ocasiones, una amenaza para su vida. Entre estas patologías, podemos distinguir las que afectan la ventilación pulmonar, las que producen trastornos de la difusión y de la circulación pulmonar y las que afectan el transporte de los gases a través del torrente sanguíneo.
- Afectación de la ventilación pulmonar. La ventilación pulmonar puede estar alterada por la obstrucción del paso del aire por el árbol bronquial. Las patologías más frecuentes que producen obstrucción son el asma y la enfermedad obstructiva crónica (bronquitis crónica), también denominada enfermedad pulmonar obstructiva crónica (EPOC) o, más recientemente, obstrucción crónica al flujo aéreo (OCFA). Otras patologías menos frecuentes son las bronquiectasias, la fibrosis quística y la bronquiolitis. En todos estos casos se aprecia un aumento de la frecuencia respiratoria y una fase de espiración prolongada, a causa de la obstrucción. La persona que padece estas patologías se queja de dificultad para respirar o de falta de aire. Otros signos son la respiración con silbidos audibles, el aumento de volumen del tórax por atrapamiento aéreo y el tiraje, que consiste en el hundimiento de los espacios intercostales durante la inspiración, causado por un aumento de la presión negativa pulmonar en casos de obstrucción de la vía aérea.
La ventilación también puede alterarse por una restricción o dificultad en la movilidad pulmonar, que puede ser causada por enfermedades del tejido pulmonar como la sarcoidosis, la tuberculosis, la fibrosis pulmonar (en ocasiones producida por medicamentos o radiación) y la neumoconiosis.
Otras veces, la restricción puede estar motivada por alteraciones neuromusculares, como distrofias musculares, síndrome de Guillain-Barré, lesiones de la médula cervical o por alteraciones de la estructura osteoarticular de la caja torácica, como la cifoescoliosis severa, la obesidad o la espondilitis anquilopoyética. En algunos casos, se puede observar un aumento de la frecuencia respiratoria, con respiraciones superficiales.
En casos de lesiones neuromusculares, se aprecia una escasa movilidad de la caja torácica. La ventilación también puede verse comprometida de forma aguda por traumatismos torácicos con fracturas costales o después de la cirugía abdominal, al resultar dolorosa la inspiración. - Trastornos en la difusión de gases. La membrana que separa el aire alveolar de los capilares pulmonares es extremadamente delgada y permeable, de modo que permite una rápida difusión de los gases; cualquier disminución de la permeabilidad va a alterar su difusión y, por tanto, la función respiratoria. Una de las condiciones clínicas más frecuentes en la que se altera el intercambio de gases es el edema pulmonar, que se caracteriza por la presencia de agua en la membrana alvéolo-capilar o en el interior del alvéolo, lo que dificulta la difusión de gases. El edema pulmonar puede ser consecuencia de enfermedades cardíacas u otras patologías que producen el paso de líquido al alvéolo por lesión en los capilares (distrés respiratorio). En estos casos, la disnea es el resultado predominante.
Las hemorragias pulmonares, causadas por la presencia de sangre en el interior de los alvéolos, también dificultan el intercambio gaseoso. En estas circunstancias, predomina la expectoración con sangre (hemoptisis). Las enfermedades, previamente citadas, que producen fibrosis pulmonar también afectan la difusión de los gases, ya que las fibras de colágeno se interponen en la membrana alvéolo-capilar. El enfisema, caracterizado por la destrucción de gran parte de las paredes alveolares y un aumento importante del diámetro antero-posterior del tórax, es otra causa de alteración del intercambio de gases.
- Alteraciones de la circulación pulmonar. La circulación pulmonar puede verse comprometida en numerosas enfermedades cardíacas, como las malformaciones congénitas, por circunstancias que produzcan un aumento de la presión en la aurícula izquierda, como la estenosis mitral, y por enfermedades que impliquen directamente los vasos pulmonares, como el embolismo pulmonar o la hipertensión pulmonar.
- La oxigenación de los tejidos se puede ver comprometida por un aporte insuficiente de sangre, derivado de los trastornos del sistema circulatorio. Es decir, muchas enfermedades cardíacas o situaciones de shock (insuficiente perfusión sanguínea de los tejidos) pueden inducir un déficit de oxigenación tisular que puede manifestarse en forma de disnea y/o cianosis.
- Los cambios en la tensión arterial estimulan los receptores de la presión (baroceptores), y éstos, a su vez, estimulan el centro respiratorio. El descenso brusco de la tensión arterial estimula el reflejo y produce un aumento de la frecuencia y la profundidad. La estimulación dolorosa continuada y de cierta intensidad produce respiraciones más rápidas y profundas; cuando la estimulación dolorosa es repentina, puede producir apnea refleja. En estados febriles, la persona manifiesta un aumento de la frecuencia respiratoria y cardiaca.
3. Relacionadas con el tratamiento
Los tratamientos farmacológicos pueden afectar tanto al centro respiratorio, estimulándolo o deprimiéndolo, como a la reacción del árbol bronquial, produciendo constricción o dilatación, presencia o ausencia de tos.
Los fármacos que más alteran el control de la respiración son los anestésicos inhalados, los opiáceos y los tranquilizantes menores. Los anestésicos inhalados, como el halotano, el éter y el óxido nitroso, causan depresión respiratoria, lo que produce una disminución de la ventilación alveolar en reposo y una disminución en la respuesta del centro respiratorio a los cambios de concentración de oxígeno y anhídrido carbónico en la sangre. Los opiáceos, como la morfina, la meperidina, el fentanilo y la metadona, producen típicamente un ligero aumento en la presión parcial de anhídrido carbónico (CO2) que, en sujetos normales, se aprecia por una disminución en la frecuencia respiratoria y respiraciones más superficiales. Los barbitúricos tienen efectos similares, pero su uso ha decaído durante los últimos años. Sin embargo, las benzodiazepinas (diazepam, lorazepam, midazolam, etc.), que se usan cada vez más, tienen propiedades depresoras sobre el centro respiratorio, incluso cuando se administran por vía oral a dosis estándares. En personas sanas, los efectos son mínimos y no se aprecian cambios en los parámetros de función respiratoria, salvo que se administren junto con otras sustancias depresoras como el alcohol. En personas con enfermedad pulmonar obstructiva crónica (EPOC), pueden inducir una hipoventilación notable. Cuando estos fármacos se administran por vía intravenosa, producen una disminución significativa de los parámetros de ventilación alveolar. El alcohol no produce descensos importantes en la presión parcial de anhídrido carbónico (CO2), salvo que el grado de intoxicación sea muy alto.
Por el contrario, hay otros fármacos que estimulan la respiración y aumentan la frecuencia y la profundidad respiratorias, como el doxapram, la teofilina y la progesterona, que activan directamente el centro respiratorio.
Otros fármacos, como los betabloqueantes, pueden ocasionar obstrucción bronquial en personas predispuestas, como las que sufren patología bronquial, como EPOC o asma. Los inhibidores del enzima de conversión (un grupo de medicamentos utilizados para el tratamiento de la hipertensión) pueden inducir una tos seca y persistente, que desaparece al suspender el fármaco y que no se asocia con ninguna patología respiratoria previa. En este grupo están el captopril, el enalapril, el ramipril y el quinapril, entre otros.
Atragantamiento y obstrucción de la vía aéreapP@)
El atragantamiento suele presentarse de forma repentina e inesperada. Los niños pequeños (lactantes) son el grupo de población que es más probable que se atragante, puesto que todavía no mastican correctamente y pueden tragarse trozos de comida grandes. Además, se ponen objetos pequeños en la boca que pueden obstruir las vías respiratorias. También debe tenerse en cuenta que los reflejos y los mecanismos de defensa de los bebés todavía son inmaduros. Todo ello, los hace especialmente vulnerables a sufrir una situación de atragantamiento.
En cuanto a las persones adultas, habitualmente se atragantan con la comida, por eso es importante masticar bien los alimentos.
1. Descripción; 2. Actuación (en niños de más de un año o personas adultas y en lactantes (menores de un año)
1. Descripción
El atragantamiento es la obstrucción total o parcial de la vía por donde pasa el aire (tracto respiratorio) a causa de algún objeto o alimento que la obstaculiza.
2. Actuación
Recomendaciones básicas para evitar el atragantamiento en niños:
- Se recomienda que haya siempre un adulto que vigile al niño mientras come.
- Hay que cortar los alimentos sólidos en trozos muy pequeños y masticarlos bien.
- Los juguetes del niño deben ser adecuados a su edad.
- No hay que dar frutos secos ni alimentos con hueso a los niños de menos de 5 años.
- En caso de atragantamiento, debe mantenerse la calma.
Ante una situación de atragantamiento o de obstrucción de la vía aérea hay que tener en cuenta si la persona afectada es un niño mayor de un año o una persona adulta, o si es un lactante (menor de un año).
2.1 Actuación en niños de más de un año o en personas adultas
Normalmente, el atragantamiento se presenta con dos situaciones:
A) El atragantamiento no es total, y la persona todavía puede hablar y, por tanto, respirar.
- ¿Qué debe hacerse ante esta situación?
- Hay que animar la persona a toser para que con la tos expulse lo que le atraganta.
- ¿Qué NO debe hacerse ante esta situación?
- No deben darse golpes en la espalda ya que el objeto puede moverse y la situación de atragantamiento puede empeorar.
- No debe introducirse nada en la boca ni intentar sacar a ciegas el objeto o la comida que causa el atragantamiento.
B) El atragantamiento es total, por tanto la persona no puede hablar ni respirar, muestra signos claros de ahogo (por ejemplo, se pone la mano en el cuello) y se observa la ausencia de movimientos de ascenso o descenso del tórax en cada intento de ventilación (respiración).
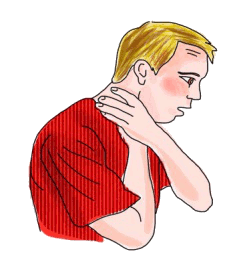
Fuente: Latorre Molina, Ricard. Obstrucció de la Via Aèria i Ennuegament. Grup Suport Vital
- ¿Qué debe hacerse ante esta situación?
Hay que inspeccionar visualmente la boca y sacar cualquier cuerpo extraño visible. - Si la persona está consciente:
- Deben darse 5 golpes secos seguidos con la palma de la mano en la espalda, entre los omoplatos.

Fuente: ERC (uso autorizado por CCR)
Si esta maniobra no resuelve la situación, deben seguirse las indicaciones del punto 2. -
Maniobra de Heimlich. Consiste en realizar 5 compresiones abdominales: hay que abrazar la persona desde atrás, poner los dos puños debajo del esternón y empujarlos con fuerza hacia adentro y hacia arriba.


Font: Anna Bru
En mujeres embarazadas y personas muy gruesas, la maniobra se puede hacer comprimiendo el tórax por encima del apéndice xifoideo, a nivel del tercio inferior del esternón. Si la persona que debe realizar la maniobra no tiene fuerza suficiente para hacerla de pie, puede sentar la persona afectada en una silla o tumbarla en el suelo boca arriba y hacer las compresiones.
Si la obstrucción no se ha resuelto, deben alternarse cinco golpes en la espalda con cinco compresiones abdominales.
- Si la persona está inconsciente:
- Hay que llamar al 112 (teléfono de emergencias).
- Si se tienen conocimientos de reanimación cardiopulmonar (RCP), se recomienda iniciar las maniobras de reanimación.
Ver: Las recomendaciones del Consejo Catalán de Resucitación o las de OVACE para adultos (cat)
Cómo actuar frente a un atragantamiento adulto
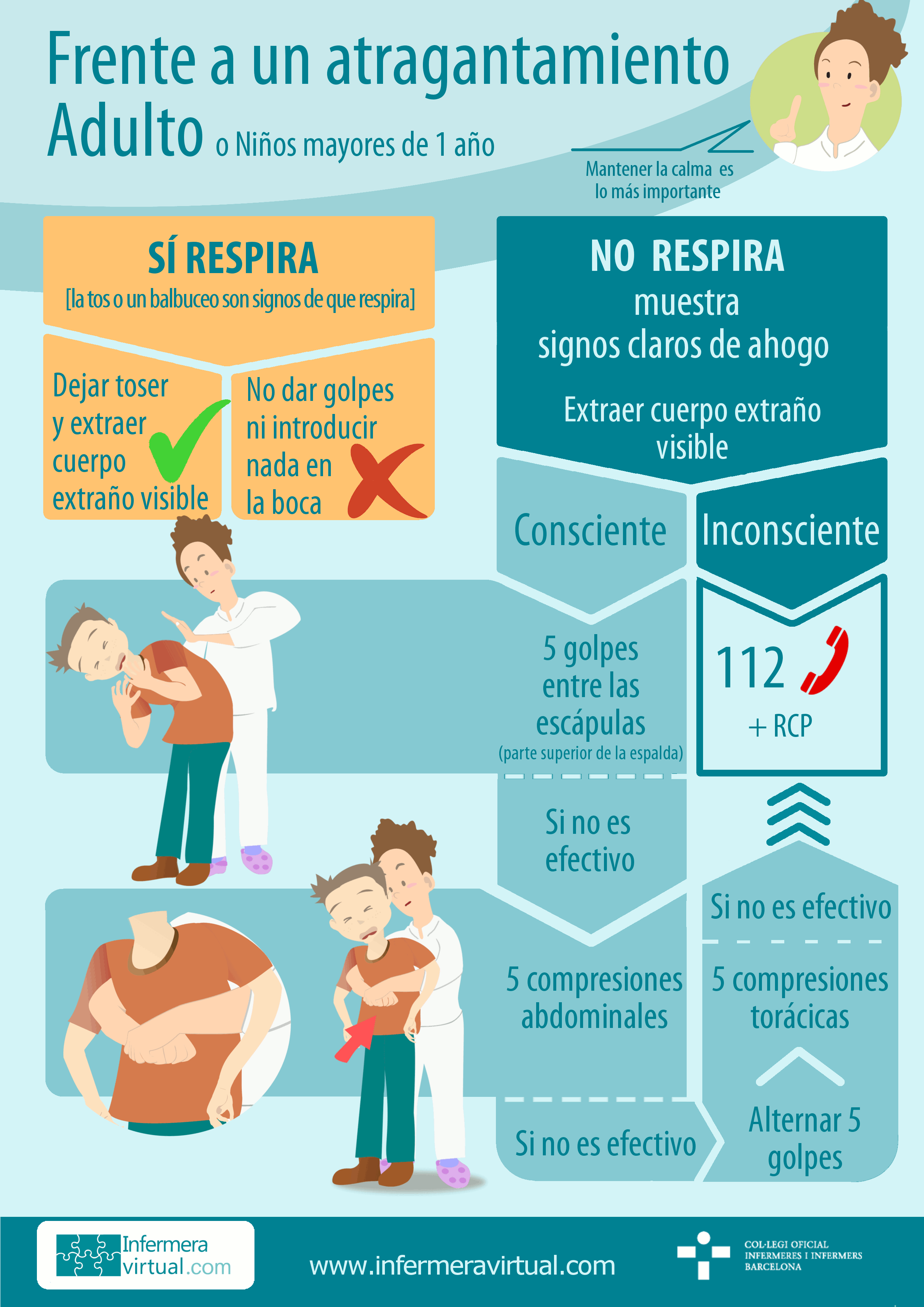
Puedes descargar la infografía aquí.
2.2 Actuación en lactantes (niños de menos de un año)
Se pueden dar las mismas situaciones que en el adulto y en niños de más de un año, pero las maniobras que se usan son diferentes.
A) El atragantamiento no es total, por tanto, el lactante respira y tose.
- ¿Qué debe hacerse ante esta situación?
- Hay que animar el lactante a toser para que con la tos expulse lo que le atraganta.
- ¿Qué NO debe hacerse ante esta situación?
- No deben darse golpes en la espalda ya que el objeto puede moverse y puede empeorar la situación de atragantamiento.
- No debe ponerse nada en la boca ni intentar sacar nada a ciegas, pero sí que hay que abrir la boca y con el dedo intentar sacar cualquier objeto visible.
B) El atragantamiento es total, o la tos no ha sido efectiva, y el lactante no puede respirar y muestra signos claros de ahogo (la piel se pone de un tono azulado).
- ¿Qué debe hacerse ante esta situación?Debe hacerse una inspección visual de la boca y sacar cualquier cuerpo extraño visible.
- Si está el lactante está consciente
- Deben darse 5 golpes en la espalda. Los golpes dorsales se dan entre las escápulas, con el talón de la mano, mientras se sujeta al niño boca abajo (posición de decúbito prono), con la cabeza más abajo que el tronco, sobre el antebrazo de la persona que realiza la reanimación. Si esta maniobra no resuelve la obstrucción, deben seguirse los pasos del punto 2.
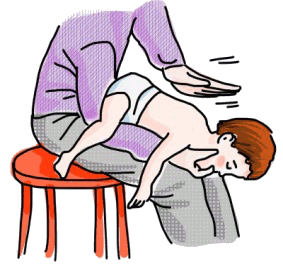
Fuente: Anna Bru - Deben hacerse 5 compresiones torácicas. Hay que colocar el niño en decúbito supino, con la cabeza más abajo que el tronco, sobre el antebrazo de la persona que realiza la reanimación, y se presiona con los dedos en posición vertical sobre el esternón, en el centro del pecho y un poco más abajo de una línea imaginaria trazada entre los dos pezones.

Fuente: Anna Bru
Si la obstrucción no se ha resuelto, deben alternarse cinco golpes en la espalda con cinco compresiones torácicas.
- Si el lactante está inconsciente:
- Hay que llamar al 112 (teléfono de emergencias).
- Si se tienen conocimientos de reanimación cardiopulmonar (RCP), debe abrirse la vía aérea, realizar cinco ventilaciones de rescate y empezar las maniobras de reanimación.
Ver el documento: Tratamiento de la obstrucción de la via aerea pediátrica para cuerpos estraños (OVACE) (cat)
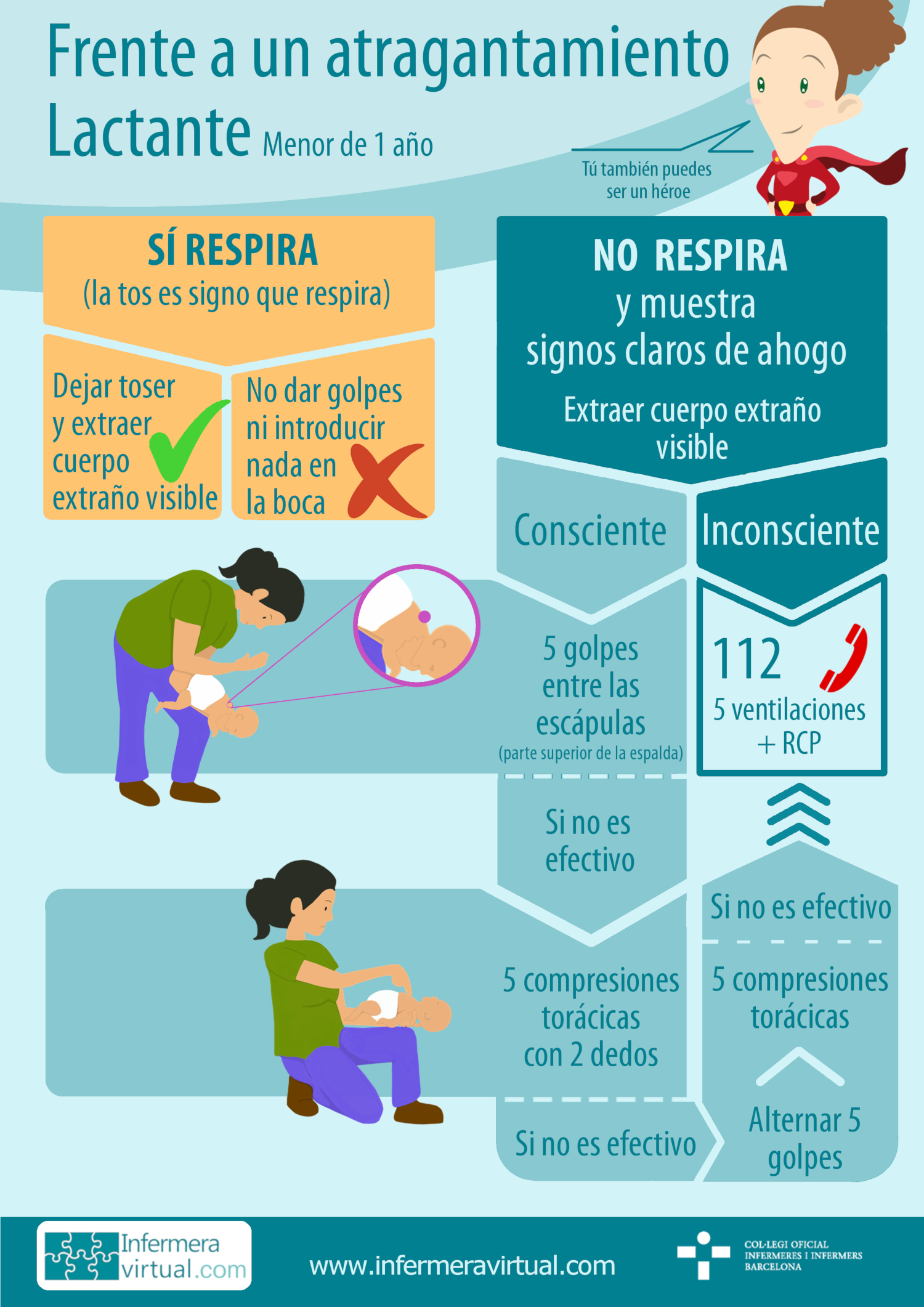
Puedes descargar la infografía aquí.
El paro cardiorrespiratorio (PCR) pP@)
- Descripción
- La cadena de supervivencia
2.1 Reconocimiento precoz y demanda de ayuda para prevenir el paro cardíaco
2.2 RCP precoz para ganar tiempo - Actuación, la reanimación cardiopulmonar
3.1 Acercarse de forma segura
3.2 Comprobar la respuesta
3.3 Abrimos la vía aérea
3.4 Comprobamos si respira
3.5 Llamamos al teléfono de emergencias 112
3.6 Si no tenemos un DEA al alcance, empezaremos las maniobras de RCP - Finalización de las maniobras
1. Descripción
El paro cardiorrespiratorio (PCR) es una situación que se produce con la interrupción brusca, inesperada y potencialmente reversible de la actividad mecánica del corazón y la respiración espontánea.
A consecuencia de ello se produce un cese brusco del transporte de oxígeno a la periferia y a los órganos vitales.
En Europa cada año mueren alrededor de 364.000 personas por un ataque de corazón. Muerte que a menudo se podría evitar si se hubiera realizado la reanimación cardiopulmonar (RCP) en el momento en el que se inicia el problema.
Se estima que el 70% de los PCR que ocurren fuera del ámbito hospitalario suceden en el domicilio y que, de todos ellos, un 60% son presenciados por testigos (familiares, amigos,...)
Por lo tanto, es de vital importancia el reconocimiento de esta situación y el inicio inmediato de las maniobras de reanimación cardiopulmonar, dado que por cada minuto que se pierde, disminuyen en aproximadamente un 10% las posibilidades de recuperación de la persona.
2. La cadena de supervivencia
Llegar a salvar una vida supone seguir una secuencia de pasos. Pasos conocidos como las anillas que forman la “cadena de la supervivencia” y que son de vital importancia.

Fuente: European Resuscitation Council (ERC)
2.1. Reconocimiento precoz y demanda de ayuda para prevenir el paro cardíaco
Cuando una persona presente un dolor muy intenso en medio del pecho y que no desaparece después de 5 minutos de reposo, se tiene que sospechar de un ataque al corazón. El dolor puede quedar localizado en el pecho, pero se puede extender por el brazo, la mandíbula o el cuello.
Ante tal sospecha, se deberá llamar inmediatamente al teléfono de emergencias para comentar la situación. El teléfono único de emergencias en los países de la Comunidad Europea es el 112.
2.2. RCP precoz para ganar tiempo
Una vez se ha reconocido el paro cardíaco, tendremos que empezar las compresiones torácicas para aumentar las posibilidades de supervivencia de la víctima.
Idealmente deberíamos dar respiraciones de apoyo para completar las maniobras de reanimación cardiopulmonar, a pesar de que, si desconocemos la técnica y eso nos puede hacer perder tiempo, deberíamos realizar sólo las compresiones torácicas.
3. Actuación, la reanimación cardiopulmonar
Cuando ante nosotros tenemos una persona que posiblemente ha sufrido un paro cardiorrespiratorio, procederemos a realizar la reanimación cardiopulmonar (RCP).
Para reconocer la situación y obrar de la forma más adecuada, seguiremos una secuencia ordenada que nos facilitará el trabajo.
3.1. Acercarse de forma segura
Nos acercaremos a la víctima con precaución, asegurándonos que no hay ningún peligro ni para nosotros mismos ni para la víctima ni para nadie que esté cerca.
3.2. Comprobar la respuesta
Sacudiremos con cuidado, llamaremos y estimularemos la víctima preguntándole en voz alta: “¿Se encuentra bien?”
Si la persona no nos contesta o no reacciona ante nuestros estímulos consideraremos que está inconsciente.
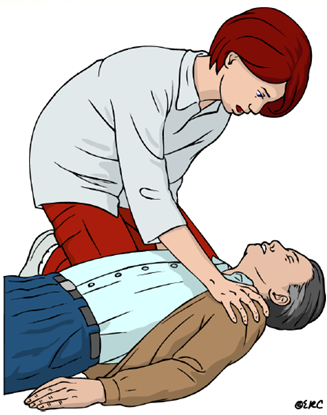
3.3. Abrimos la vía aérea
Uno de los problemas de las víctimas inconscientes y que se encuentra barriga en alto es que la propia lengua puede bloquear la vía aérea, situación que podríamos solucionar fácilmente echando la cabeza atrás y levantando el mentón. Con esta técnica evitaremos que la caída de la lengua obstruya la entrada del aire en los pulmones. Para llevarla a cabo:
- Pondremos a la víctima barriga arriba sobre una superficie lo más dura posible
- Colocaremos una mano sobre la frente y dos dedos sobre el mentón a la vez que hacemos bascular la cabeza suavemente hacia atrás
- Con esta sencilla técnica, denominada maniobra frente-mentón, abriremos la vía aérea, lo que permite que el aire pase a los pulmones
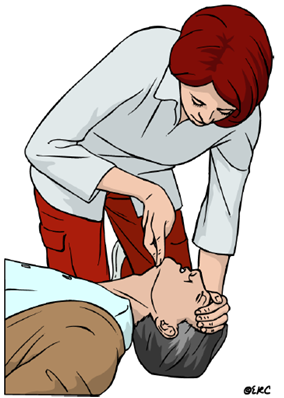
3.4. Comprobamos si respira
A la vez que mantenemos la vía aérea abierta, comprobaremos si respira con normalidad. Para ello nos acercaremos a la víctima y:
- Miraremos si se levanta el tórax
- Escucharemos si hay algún ruido respiratorio
- Sentiremos el aliento de la respiración en la mejilla
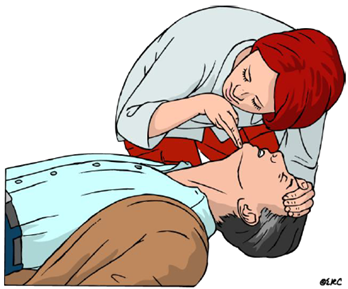
3.5. Llamamos al teléfono de emergencias 112
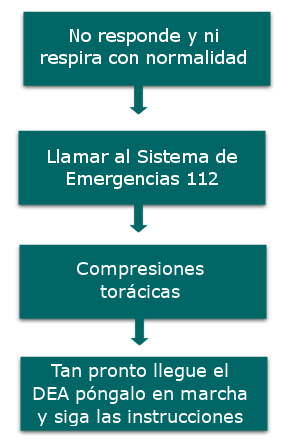
Si la víctima no responde y no respira con normalidad, entonces:
- Si estamos solos:
- Llamaremos al 112 para pedir una ambulancia
- Si conocemos la existencia de un DEA (Desfibrilador Externo Automático) muy cercano, iremos a buscarlo
- Si estamos acompañados:
- Le pediremos a la otra persona que llame al 112
- A continuación y si conocemos la existencia de un DEA muy cercano, le enviaremos a buscarlo
La persona que realice la llamada al 112 tendrá que dar todos los datos solicitados y esperar la confirmación de la operadora antes de colgar el teléfono.
3.6. Si no tenemos un DEA al alcance, empezaremos las maniobras de RCP
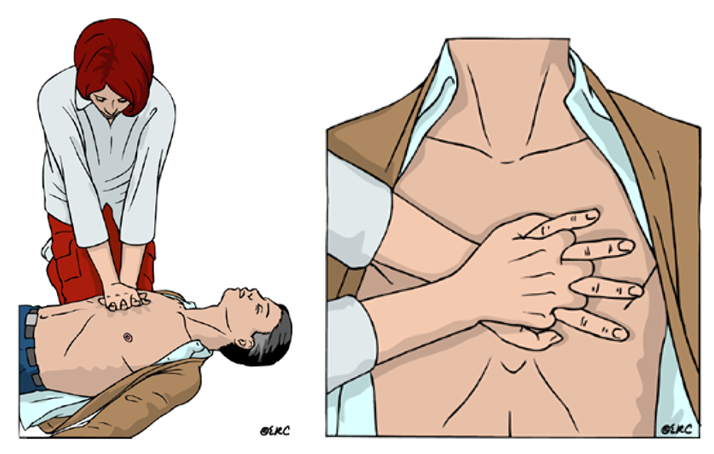
Compresiones torácicas
- Colocaremos la víctima barriga arriba, si no lo hemos hecho ya (sobre una superficie dura), y nos pondremos a su lado a la altura del tórax.
- Colocaremos el talón de una mano sobre el centro del pecho
- Colocaremos el talón de la otra mano sobre ésta y entrecruzaremos los dedos
- Con los brazos totalmente estirados y lo más perpendicular posible sobre la víctima, empezaremos las compresiones torácicas
- Deprimiremos el tórax unos 5-6 cm
- A un ritmo de 100-120 por minuto
- Continuaremos con las compresiones hasta que llegue la ambulancia, estemos exhaustos o la persona dé señales de vida
4. Finalización de las maniobras
Daremos por finalizadas las maniobras de reanimación cardiopulmonar:
- Cuando la persona dé señales de vida (abra los ojos, se mueva, respire…)
- Cuando estemos (nosotros como reanimadores) agotados
- Cuando llegue el equipo médico que se hará cargo de la persona que estamos reanimando
Enlaces de interés
Fuentes de interés general
- Directrices 2015 per a la Ressuscitación del European Resuscitacion Council
- El concepto de Necesidad Humana Básica como aproximación a la definición del cuidado
- Audiovisual:Por la autonomia y la independencia de las personas
Bibliografía
Bibliografía consultada
- Becklake MR, Kauffmann F. Gender differences in airway behaviour over the human life span.
Thorax, vol 54(12), pp 1119-1138. 1999. - Caruana-Montaldo B, Gleeson K, Zwillich CW. The Control of Breathing in Clinical Practice.
Chest, Vol 117(1) pp 205-225, 2000. - Chan Edward D, Welsh Carolyn H. Geriatric Respiratory Medicine.
Chest, Vol 114(6) pp 1704-1733 1998. - Córdova A. Introducción al sistema respiratorio. Fisiología Dinamica.
Masson 2003. 355-394 - Del Abril A., Ambrosio E., De BlasMR., Caminero A., Garcia C., De Pablo JM., Sandoval E. Fundamentos biológicos de la conducta.
Sanz y Torres 2001 - Encuesta Nacional de Salud 20001 en:
http://www1.msc.es/salud/epidemiologia/is/encuesta 2001 - FAROS Sant Joan de Déu [Seu web] . [Esplugues de Llobregat]: FAROS Sant Joan de Déu; [actualització 18 de maig de 2014; accés 5 de novembre de 2014]. Els menors de 4 anys no han de menjar fruits secs pel risc d'asfixia.
Disponible en: http://faros.hsjdbcn.org/ca/articulo/menors-4-anys-no-han-menjar-fruits-secs-pel-risc-dasfixia - García Álvarez E, Carretero MD. Situacions d’Urgència y Emergència en pacients pediàtrics. A: III Curs d’actualització en cures d’Infermeria Pediàtrica; Seva: 7-9 de juny de 2012.
[Barcelona]: Associació Catalana d´Infermeria Pediàtrica (ACIP); 2012. [No publicado]. - Grupo de Trabajo en Medicina de Urgencias (Santander). Manual de Urgencias para Enfermería.
Madrid: Arán; 1990. - Guyton A., Hall J.E. Principios físicos del intercambio gaseoso; difusión del oxígeno y del dióxido de carbono a través de la membrana respiratoria. Regulación de la respiración Tratado de Fisiología Médica.
McGraw-Hill-Interamericana 1997. 543-542, 567-577 - Küenzli, N; Kaiser, R; Medina, S; Studnicka, M; Chanel, O; Filliger, P; Herry, M; Horak, F Jr; Puybonnieux-Texier, V; Quénel, P; Schneider, J; Seethaler, R; Vërgnaud, J-C; Sommer, H. Public-health impact of outdoor and traffic-related air pollution: a European assessment.
The Lancet Vol 356(9232), 2 September 2000 pp 795-801. - Martín Fernández-Villacañas MD, Cascallana Montes B, Pulido del Pino M, Alía Garrido C, López San Miguel MA. Primeros Auxilios.
[Madrid]: Macmillan Profesional; 2013. - Nolan JP, Soar J, Zideman DA Dominique B. Directrius 2010 per a la Ressuscitació de l’European Resuscitation Council. Secció 1: Resum executiu [Internet].
European Resuscitation Council, Consejo Español, Consell Català de Ressuscitació; [2010] [accés 4 de novembre de 2014]. Disponible en:
https://www.erc.edu/index.php/docLibrary/nl/viewDoc/1293/3/ - Pérez Ortega A. Primers Auxilis: Mòdul transversal. Adaptat a les Recomanacions ILCOR 2010.
Barcelona: Altamar; 2012. - Sistema d'Emergències Mèdiques, Departament de Salut. Guia d'assistència prehospitalària a les urgències i emergències.
Barcelona: Servei d’Emergències Mèdiques; 2007. - Sunyer Jordi, Kogevinas Manolis, Antó Joseph M. Medio ambiente y salud.
Informe SESPAS 2002. - Thibodeau G.A., Patton K.T. Anatomía y fisiología del sistama respiratorio. Anatomía & Fisiología.
Harcourt 2000. 680-730 - Villalbí Joan R. El tabaco como problema de Salud pública
Informe SESPAS 2002.
Bibliografia recomendada
- FAROS Sant Joan de Déu [Seu web] . [Esplugues de Llobregat]: FAROS Sant Joan de Déu; [accés 5 de novembre de 2014]. Quaderns Faros.
Disponible a: http://faros.hsjdbcn.org/ca/cuadernos-faros - Godwin SA. Blind Intubation Techniques. A: Walls RM, editor. Emergency Airway Manegement.
4a ed. Philadelphia: Lippincott Williams & Wilkins; 2012. p.185-192. - Lacambra Moncho A, Guillamet Serra M. Principis bàsics de primers auxilis: eines per a la formació de Tècnics.
Barcelona: INDE; 2011. - Latorre Molina, Ricard. Obstrucció de la Via Aèria i Ennuegament [monografia a Internet].
[Barcelona]: SUVIT Grup de Suport Vital.[accés 6 de novembre de 2014]. Disponible a:
http://www.suvit.cat/images/multimedia/obstruccio.pdf - Moon RE. Treatment of diving emergencies.
Crit Care Clin. 1999 Apr; 15(2): 429-56. - Sakles JC, Brown III CA, Bair AE. Video Laryngoscopy. A: Walls RM, editor. Emergency Airway Manegement.
4a ed. Philadelphia: Lippincott Williams & Wilkins; 2012. p. 137-157. - Vissers RJ, Bair AE. Surgical Airway Management. A: Walls RM, editor. Emergency Airway Manegement.
4a ed. Philadelphia: Lippincott Williams & Wilkins; 2012. p. 193-219.

Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.

Marc Fortes Bordas
Máster en Educación para la salud (UDL)
Desde mayo de 2015 está a cargo de la Dirección del proyecto Infermera virtual del Col·legi Oficial d'Infermeres i Infermers de Barcelona (COIB). Actualmente es miembro del grupo MWCB-nursing. Dinamizador de las redes sociales, donde da una visión enfermera en los medios de comunicación social que potencia la autonomía de las personas y la promoción de la salud. Fué miembro fundador del grupo Innovación y Tecnología del COIB.
Desde 2008, su actividad profesional se desarrolla en el marco de la atención primaria. Fue enfermero asistencial durante 4 años de la Unidad de Atención a domicilio del CAP Les Corts de Barcelona donde intercaló de forma pionera la atención presencial y el uso de las redes sociales donde fué responsable de estrategia 2.0. Actualmente desarrolla proyectos enfermeros en el campo de la tecnología de la información y la comunicación (TIC).
Es autor de diversas publicaciones, colabora y participa en jornadas, espacios de debate y estudios de investigación. También en docencia de post-grado para profesionales de la salud.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.


Joan Tomàs Campabadal
Diplomado en Enfermería (UB) y Licenciado en Ciencias de la Información. Actualmente ejerce como enfermero en una unidad medicalizada del Sistema de Emergencias Médicas (SEM) y hace docencia en la asignatura de asistencia sanitaria inmediata en el curso de formación básica para policias en la Escuela de Policía de Cataluña.


Montserrat Sebastià Aymerich
Máster en Educación para la Salud (UdL), Máster en Investigación Clínica (UB) y Máster en el Paciente Crítico y Emergencias (UB). Ha dedicado la mayor parte de su vida profesional en el ámbito de los Cuidados Intensivos.
Desde 2012 ejerce en el Hospital Clínico como Enfermera en la Unidad de Cuidados Intensivos Quirúrgica.
Desde 2014 se inicia en el campo de la docència. Participa en la edición del libro “Educación para la salud. Elabora un programa de 8 etapas”.
Desde octubre de 2016 desarrolla el cárgo de Responsable de Proyectos de EpS (Educación para la Salud) dentro del proyecto Infermera virtual del COIB.

Begoña Ruiz de Alegría Fernández de Retana
Profesora de la Escuela de Enfermería Vitoria-Gasteiz. Diplomada en enfermería, licenciada en antropología (UPV), Diploma en estudios avanzados en psicología social (UPV). Enfermera de nefrología-hemodiálisis y diálisis peritoneal ambulatoria. Experiencia docente vinculada a las materias de fundamentos de enfermería y enfermería medicoquirúrgica.

 Guardando valoración...
Guardando valoración... 


