Consulta los tutoriales
Información práctica
Estructura y función del cuerpo humanopP@)
Los sistemas de la estructura i función del cuerpo humano, más directamente relacionados con el desarrollo de esta situación de vida son:
La persona, hombre o mujer, de cualquier edad o condición, es un ser multidimensional integrado, único y singular, de necesidades características, y capaz de actuar deliberadamente para alcanzar las metas que se propone, asumir la responsabilidad de su propia vida y de su propio bienestar, y relacionarse consigo mismo y con su ambiente en la dirección que ha escogido.
La idea de ser multidimensional integrado incluye las dimensiones biológica, psicológica, social y espiritual, todas las cuales experimentan procesos de desarrollo, y se influencian mutuamente. Cada una de las dimensiones en que se describe a la persona se encuentra en relación permanente y simultánea con las otras, formando un todo en el cual ninguna de las cuatro se puede reducir o subordinar a otra, ni puede ser contemplada de forma aislada. Por consiguiente, ante cualquier situación, la persona responde como un todo con una afectación variable de sus cuatro dimensiones. Cada dimensión comporta una serie de procesos, algunos de los cuales son automáticos o inconscientes y otros, por el contrario, son controlados o intencionados.
Teniendo siempre en mente este concepto de persona, y sólo con fines didácticos, pueden estudiarse aisladamente las modificaciones o alteraciones de algunos de los procesos de la dimensión biofisiológica (estructura y función del cuerpo humano) en diversas situaciones.
Cómo se manifiestapP@)
La gestación es un proceso vital que comporta una serie de modificaciones físicas, psíquicas y emocionales. Como en toda vivencia humana, los factores culturales y sociales influyen en el embarazo, que toma significaciones y valores diferentes en función de cada mujer y de su entorno.
El embarazo es vivido, casi siempre, como un momento especial e importante en la vida de la mujer y de la familia. En la sociedad occidental, la llegada de un nuevo miembro a la familia acostumbra a ser motivo de alegría y celebración y una experiencia excepcional que se vive pocas veces en la vida.
Las modificaciones que vive la mujer durante la gestación la afectan de diferentes maneras tanto físicamente como psíquicamente. Estos cambios también van variando en función del momento del embarazo.
1. Primer trimestre, 2. Segundo trimestre, 3. Tercer trimestre.
1. Primer trimestre
Cambios físicos. El primer cambio físico que se manifiesta es la ausencia de menstruación (amenorrea), aunque hay mujeres que presentan una ligera pérdida hemática que puede durar hasta el tercer mes. Siete días después de la fecundación también puede darse una pequeña hemorragia que puede confundirse con la menstruación y que se debe al proceso de implantación del embrión en el útero.
Otras manifestaciones físicas, que pueden o no coincidir y que caracterizan el primer trimestre de la gestación, son:
- fatiga, somnolencia y astenia (sensación de cansancio);
- congestión nasal;
- aumento del tamaño de los pechos y cambios en la sensibilidad;
- aumento de la pigmentación (mamas, genitales, cara): oscurecimiento de los pezones y aréolas mamarias y genitales;
- aumento de la frecuencia miccional (polaciuria);
- cambios en los hábitos deposicionales, con tendencia al estreñimiento;
- cambios en las costumbres alimenticias: preferencia por algunos sabores o rechazo de algún alimento que la mujer consumía habitualmente antes del embarazo;
- gingivitis: tendencia a la inflamación de las encías, que pueden llegar a sangrar;
- mareo y síncope: pérdida transitoria de conciencia;
- cefaleas (migrañas): dolor de cabeza;
- molestias abdominales: sensación de tirantez y leve dolor focalizado en las fosas ilíacas o por encima del pubis;
- cambios en el flujo vaginal: aumento de la secreción, cambio de su consistencia y de su color, que se convierte en más claro, blanquecino o amarillento.
- sensación de náusea, que puede incluso derivar en vómito (esta sensación puede verse agravada en caso de embarazo múltiple);
Las náuseas y los vómitos afectan a un gran número de mujeres durante el embarazo. Suelen aparecer el primer mes de gestación y pueden durar hasta la semana16, a pesar de que, en algunos casos, persisten hasta el final del embarazo. Acostumbran a aparecer por la mañana y, a veces, olores o cambios repentinos de posición que provocan mareos los pueden estimular. También pueden aparecer o agravarse por motivos emocionales. Se desconoce su causa exacta; una de las hipótesis más conocida es la teoría hormonal: el origen de las náuseas y los vómitos es la aparición de la hormona GCH (gonadotrofina coriónica humana) y el aumento del nivel de esta hormona en la sangre de la mujer gestante que se produce las primeras semanas de embarazo.
Para paliar estas molestias deben tenerse en cuenta las diferentes opciones que han demostrado ser útiles:- Hay que recordar que:
- Las nauseas y los vómitos son un trastorno pasajero que, en la mayoría de los casos, desaparecen espontáneamente en el tercer o cuarto mes de embarazo.
- Las nauseas y los vómitos son incómodos y desagradables para la madre pero no afectan al feto.
- Consejos dietéticos para este trastorno
- Piridoxina (vitamina B6). La dosis recomendada para tratar náuseas y vómitos es 10 a 25 mg 3 o 4 veces al día. Esta vitamina se encuentra en muchos alimentos: carne, huevos, pescado, verduras, legumbres, nueces y cereales integrales.
- Jengibre. Se puede tomar en forma de alimento (con té, con dulces o con algunas bebidas) o en forma de complemento. La dosis diaria recomendada es 250 mg 3 o 4 veces al día (la dosis máxima es 1 g). Debe tenerse cuenta que puede agravar la pirosis (sensación de ardor) y el reflujo gastrointestinal.
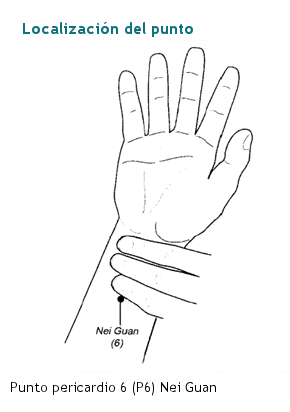
- Digitopresión en el punto de acupuntura pericardio 6 (P6), situado en la muñeca. Se puede realizar mediante la presión con el dedo pulgar de una mano en la muñeca de la otra mano, o con pulseras o bandas elásticas hechas con este objetivo.
Fuente: http://www.scielo.org.co/scielo.php?pid=S0120-33472007000400006&script=sci_arttext
- Acupuntura. Es una terapia que se ha demostrado útil en el tratamiento de las náuseas y de los vómitos del embarazo.
- Tratamiento farmacológico. En caso de náuseas y vómitos persistentes y incoercibles debe descartarse una hiperémesis gravídica; la persona del equipo médico que acompaña la gestante debe valorar la necesidad de tratamiento farmacológico con antihistamínicos o fenotiazinas.
- Hay que recordar que:
Respuesta emocional. Durante el embarazo, especialmente si es el primero, se viven cambios emocionales que pueden ir desde la mayor alegría hasta la depresión. Es normal sentirse con más energía, con más expectativas y con las emociones a flor de piel. También es habitual sentirse confundida, asustada y con sentimientos ambivalentes en relación con el embarazo y el feto (sentimientos que pueden ir desde una gran impaciencia y un deseo de tener el hijo hasta el rechazo y la indiferencia). Todos estos estados de ánimo pueden acompañar este primer trimestre de gestación y es necesario que la mujer tenga un buen apoyo personal y profesional para que pueda expresar todo lo que está viviendo.
Compartir la vivencia de la gestación con la pareja, si se tiene, o con otras mujeres que hayan vivido o estén viviendo la experiencia reconforta y contribuye a disminuir la sensación de aislamiento.
- Seguimiento del embarazo. 1er trimestre
2. Segundo trimestre
El segundo trimestre se caracteriza, generalmente, por la adaptación del cuerpo a los cambios hormonales y por la desaparición de las molestias propias del primer trimestre del embarazo. La mujer se encuentra mucho mejor físicamente y emocionalmente. Se instauran los cambios iniciados en el primer trimestre y el embarazo empieza a ser evidente: crece el abdomen, la columna vertebral se modifica para compensar el crecimiento abdominal y ya pueden percibirse, hacia el cuarto o el quinto mes, los movimientos fetales.
Cambios físicos. Este periodo se puede caracterizar por:
- un aumento del volumen abdominal (el útero aumenta hasta 20 veces su peso al final de la gestación);
- un aumento de la pigmentación: línea negra en el abdomen, desde el esternón hasta el pubis; aparición de manchas marrones o rojas en la cara;
- sialorrea (aumento de la producción de saliva);
- estreñimiento;
- hemorroides;
- estrías en el abdomen, en los pechos y en las nalgas;
- congestión y hemorragia nasal;
- caída del pelo;
- secreción de calostro (líquido amarillento precursor de la leche) por los pezones, a partir de la 19.ª semana de embarazo;
- digestiones pesadas por la moderación del tráfico intestinal;
- aparición de varices, que pueden ser dolorosas, en las piernas y en la vulva, causadas por la compresión del útero sobre los vasos sanguíneos de la pelvis y de las piernas;
- hinchazón (edema), que puede localizarse en los tobillos y en las piernas o generalizarse, a causa de la retención de líquido propia del embarazo;
- rampas en los pies y en las piernas.
Respuesta emocional. El cambio en la imagen corporal también tiene una repercusión emocional. El aumento del volumen abdominal y de las mamas y los cambios en la piel evidencian el estado de gestación, lo que puede ser vivido con alegría o con miedo. Sentir los primeros movimientos es la primera comunicación física consciente entre la mujer y el hijo futuro, y esta conciencia da una dimensión diferente a la vivencia del embarazo.
- Seguimiento del embarazo. 2º trimestre
3. Tercer trimestre
Cambios físicos. El abdomen culmina su crecimiento durante este periodo. Se acentúa al máximo la curvatura dorsolumbar, lo que puede resultar incómodo y doloroso y llegar a provocar la compresión del nervio ciático (ciática). La incomodidad física, junto con la proximidad del parto, explica la tendencia al insomnio en esta fase. La etapa final del embarazo también se caracteriza por:
- un aumento de las ganas de orinar (polaciuria), causado por la presión del contenido uterino sobre la vejiga;
- una sensación de hormigueo e hinchazón de las manos, por la compresión de los nervios y de las vasijas de las extremidad superiores;
- la secreción de calostro por los pezones;
- rampas en las extremidades inferiores (ingles, músculos gemelos, pies y dedos de los pies);
- la percepción de contracciones;
- la pirosis (sensación de ardor en el esófago) y el reflujo gastroesofágico;
- una tendencia al mareo, por la bajada de tensión arterial;
- la dificultad respiratoria (disnea), por compresión pulmonar de las estructuras abdominales desplazadas por el crecimiento uterino;
- las palpitaciones;
- el dolor pélvico;
- el aumento del flujo (leucorrea);
- las cefaleas.
Respuesta emocional. Se producen grandes cambios en este ámbito. La comunicación con el hijo futuro se hace muy evidente. El feto responde a estímulos externos como la voz, sobre todo la de la madre y la de las personas con quienes convive; la música, la presión y las caricias sobre el abdomen, etc. También responde a estímulos internos como las emociones maternas. La comunicación consciente con el feto se llama haptonomia, y se puede disfrutar durante todo el embarazo. Es habitual que la mujer sueñe con el futuro bebé y tenga fantasías en relación con el parto y el nacimiento.
Hay autores que describen el instinto de nidación, que aparece poco antes del parto, como una preocupación repentina y activa de la mujer de cara a preparar el hogar para la llegada del bebé.
Durante este trimestre, también acostumbra a aumentar la preocupación por el parto. Es en estos momentos que hace falta planificar, si no se ha hecho antes, el lugar donde tendrá lugar el parto (domicilio, casa de partos, hospital, clínica privada), el Plan de nacimiento (documento dirigido a las personas que asistirán el parto y en que se especifican los cuidados que la mujer quiere recibir o evitar tanto para ella como para su bebé), las cuestiones logísticas (transporte, necesidad de cuidadores para otros miembros de la familia, preparación de la canastilla, documentación, etc.).
Es posible que la mujer que ha trabajado durante toda la gestación sin muchos impedimentos esté, en estos momentos, más cansada y note que el cuerpo no la sigue como hasta entonces. Es conveniente que, si eso pasa, se disminuya la actividad laboral o que incluso se suspenda, para llegar, así, al parto y al puerperio en las mejores condiciones posibles. Hay que recordar que el estrés puede desencadenar contracciones y derivar en un parto prematuro. En cualquier caso, la mujer tiene que escuchar a su propio cuerpo y ser consciente de las señales de exceso de actividad tanto física como psicoemocional.
- Seguimiento del embarazo. 3º trimestre
La alimentación es un buen recurso para hacer frente a muchas de las manifestaciones o problemas propios del embarazo.
Cómo se diagnosticapP@)
El diagnóstico del embarazo se hace mediante un test bioquímico de orina. Cuando la mujer percibe la ausencia de la menstruación, puede hacerse un test en casa (con cualquiera de los sistemas que se venden en las farmacias) que detecta la presencia de lo que se conoce como hormona del embarazo u hormona gonadotropina coriónica (HCG).
El HCG está presente en la orina a partir del 20.º día posfecundación. Así pues, con un test de orina, para saber si una mujer está embarazada habrá que esperar más o menos una semana a partir de la fecha en que esperaba menstruar. Si se quiere tener una determinación precoz, se puede hacer un análisis de sangre, porque el HCG ya está presente en la sangre a partir del 10.º día posfecundación.
En ausencia de test bioquímicos, hay otros signos que indican el estado de gestación:
- Aumento mantenido en la curva de temperatura basal en la segunda parte del ciclo.
- Cambios en las mamas: aumento del tamaño y de la sensibilidad, secreción de calostro (primera leche), oscurecimiento del pezón y de la aréola.
- Crecimiento del abdomen.
- Crecimiento del útero (a partir de la 12.ª semana, se puede palpar a través del abdomen, por encima del pubis).
- El cérvix, que tiene una consistencia parecida a la de la punta de la nariz (tejido cartilaginoso), se hace más blando, lo que puede comprobarse mediante un tacto vaginal.
- Percepción de movimientos fetales (de la 20.ª semana de gestación en adelante en mujeres que esperan el primer hijo y antes a partir del segundo).
- Percepción de las partes fetales en la palpación abdominal.
- Contracciones de Braxton Hicks (contracciones uterinas no dolorosas que pueden percibirse a partir de la 16.ª semana de gestación).
- Auscultación de la frecuencia cardiaca fetal (FCF), ya sea mediante el efecto Doppler (monitores externos de FCF) o con el estetoscopio de Pinard.
- Ecografía. A partir de la 6.ª semana puede diagnosticarse el embarazo con la visualización del saco gestacional (pequeña vesícula de 2 mm de diámetro en el interior de la cual crece el embrión); en la 7.ª semana ya se percibe el embrión y el latido fetal (corazón fetal).
- fisiología del embarazo
Seguimiento del embarazopP@)
Una vez se ha hecho el diagnóstico de embarazo, empieza una nueva etapa en la vida de la mujer y, si se da el caso, de la pareja. Es un tiempo de espera durante el que se aconseja que la mujer haga el seguimiento de la gestación con el equipo obstétrico (comadrona y ginecólogo). Este seguimiento se llevará a cabo, en primera instancia, en los centros de salud o de atención primaria, dentro de los programas de salud sexual y reproductiva. Si, en la primera visita, la gestación se considera de bajo o medio riesgo, la comadrona puede encargarse del seguimiento hasta el final del embarazo. Si la mujer tiene algún factor de alto o muy alto riesgo, se valorará el que sea un ginecólogo quien se encargue del seguimiento, en un nivel superior de atención de la salud (hospitales especializados).
El seguimiento de la gestación de riesgo bajo consiste en una visita cada cuatro o cinco semanas hasta la 40.ª semana. Hay que recordar que tanto el número de visitas como las pruebas que se solicitan o los consejos que se dan son tan sólo una propuesta que la mujer puede o no aceptar.
La visita obstétrica (del embarazo) tiene tres partes: 1. Exploración física, 2. Educación para la salud, 3. Información sobre la alimentación. Cada visita se adecuará a la edad gestacional (momento del embarazo) de la mujer y se dará información pertinente e individualizada.
1. Exploración física
- valoración del estado físico en general;
- seguimiento ponderal (control de peso);
- tensión arterial;
- auscultación del latido fetal, a partir de la 12.ª semana de gestación;
- valoración de la estática fetal (colocación del feto), a partir del segundo trimestre;
- valoración del crecimiento uterino, a partir de la 12.ª semana de gestación;
- valoración de la presencia de edemas o varices en las piernas;
- exploración ginecológica, si la mujer lleva más de tres años sin hacerse una citología, si no se la ha hecho nunca o si ha cambiado de pareja desde la última citología.
2. Educación para la salud
Se trata de actividades que se centran, básicamente, en adquirir conocimientos, así como a trabajar habilidades y actitudes que permitirán a la mujer y, si se da el caso, a la pareja, tener un buen o un mejor control de la situación de vida que comporta el embarazo.
Entre estas actividades, destacan:
- El asesoramiento sobre hábitos de vida saludables con respecto a:
- la prevención de enfermedades infecciosas;
- el mantenimiento del equilibrio nutricional;
- la abstención de hábitos tóxicos;
- la actividad sexual: afectividad, emociones, dificultades, tabúes, prevención de enfermedades, etc.;
- los hábitos higiénicos y la salud bucodental;
- la actividad física y el trabajo;
- los viajes;
Consejos de salud: Viajar y otras situaciones de vida - la evitación de agentes teratógenos.
- Asesoramiento sobre el proceso de embarazo y maternidad/paternidad:
- evolución del embarazo;
- actuación ante las molestias mes frecuentes;
- información sobre los programas y grupos de preparación para el parto y para el postparto;
- información sobre las diferentes opciones en cuanto al lugar del parto, las maneras como afrontarlo, el Plan de nacimiento, etc.;
- asesoramiento sobre la alimentación del bebé, así como de diferentes aspectos de la crianza;
- motivos de alarma durante la gestación.
- Información sobre las pruebas complementarias:
- diagnóstico prenatal, que es el conjunto de técnicas que se utilizan para evaluar el estado fetal durante el embarazo (ecografías, cribados bioquímicos, estudios cromosómicos fetales, etc.);
- frecuencia de los controles y lugar donde se llevarán a cabo (centro de atención primaria, hospital, clínica, etc.);
- frecuencia del seguimiento ecográfico y de las analíticas, y lugar donde se llevarán a cabo.
La visita obstétrica es una buena oportunidad para que la mujer y, si se da el caso, también la pareja, exprese las dudas, las sensaciones y las angustias a fin de que el profesional que lo atiende la pueda ayudar, tranquilizar e informar.
Todas estas actividades educativas e informativas las lleva a cabo el equipo de salud en cada visita de seguimiento del embarazo, en función de la situación de vida de cada mujer. La gestante considerada de riesgo alto o muy alto tendrá un seguimiento más próximo en función del indicador o los indicadores de riesgo. Por ejemplo, se recomienda que una mujer con diabetes pregestacional haga un seguimiento específico de los niveles de azúcar en la sangre para que ajuste la insulina, la dieta y el ejercicio a su nueva situación, pero puede hacer el seguimiento de la gestación en su centro de atención primaria y observar los consejos en relación con los otros aspectos del embarazo, como cualquier mujer gestante sin ningún problema de salud.
3. Información sobre la alimentación
Consejos de salud: Alimentación y embarazo - recomendaciones
Seguimiento del embarazo / primer trimestrepP@)
El primer trimestre del embarazo va desde el momento de la concepción hasta la 13.ª semana. Éste es el periodo de más sensibilidad fetal en cuanto a la exposición a agentes teratógenos, ya que durante este trimestre es cuando se da la formación de los órganos fetales.
Se recomienda hacer una primera visita antes de la 8.ª semana de gestación y que el seguimiento sea una vez al mes. En esta visita, a cargo de la comadrona o el tocólogo, se valorarán todos los aspectos necesarios para el seguimiento del embarazo y se hará la historia clínica (HC) de la mujer.
1. La historia clínica
La HC consiste en una entrevista que ayuda a conocer a la mujer y a detectar factores de riesgo. Se recogen datos como:
- Los antecedentes personales: profesión y puesto de trabajo, edad y lugar de nacimiento, problemas de salud físicos y/o psíquicos, intervenciones quirúrgicas, tratamientos médicos.
- El estado vacunal
- Los antecedentes personales de la pareja: enfermedades, consumo de sustancias tóxicas, actividad laboral, antecedentes familiares.
- Los antecedentes familiares: diabetes, hipertensión (HTA), problemas cardiocirculatorios, cáncer de pecho u otros tipos de cáncer, gemelos, problemas psíquicos, enfermedades hereditarias.
- Los antecedentes ginecológicos: menarquía (edad de la primera menstruación), patrón menstrual (TM), métodos de planificación familiar utilizados, cribado de cáncer de cérvix y de pecho, enfermedades de transmisión sexual (ETS), problemas de salud genital y de mamas, sexualidad (vivencia, satisfacción, número de parejas sexuales, etc.).
- Los antecedentes obstétricos: embarazos y partos anteriores y todo lo relacionado (puerperio, lactancia, estado de los hijos), abortos, gestaciones ectópicas.
- Los hábitos de vida: alimentación habitual, preferencia o rechazo de alimentos, actividad física, hábitos de sueño, hábitos tóxicos.
- Las alergias medicamentosas o ambientales.
- Peso, talla e índice de masa corporal (IMC): para calcular el IMC
- Situaciones de violencia: se hace un seguimiento específico durante toda la gestación si la mujer sufre o ha sufrido algún tipo de maltrato, sobre todo por parte de la pareja o de otro miembro de la familia. Los maltratos pueden ser sexuales, físicos y emocionales, y acostumbran a manifestarse de manera continuada con conductas violentas o lenguaje violento. A menudo, estas situaciones pueden tener como consecuencia un embarazo no deseado fruto del abuso sexual, la violación marital o la negativa a usar métodos anticonceptivos. Si, finalmente, la gestación llega a término, aumenta el riesgo de violencia contra el hijo después del nacimiento. En situaciones de violencia, el embarazo acostumbra a ser un periodo de riesgo máximo, porque a menudo marca el inicio o la exacerbación de los maltratos. Con respecto a los maltratos físicos, aumenta el riesgo de golpes dirigidos en el abdomen y en los pechos de la mujer.
Las consecuencias de los maltratos pueden ser:- aborto espontáneo;
- aumento insuficiente de peso que eleva el riesgo de peso bajo del bebé;
- aumento del riesgo de infecciones vaginales, cervicales o renales y de enfermedades de transmisión sexual;
- metrorragia;
- traumatismos abdominales;
- exacerbación de enfermedades crónicas;
- ruptura prematura de membranas con riesgo de premaduración;
- inserción anómala de la placenta;
- aumento del riesgo de complicaciones durante el parto;
- aumento del riesgo de depresión postparto;
- hematomas y fracturas del feto por golpes en el abdomen de la madre;
- muerte fetal.
Con respecto al enfoque terapéutico de estas situaciones, hay que procurar un ambiente adecuado durante la primera visita de la gestación con el fin de abordar el tema desde el primer momento. La mujer tiene que tener un espacio propio fuera de la pareja a fin de que se sienta en libertad de poder hablar y expresar emociones. En la primera visita de seguimiento del embarazo, hay que preguntar directamente a la mujer si el embarazo es deseado o no y si sufre o ha sufrido algún tipo de maltrato. En caso afirmativo, hay que informar a todo el equipo de salud y procurar que la mujer tenga apoyo| psicológico y un buen asesoramiento social y legal. En las visitas siguientes es necesario estar alerta ante cualquier manifestación de posibles maltratos físicos, verbales o conductuales y prestar una especial atención al cumplimiento de las visitas, ya que, a menudo, el maltrato se traduce en la prohibición de ir al centro de salud o de hacerse las pruebas recomendadas.
2. Pruebas para hacer el seguimiento
Entre la 8.ª y la 12.ª semanas se recomienda hacer la primera ecografía, una analítica y el cribado del primer trimestre.
2.1 Ecografía
La ecografía es una prueba no invasiva y no dolorosa que consiste en la exploración fetal con ultrasonidos. La ecografía del primer trimestre puede tener lugar en el centro de salud donde se hace el seguimiento de la gestación o al hospital de referencia. Se puede hacer por vía abdominal o a través de la vagina (vía transvaginal) y da información sobre:
- el número de embriones (gestación única o múltiple);
- la edad gestacional (tamaño del embrión); permite comprobar si estas medidas se corresponden con las esperadas por la fecha de la última menstruación (DURO);
- vitalidad embrionaria (latido del corazón del embrión);
- marcadores ecográficos para el diagnóstico precoz de malformaciones o enfermedades relacionadas con alteraciones cromosómicas;
- localización del embrión;
- localización y características del trofoblasto (lo que será después la placenta);
- observación del útero y de los anexos (ovarios).
2.2 Analítica
Por norma general, las mujeres gestantes no tienen que estar en ayunas a la hora de hacerse un análisis de sangre. La analítica del primer trimestre da información sobre el estado hematológico e inmunológico de la mujer mediante: Hemograma; Grupo sanguíneo, Rh y reacción de Coombs indirecta; Serologías; Cribado de la enfermedad de Chagas.
- Un hemograma y una fórmula leucocitaria, con los que se valoran todos los parámetros hematológicos relacionados con la anemia y posibles signos de infección.
- Grupo sanguíneo, Rh y reacción de Coombs indirecta. La determinación del grupo sanguíneo y del Rh, y la reacción de Coombs indirecta se hace a todas las mujeres. Con la reacción de Coombs indirecta se detecta si la mujer ha creado anticuerpos contra algún antígeno fetal (por ejemplo, el factor Rhesus o Rh), cosa que puede pasar cuando el feto tiene estos factores y la madre no. En estos casos, es posible que el sistema inmune de la mujer reaccione contra el feto (como si fuese un cuerpo extraño). Para detectar esta reacción materna, se pide la prueba de Coombs indirecta o detección de anticuerpos irregulares. Si la reacción de Coombs indirecta es positiva en alguno de los análisis, será necesario hacer la detección de qué anticuerpo (el factor Rh es el más frecuente) ha provocado la reacción materna (se pueden buscar células fetales en la sangre materna) y hacer un seguimiento específico de gestación de alto riesgo por riesgo de isoinmunización (formación de anticuerpos contra antígenos de otros individuos de la misma especie). Aunque la reacción de Coombs indirecta sea negativa, se recomienda a todas las gestantes con Rh negativo la administración de la gammaglobulina anti-D en el segundo trimestre del embarazo como profilaxis de una posible isoinmunización fetal.
- Serologías: rubéola, toxoplasmosis, hepatitis B, lúe (sífilis), virus de la inmunodeficiencia humana (VIH). Estas pruebas se piden porque, en función del estado inmunitario contra estas enfermedades, se harán unas recomendaciones y controles concretos para cada caso en relación con el parto y la lactancia.
- Cribado de la enfermedad de Chagas
La enfermedad de Chagas está producida por el protozoo Trypanosoma cruzi. Es una enfermedad parasitaria endémica en América Latina localizada, principalmente, en áreas rurales. Se transmite a través de la picada de un insecto que recibe diferentes nombres: vinchuca (Argentina, Chile, Uruguay), chinche besucona (México), chinche picuda (Guatemala, Honduras, El Salvador), pito (Colombia), chipo (Venezuela), barbeiros (Brasil), etc. La lista de países reconocidos por la OMS como endémicos para la enfermedad son: - Argentina
- Belize
- Bolivia
- Brasil
- Colombia
- Costa Rica
- El Salvador
- Ecuador
- Guatemala
- Guayana
- Guayana Francesa
- Honduras
- México
- Nicaragua
- Panamá
- Paraguay
- Perú
- Surinam
- Uruguay
- Venezuela
- Chile
A pesar de que la principal vía de transmisión es la picadura de la vinchuca, existen otras vías de contagio, como las transfusiones de sangre, las donaciones de sangre y tejidos, la vía oral por la ingesta de alimentos contaminados y la transmisión vertical de madre a hijo durante el embarazo.
La enfermedad de Chagas tiene dos fases: la fase aguda y la fase crónica. La primera puede ser asintomática o cursar con síntomas leves como fiebre, malestar general, adenopatías, etc. La fase crónica suele presentarse años o décadas después del contagio; las manifestaciones crónicas de la enfermedad incluyen: desórdenes neurológicos (accidentes cerebrovasculares, demencia), daño en el músculo cardíaco (arritmias, miocardiopatía) y dilatación del tubo digestivo (megacolon, megaesófago).
La enfermedad que afecta al bebé puede ser asintomática tras el nacimiento o puede presentar un cuadro agudo grave con afectación hepática, esplénica, cardíaca, respiratoria y neurológica.
En 2011, la OMS publicó una serie de recomendaciones con el objetivo de controlar y eliminar la enfermedad de Chagas, entre las que se incluye el cribado de la enfermedad a todas las mujeres embarazadas originarias de los países endémicos o que hayan vivido en zonas rurales de esos países por un periodo superior a un mes en algún momento de su vida. Siguiendo estas recomendaciones, la Agencia de Salud Pública de Cataluña en 2010 puso en marcha el programa de cribado de la enfermedad de Chagas.
El cribado de la enfermedad de Chagas se realiza en el primer trimestre del embarazo mediante una prueba serológica que se solicita en la analítica del primer trimestre. A las mujeres que dan positivo en esta primera prueba se les realiza otra más específica que confirma o no la existencia del parásito.
En caso de diagnosticarse la enfermedad durante el embarazo, la gestación se considera de riesgo y se ofrece a la gestante la posibilidad de realizar un seguimiento específico que continúa tras el parto. Tras el nacimiento se hace una valoración clínica del bebé y analíticas para la detección del parásito. Si al bebé no se le detecta el parásito, las analíticas se repiten a los nueve meses, y si vuelve a ser negativo se considera que el bebé no tiene la infección, por tanto no deberá seguir ningún control más sobre la enfermedad del Chagas. En caso de serología positiva o afectación clínica, está indicado el tratamiento con antiparasitarios específicos (benznidazole o nifurtimox)
2.3 Diagnóstico prenatal
Entre la 9.ª y la 11.ª semanas, se ofrece la posibilidad a la gestante de hacer una analítica llamada cribado bioquímico o screening. Este cribado consiste en calcular el riesgo (probabilidad) de que el feto sufra una anomalía cromosómica o un defecto del tubo neural (espina bífida). Es un cálculo de probabilidad que tiene en cuenta diferentes aspectos:
- La determinación de la alfafetoproteína y de la beta-HCG en la sangre materna. Estas dos hormonas están presentes en la sangre materna, están relacionadas con el feto y pueden alterarse en caso de malformación o alteración cromosómica.
- Los marcadores ecográficos.
- Los factores de corrección (aspectos que influyen en la probabilidad): peso de la gestante, grupo étnico, diabetes tipo 1 y consumo de tabaco.
El resultado del cribado se da en forma de fracción. Así, por ejemplo 1/10000 significa que la mujer estudiada en este caso tiene 1 posibilidad entre 10000 de tener un bebé con los problemas antes mencionados. En mujeres de edad igual o superior a los 38 años o con antecedentes personales, de la pareja y/o familiares, de cromosomopatías o enfermedades hereditarias con un resultado del cribado superior o igual a 1/270, se ofrece la posibilidad de llevar a cabo un estudio cromosómico de las células fetales mediante una de las técnicas siguientes:
- biopsia coriónica: obtención y análisis de un pequeño trozo de placenta;
- amniocentesis: obtención de células fetales del líquido amniótico mediante punción abdominal;
- funiculocentesis: obtención de células fetales del cordón umbilical mediante punción abdominal y posterior punción del cordón.
Estas técnicas, visto el riesgo de aborto que comportan (entre un 0,5 % y un 3 %), no son recomendables de manera generalizada en la población sin factores de riesgo.
Test Harmony
El test Harmony es un test prenatal, no invasivo, que permite determinar el sexo fetal y la detección de aneuploidías como:
- Alteraciones cromosómicas relacionadas con el número de cromosomas, como el síndrome de Down (trisomía del cromosoma 21), el síndrome de Edwards (trisomía del cromosoma 18) o el síndrome de Patau (trisomía del cromosoma 13).
- Alteraciones cromosómicas relacionadas con los cromosomas X e Y, como el síndrome de Turner (existencia de un solo cromosoma X en mujeres) o el síndrome de Klinefelter (existencia de dos cromosomas X y un Y en hombres).
La prueba consiste en determinar el ADN fetal en sangre materna. Se puede hacer a partir de la semana 10 de gestación tanto en gestaciones únicas como en gemelares, excluyendo los casos de ovodonación.
En los embarazos de gemelos sólo se puede analizar la presencia de aneuploidias de los cromosomas 21, 18 y 13, y no se pueden detectar aneuploidias de los cromosomas sexuales ni el sexo de los fetos.
Test de array-CGH
El test de array es una técnica que estudia el genoma completo. Puede ser prenatal o postnatal.
El test array-CGH prenatal es una herramienta que puede utilizarse para detectar alteraciones genéticas y cromosómicas responsables de más de 100 síndromes congénitos que cursan con malformaciones y retraso mental, como por ejemplo el síndrome de Down o el síndrome de Rubinstein-Taybi.
Para llevar a cabo esta técnica hace falta una muestra de tejido fetal: vellosidad corial, líquido amniótico o sangre del cordón. Generalmente, la muestra se obtiene mediante una punción en el abdomen de la gestante.
Seguimiento del embarazo / segundo trimestrepP@)
El segundo trimestre del embarazo va de la 13.ª a la 27.ª semana. Este periodo se caracteriza por la desaparición de las molestias más o menos incómodas del primer trimestre (náuseas, vómitos, mareos). El cuerpo ha llegado a un equilibrio hormonal y es el periodo en que se produce la maduración del feto.
Entre la 20.ª y la 22.ª semana, es recomendable hacer la segunda ecografía y, entre la 24.ª y la 28.ª semana, la segunda analítica.
Durante este trimestre es habitual que, en las visitas de seguimiento, se solicite a la mujer una muestra de orina con el fin de hacer una tira de orina, que sirve para determinar la presencia de proteínas (albuminuria), relacionadas con la hipertensión gestacional, la glucosa y los cuerpos cetónicos, que pueden indicar presencia de diabetes, etc.
Para aquellas mujeres –y, si se da el caso, su pareja– que no hayan empezado antes, éste es también un buen momento para iniciar la educación con grupos de preparación para el nacimiento. En estos grupos se abordan diferentes aspectos que van desde la alimentación hasta la sexualidad, pasando por el parto y la lactancia. También se enseñan técnicas de relajación y ejercicios corporales para mejorar la vivencia del embarazo y de cara al parto y el puerperio.
Pruebas para hacer el seguimiento
1. Ecografía
Esta prueba también se llama ecografía morfológica, y es fundamental para el diagnóstico de malformaciones fetales. La lleva a cabo el personal especializado en el hospital o en los centros de diagnóstico prenatal y permite:
- confirmar el número de fetos y su vitalidad;
- hacer biometrías fetales: medir diferentes partes del cuerpo fetal, como la circunferencia abdominal, el perímetro cefálico, la longitud del fémur, etc.;
- visualizar los hemisferios cerebrales y explorar el cerebro fetal;
- estudiar la anatomía fetal: cabeza y cuello, tórax (corazón y pulmones), columna vertebral, abdomen (estómago, vesícula, riñones, hígado, etc.);
- estudiar las extremidades fetales: integridad y simetría;
- ver los genitales fetales;
- estudiar los marcadores anatómicos de cromosomopatías (pliegue nucal superior a 3 mm, acortamiento del fémur o del húmero, etc.);
- estudiar los anexos ovulares: placenta, cordón umbilical y líquido amniótico.
2. Analítica
Consta de estas pruebas:
- Hemograma y fórmula leucocitaria, en la que se valoran todos los parámetros hematológicos relacionados con la anemia y los posibles signos de infección.
- Serología toxoplasma (enfermedad parasitária producida por el esporozou hemosporidi gondii), que la gestante, si no presenta anticuerpos en la primera (toxoplasma negativo), debe volver a solicitar de nuevo en el segundo trimestre para descartar la infección entre un periodo y el otro.
- Prueba de Coombs indirecta si la gestante es Rh negativa.
- Análisis de orina, que sirve para valorar la presencia de gérmenes. Se recomienda hacerla a la 16.ª semana del embarazo, aunque la mujer no tenga ningún síntoma, ya que durante la gestación pueden darse infecciones de orina que pasen desapercibidas (bacteriurias asintomáticas), pero que hay que tratar para evitar complicaciones que pueden llegar a ser graves, como un parto prematuro.
- Test de O'Sullivan, que es el método de cribado para descartar la diabetes en la gestante. Consiste en la administración de 50 g de glucosa en solución al 25 % por vía oral y en la extracción de sangre venosa una hora después de la ingestión. Esta prueba no diagnostica la diabetes gestacional: sólo establece su sospecha. En caso de que el test de O'Sullivan sea positivo, habrá que hacer un test de tolerancia oral a la glucosa (TTOG), para el que no es necesario estar en ayunas.
- Test de tolerancia oral a la glucosa (TTOG), que tiene como objetivo el diagnóstico de la diabetes gestacional. Habrá que seguir una dieta preparatoria durante los tres días anteriores a la prueba y no haber ingerido nada de 10 a 12 horas antes. Consiste en administrar 100 g de glucosa en solución al 25 % por vía oral y hacer 4 extracciones de sangre en ayunas: una, al cabo de 60 minutos; otra, al cabo de 120 minutos y una última, al cabo de 180 minutos.
Seguimiento del embarazo / tercer trimestrepP@)
El tercer trimestre comprende el periodo de la 28.ª semana en adelante. Es la etapa de la gestación en que termina la maduración y el crecimiento del feto.
Las pruebas de seguimiento que se realizan en esta etapa son las siguientes: 1. Ecografía, 2. Analítica, 3. Cultivos vaginal y rectal para el cribado de Streptococcus agalactiae (SA) , 4. Visita antenatal, 5. Control del bienestar fetal.
1. Ecografía
Se realiza en torno a la semana 34 y, en general, sirve para valorar:
- el crecimiento fetal;
- la estructura y localización de la placenta;
- la cantidad o el índice de líquido amniótico (ILA);
- la estática fetal (conjunto de relaciones posturales entre los miembros del feto y en relación con el útero);
- la anatomía fetal.
2. Analítica
Se llevan a cabo las siguientes pruebas:
- Hemograma y fórmula leucocitaria. Se valoran todos los parámetros hematológicos relacionados con la anemia y con los posibles signos de infección.
- Pruebas de coagulación. Debe conocerse el estado de coagulación de la mujer para la hemorragia que se produce en el parto y por si se administra anestesia epidural.
- Pruebas serológicas para detectar toxoplasma (enfermedad parasitária producida por el esporozou hemosporidi Toxoplasma gondii). Si la gestante no tiene anticuerpos en la segunda serología (toxoplasma negativo), hay que volver a solicitar la serología en el tercer trimestre para descartar una infección entre estas dos fases.
- Reacción de Coombs indirecta, si la gestante es Rh negativa.
- Análisis de orina para detectar posibles infecciones asintomáticas.
3. Cultivos vaginal y rectal para el cribado de Streptococcus agalactiae (SA)
El estreptococo del grupo B (EGB) o Streptococcus agalactiae es una bacteria que puede colonizar a la mujer (en la vagina, en el tubo digestivo o en las vías urinarias) sin provocarle ningún síntoma, pero que puede afectar al bebé en el momento del nacimiento y provocarle una infección neonatal (sepsis) con graves consecuencias.
Se recomienda un cultivo vaginal y un cultivo rectal (con una muestra de flujo vaginal y otra del exudado anal, recogidas con un algodón o escobillón) entre las semanas 35 y 37 de gestación. Estos cultivos sirven para detectar SA y poder prevenir la transmisión vertical (de la madre al feto, a través del canal del parto) y la infección neonatal subsiguiente. Esta prevención se hace durante el parto por vía endovenosa con la administración de antibiótico a la madre. Los protocolos de antibioterapia pueden variar de un centro a otro, pero el objetivo es el mismo: conseguir que el canal del parto esté libre de SA.
4. Visita antenatal
En caso de haber realizado el seguimiento del embarazo en un centro de salud, se recomienda hacer una visita en el hospital de referencia con el objetivo de recoger datos y abrir la historia clínica de cara al parto. También se recomienda hacer un seguimiento del bienestar fetal (monitorización) a partir de la 40.ª semana. En algunos casos concretos, como con gestantes consideradas de alto riesgo y de muy alto riesgo por enfermedad materna o cuando se sospecha que hay retraso o exceso de crecimiento fetal, la monitorización fetal se inicia antes. En esta visita también se recomienda informar del Plan de nacimiento, si no se ha hecho antes. El Plan de nacimiento es un documento en que la mujer plantea cómo quiere ser atendida en el momento del parto y el puerperio. Se recomienda que se haga conjuntamente con el equipo obstétrico que asistirá el parto.
5. Control del bienestar fetal
Existen diferentes protocolos para realizar el test de bienestar fetal según el centro donde se haga el seguimiento de la gestación, pero, en general, a partir de la semana 40 de gestación, se aconseja hacer una monitorización fetal llamada, también, registro cardiotocográfico (RCTG) o test no estresante (TNS). Consiste en registrar con un monitor de ultrasonidos el latido fetal, los movimientos fetales y la actividad uterina. Mediante la palpación manual del abdomen materno, la comadrona localiza la cabeza y la espalda fetales y coloca dos sensores (transductores) en el abdomen materno con dos cintas elásticas. Uno de ellos transmite el latido fetal, otro, las contracciones y hay otro que la mujer aprieta cuando nota que el feto se mueve. Los tres sensores están conectados al monitor de RCTG, que traduce el latido fetal, las contracciones y los movimientos fetales en un gráfico que interpreta la comadrona o el ginecólogo.
Esta prueba dura entre 30 y 60 minutos, y se puede realizar en cualquier posición en que la mujer se encuentre cómoda: en sedestación (sentada), en decúbito lateral o supino (estirada de lado o semiincorporada) o en bipedestación (de pie). Es conveniente que la gestante no esté en ayunas ni que haya tomado ninguna medicación o sustancia que pueda influir en la vitalidad fetal. Si el resultado del test es normal, no se debe repetir la prueba hasta la semana 41. A partir de ese momento, se aconseja repetir el test cada 48 horas hasta la hora del parto, tanto si es espontáneo o por inducción (parto provocado).
Embarazo y las etapas del ciclo vitalpP@)
1. Adolescencia, 2. Adultez
1. El embarazo en la adolescencia
El embarazo en las mujeres de menos de 17 años se considera de riesgo medio. Si la mujer decide continuar con la gestación, debe contar con el apoyo familiar y social y con la atención especial del equipo de salud. En la adolescencia, el embarazo tiene más riesgo de complicaciones, como la prematuridad, la enfermedad hipertensiva del embarazo, una anemia grave y el retraso del crecimiento intrauterino.
La adolescente embarazada tiene más posibilidades de seguir conductas de riesgo, como consumir sustancias tóxicas o llevar una alimentación con carencias, que pueden afectar la gestación y el feto. Por eso, un seguimiento prenatal precoz y adecuado puede ayudar a conseguir un embarazo saludable y a gestar a un hijo sano. Durante el embarazo es especialmente importante la educación para la salud y conocer los recursos sociales al alcance para afrontar la maternidad.
Consejos de salud: Alimentación, embarazo y adolescencia
Consejos de salud: Problemas de salud más propios en la adolescencia
Consejos de salud: Adolescencia
2. El embarazo en la adultez
La gestación en mujeres de más de 38 años se considera de riesgo medio, ya que, con la edad, aumenta la posibilidad de que el feto sufra alteraciones genéticas, como el síndrome de Down, y que aparezcan complicaciones asociadas al embarazo, como la diabetes gestacional o la enfermedad hipertensiva del embarazo. En los países occidentales, las mujeres tienden a tener los hijos entre los 30 y los 40 años, por lo que se recomienda llevar a cabo un diagnóstico prenatal precoz con técnicas de estudio genético (la amniocentesis, la biopsia coriónica y la funiculocentesis) y controles ecográficos y analíticos específicos (por ejemplo, se recomienda el test de O’Sullivan para diagnosticar la diabetes gestacional en el primer trimestre). Se debe incidir, especialmente, en aspectos como la dieta y la actividad física, para prevenir el aumento excesivo de peso, más frecuente en gestaciones a partir de los 38 años, y las complicaciones que se asocian.
Consejos de salud: Alimentación y embarazo - recomendaciones
Consejos de salud: Adultez
El embarazo y otras situaciones de vidapP@)
El embarazo es un proceso individual y particular que cada mujer vive de una manera diferente según la educación, los hábitos, los valores, las costumbres y la cultura. Aunque comparta manifestaciones con otras mujeres, al final, cada una lo vive de una determinada manera en función de las diferentes situaciones de vida.
- Sufrir una enfermedad crónica
1.1 Problemas endocrinológicos; 1.2 Problemas hepáticos y digestivos; 1.3 Problemas cardiovasculares; 1.4 Problemas hematológicos; 1.5 Problemas respiratorios; 1.6 Problemas musculoesqueléticos; 1.7 Problemas urinarios; 1.8 Problemas neurológicos; 1.9 Problemas psíquicos; 1.10 Cáncer; 1.11 Infecciones (Sida); 1.12 Miopía; 1.13 Problemas dermatológicos. - Actividad laboral de riesgo
- Gestación gemelar y múltiple
- Viajar embarazada
1. Sufrir una enfermedad crónica
Con el fin de que la mujer que sufre un problema de salud crónico pueda disfrutar del embarazo, se recomienda que planifique la gestación de manera que se produzca en un momento en que la enfermedad esté estabilizada. La gestante con una enfermedad crónica puede necesitar unos controles específicos, pero puede beneficiarse, como cualquier otra mujer, de los consejos del equipo de salud o de los grupos de preparación para el nacimiento, el parto y la crianza.
Es necesario que la mujer informe al equipo de salud especializado en su enfermedad del deseo gestacional, ya que será el encargado de asesorarla sobre los cambios de hábitos (la dieta, la actividad física, el descanso, la higiene postural, etc.) que le ayudarán a conseguir y mantener el embarazo.
En la mayoría de casos, la mujer embarazada que sufre una enfermedad crónica se considera una gestante de alto riesgo obstétrico, por lo que la visita preconcepcional es especialmente importante.
El seguimiento del embarazo se acostumbra a realizar en el hospital, ya que la gestación de alto riesgo requiere un seguimiento especial con controles específicos, según la patología o la enfermedad crónica.
Consejos de salud: Alimentación y embarazo en las enfermedades crónicas
1.1 Problemas endocrinológicos
Enfermedad tiroidea
La glándula tiroidea sufre una sobrecarga durante el embarazo, por lo que es necesario que la mujer que sufre problemas de tiroides visite al endocrinólogo para que le ajuste la medicación antes de la gestación. Actualmente, los fármacos para tratar los trastornos tiroideos son compatibles con el embarazo.
El hipotiroidismo tiene una especial importancia, porque puede provocar subfertilidad e infertilidad y aumenta el riesgo de aborto durante el primer trimestre. Una de las causas del hipotiroidismo es el déficit de yodo en la dieta, elemento imprescindible para la fabricación de hormonas tiroideas. Se debe tener en cuenta que, a partir de la 10.ª semana de embarazo, el feto ya no depende de las hormonas tiroideas maternas, sino de su propia tiroides, por lo que necesita una aportación suficiente de yodo que provenga de la ingesta materna. Eso es especialmente importante en mujeres que sufren hipotiroidismo y en poblaciones en que este problema de salud es endémico y hay un índice de hipotiroidismo neonatal muy alto. Por eso, se recomienda que toda la población utilice sal yodada y que todas las mujeres embarazadas, tengan o no problemas de tiroides, tomen un suplemento de yodo.
Diabetes mellitus
La diabetes puede ser pregestacional o gestacional, si se detecta durante el embarazo. También puede ser insulinodependiente o no. En todos los casos se considera una gestación de alto riesgo. Es conveniente que las mujeres con diabetes planifiquen el momento de la gestación con el fin de que los niveles de azúcar en la sangre estén lo más equilibrados posible.
Debe tenerse en cuenta que el embarazo ya es un proceso diabetógeno por sí mismo (aumenta el nivel de azúcar en la sangre), con una cierta resistencia a la insulina. Unos niveles altos de azúcar durante el embarazo pueden afectar negativamente al feto y a la gestación, ya que conllevan riesgos de aborto, de malformaciones fetales y de muerte.
Las complicaciones crónicas severas de la diabetes (nefropatía, retinopatía y cardiopatía) se consideran una contraindicación absoluta o relativa de la gestación, según el tipo y la gravedad de la complicación, ya que el embarazo puede agravar los síntomas y, incluso, hacer peligrar la vida de la mujer.
El endocrinólogo o la enfermera especialista es quién ayuda a la mujer a ajustar la dieta, la insulina y la actividad física al nuevo estado, con el objetivo de evitar cambios repentinos en la glicemia (hipoglicemia o hiperglicemia) y de conseguir un buen control metabólico. Así, pues, la mujer realiza el seguimiento del embarazo con el obstetra, pero también necesita un control próximo del equipo de endocrino.
Consejos de salud: Diabetes
1.2. Problemas hepáticos y digestivos
La gestación se caracteriza por una moderación del tránsito intestinal debida a la relajación de la musculatura del sistema digestivo y al desplazamiento que sufren los órganos abdominales por el crecimiento uterino. Eso hace que puedan empeorar o descompensarse los problemas de salud ya existentes, como el estreñimiento, el reflujo gastroesofágico (el paso del contenido gástrico en el esófago), la pirosis (sensación de ardor en el esófago), la gastritis (inflamación de la mucosa gástrica), la úlcera gástrica o los cólicos hepáticos. El crecimiento uterino también produce un aumento de la presión sobre el recto y puede provocar o agravar las hemorroides, de manera que puede llegar a causar trombos.
En estos casos, se recomiendan cambios higienicodietéticos y un tratamiento farmacológico (protectores gástricos o antiácidos) o quirúrgico (en el caso de hemorroides trombosadas), si es necesario.
Consejos de salud: la alimentación ante los trastornos propios del embarazo
1.3 Problemas cardiovasculares
Otra característica de la gestación es la sobrecarga del sistema cardiocirculatorio, a causa del aumento de la volemia (volumen de sangre circulante) y de la retención de líquidos en los tejidos.
Cardiopatías
Las cardiopatías hacen que el corazón tenga que trabajar más. Así, pues, la mujer embarazada que sufre una cardiopatía debe estar lo más estabilizada posible. En los casos de cardiopatía grave (grado IV), el embarazo está contraindicado. Si la cardiopatía es congénita, se recomienda hacer un estudio de diagnóstico prenatal precoz.
Varices en las piernas
La mujer con varices en las piernas puede ver agravado su problema de salud. Durante la gestación, el retorno venoso de las extremidades inferiores se ve afectado directamente por el aumento de la presión abdominal, a causa del incremento del volumen uterino, lo que dificulta el retorno de la sangre de las extremidades inferiores hacia el corazón. También pueden aparecer varices vulvares, que pueden ser asintomáticas (sin molestias) o muy dolorosas. Hay que valorar en cada caso la necesidad de adoptar medidas físicas y de higiene postural.
Hipertensión
La hipertensión en una mujer gestante puede tener consecuencias graves, tanto para el feto (por ejemplo, prematuridad y retraso del crecimiento fetal) como para la gestante. La mujer embarazada que padece hipertensión puede sufrir un agravamiento de su estado que puede provocar, durante el primer y el segundo trimestre, el aborto y llegar, incluso, a la eclampsia (convulsiones debidas a la HTA que se pueden dar en el segundo y en el tercer trimestre). Es necesario mantener la TA por debajo de 140/90 mmHg , pero sin llegar a bajarla hasta el punto que comprometa la circulación entre el útero y la placenta (circulación uteroplacentaria).
Tanto en el caso de la mujer con HTA crónica como en el caso de quién la sufre durante el embarazo por primera vez, la gestación se considera de alto riesgo y el consejo preconcepcional pasa por introducir cambios en la medicación y en los hábitos dietéticos.
1.4 Problemas hematológicos
Las mujeres que sufren problemas hematológicos tienen más riesgo de aborto y de sufrir tromboembolismos (taponamiento de una arteria y compromiso de la circulación, transitorio o no). Por eso, es conveniente informar al equipo de salud de hematología del deseo de quedar embarazada y llevar un seguimiento analítico específico (hemogramas, recuento de plaquetas y pruebas de coagulación).
La anemia, la alteración de la coagulación o la plaquetopenia (disminución del número de plaquetas en la sangre) influyen en el parto (pueden hacer que sea vaginal o por cesárea) y en el tipo de analgesia que se debe utilizar (por ejemplo, la alteración de la coagulación es una contraindicación para la analgesia epidural).
1.5 Problemas respiratorios
La mujer con problemas respiratorios puede ver agravado su estado, sobre todo a partir de la 24.ª semana, a causa de la compresión pulmonar provocada por el desplazamiento de las vísceras abdominales. La disnea (dificultad respiratoria) y la sensación de cansancio pueden aumentar significativamente y verse agravadas por la anemia y por el edema (inflamación) de la mucosa nasal propios del embarazo.
Las mujeres asmáticas, normalmente, pueden continuar su tratamiento habitual durante el periodo preconcepcional y durante la gestación.
1.6. Problemas musculoesqueléticos
El embarazo provoca una serie de cambios en la estática de la mujer. Estos cambios pueden agravar lesiones crónicas como la lordosis (curvatura excesiva de la porción lumbar de la columna) o la escoliosis (desviación lateral de la curvatura normal de la columna) y provocar dolor y ciática.
1.7 Problemas urinarios
La bacteriuria asintomática es una infección de orina que puede pasar desapercibida en la mujer gestante. Si tiene problemas renales o urinarios previos, puede llegar a desarrollar una pielonefritis aguda (inflamación de los riñones y de los uréteres a causa de una infección de orina o de una obstrucción ureteral o renal) con consecuencias graves, como la amenaza de parto prematuro (APP).
1.8 Problemas neurológicos
El abordaje de la gestación en las mujeres con problemas neurológicos depende del tipo de trastorno, del grado de afectación y del estadio de la enfermedad. No todas las enfermedades neurológicas afectan a la gestación, pero algunas aumentan el riesgo de complicaciones fetales y maternas.
Epilepsia
Los tratamientos anticonvulsivantes interfieren en la absorción de ácido fólico, por lo que debe aumentarse la dosis preconcepcional de 0,4 mg/día, que se da en gestaciones normales, a 5 mg/día. Debe cambiarse la medicación habitual para la epilepsia o suspenderla, ya que los anticonvulsivantes son teratógenos (pueden provocar malformaciones fetales). También hay que tener en cuenta que las crisis parciales y las ausencias no afectan al feto, pero sí que le afectan las convulsiones, que pueden conllevar consecuencias graves también para la madre.
Cefalea (migraña)
Las cefaleas acostumbran a mejorar durante el segundo y el tercer trimestre, excepto las de origen tensional. Debe tenerse en cuenta que la mujer gestante que sufre cefalea puede hacer un tratamiento médico con paracetamol o analgésicos más potentes sin perjuicio para el embarazo ni para el feto. También es importante que la mujer conozca las alternativas no farmacológicas, como las terapias complemetarias: el yoga, las técnicas corporales, etc.
1.9 Problemas psíquicos
El embarazo es un periodo en que empeoran sensiblemente los síntomas de los trastornos psíquicos, ya que, a menudo, la mujer debe renunciar a la medicación habitual; además, los cambios fisiológicos propios de la gestación y del parto también pueden inducir a un agravamiento de los síntomas. El periodo de riesgo máximo es el puerperio: durante el embarazo, disminuyen los síntomas de enfermedades como la esquizofrenia o el trastorno bipolar, pero se agravan en el puerperio, de manera que aumenta el riesgo de sufrir depresión puerperal.
1.10 Cáncer
La gestación no agrava ni minimiza los procesos cancerosos, excepto en el caso del cáncer de pecho y el melanoma. Si el diagnóstico y el tratamiento se han hecho durante el periodo periconcepcional o durante el primer trimestre del embarazo, debe tenerse en cuenta que la radioterapia es altamente teratógena (puede provocar malformaciones en el feto). Hay que evaluar el riesgo que implica para la mujer el retraso de la terapia anticancerosa hasta el postparto, y, para el feto, los riesgos que implican tratamientos como la hormonoteràpia, la quimioterapia o la cirugía.
Consejos de salud: Cáncer
1.11 Infecciones
Las infecciones pueden ser producidas por virus, bacterias, protozoos, plasmodios y hongos. Hay un grupo de enfermedades infecciosas, llamadas TORCH (toxoplasmosis, rubéola, citomegalovirus y herpes), con agentes causales diversos, pero con características similares con respecto a los efectos sobre el feto. Las TORCH tienen las siguientes características:
- son asintomáticas o leves para la mujer;
- afectan al feto de manera variable;
- causan retrasos en el crecimiento uterino;
- causan secuelas crónicas irreversibles;
- se pueden diagnosticar con una analítica.
La afectación fetal de la infección depende del momento de la gestación en que se produce la misma y del tipo de microorganismo. La transmisión se produce a través de la placenta, durante la gestación, o bien a través del canal del parto.
Deben tenerse en cuenta, sobre todo, las enfermedades de transmisión sexual y hacer atención a las mujeres con problemas inmunológicos de base, para aconsejarlas y poder incidir, más concretamente, en la prevención de las enfermedades infectocontagiosas.
Cuando, en una pareja, uno de los miembros tiene anticuerpos del sida, debe tener en cuenta que puede transmitir el virus tanto al miembro seropositivo de la pareja como al futuro hijo. Sin embargo, con un buen control de la enfermedad y con los tratamientos actuales, las posibilidades de transmisión de la enfermedad al feto son muy bajas.
Actualmente, se recomienda utilizar técnicas de reproducción asistida para conseguir la gestación y, a partir del segundo trimestre del embarazo, llevar a cabo un tratamiento con fármacos antirretrovirales para reducir las posibilidades de contagio de la madre al feto. Por este mismo motivo, también se recomienda llevar a cabo el parto mediante una cesárea y no amamantar al bebé con leche materna.
1.12 Miopía
Los pujos del periodo expulsivo del parto aumentan la presión intracraneal y el riesgo de desprendimiento de retina. Por lo tanto, en una mujer con miopía alta puede ser recomendable el parto por cesárea.
1.13 Problemas dermatológicos
Durante la gestación, también se producen cambios en la piel, que pueden ser temporales, como el aumento de la cantidad de pelo facial o la aparición de acné, o definitivos, como las estrías. Hay algunas enfermedades de la piel o dermopatías propias del embarazo que causan la aparición de manchas o dermatitis, normalmente con prurito (picazón), que desaparecen después del parto.
2. Actividad laboral de riesgo
El riesgo en la actividad laboral es uno de los aspectos que se valora durante la visita preconcepcional o en la primera visita de seguimiento del embarazo. Existe una normativa específica que regula la exposición de la mujer gestante a agentes de riesgo en la actividad laboral y que establece los criterios de valoración de los riesgos siguientes.
- Agentes teratogénicos. Algunos fármacos, las radiaciones, los gases anestésicos, el CO2, los pesticidas, los productos químicos, el humo y el polvo pueden tener efectos teratógenos.
- Posturas y cargas de pesos. La bipedestación durante tres horas o más aumenta el riesgo de prematuridad. Además, puede agravar la presencia de varices. Cargar más de 3 kg aumenta el riesgo de dolor dorsolumbar, sobre todo en condiciones antiergonómicas y de forma repetitiva. Se desaconsejan las actividades extremas a partir del 5.º mes (deportes de competición, danza, etc.).
- Trabajo nocturno. Se considera trabajo nocturno la jornada laboral que se desarrolla entre las 22 h y las 7 h. Aunque los efectos negativos de la nocturnidad sobre la gestación no son claros, se desaconseja que la mujer embarazada trabaje en este horario.
- Agentes infecciosos. No se aconseja exponerse a agentes infecciosos como la rubéola, el citomegalovirus, la hepatitis B, el toxoplasma, el herpes o la sífilis.
- Temperaturas extremas. La normativa laboral establece que la temperatura óptima para trabajar es entre 17 ºC y 27 ºC, aunque puede variar en función del tipo de actividad y del ambiente donde tiene lugar; también establece el grado de humedad y la velocidad del aire. El calor extremo (más de 36 ºC) aumenta claramente el riesgo de sufrir un aborto espontáneo. Por otra parte, una exposición continuada al frío puede tener consecuencias negativas locales (entumecimiento, insensibilidad, dolor y congelación) o generales (pérdida de concentración, confusión, descoordinación e hipotermia); así, pues, los ambientes laborales con temperaturas inferiores a 0 ºC afectan negativamente al embarazo.
- Ruido. Un ambiente de trabajo con más de 100 dB se considera ruidoso. Exponerse a un ambiente de este tipo puede provocar hipoacusia y efectos sobre el sistema nervioso o cardiovascular. La mujer embarazada no debe exponerse a ambientes de más de 80 dB a partir de la 20.ª o 22.ª semana.
- Vibraciones. La exposición a vibraciones durante el embarazo aumenta el riesgo de desprendimiento de placenta, prematuridad y aborto espontáneo. La magnitud de los efectos de las vibraciones depende de la frecuencia y de la amplitud: cuanta más amplitud, más efectos negativos sobre el organismo y sobre el embarazo.
3. Gestación gemelar y múltiple
El embarazo de gemelos y el embarazo múltiple, tanto si son espontáneos como conseguidos con técnicas de reproducción asistida, son considerados, respectivamente, de alto riesgo y muy alto riesgo. Se recomienda hacer el seguimiento en centros hospitalarios especializados, ya que es necesario un control ecográfico de los fetos más intenso. En este tipo de gestaciones, es normal que aumenten las manifestaciones físicas típicas del embarazo, como los vómitos y las náuseas, a causa de los altos niveles de la hormona del embarazo, y aparezcan, precozmente, el estreñimiento, las hemorroides, la lumbalgia, las varices, la dificultad respiratoria (relacionados con el aumento del volumen abdominal), la taquicardia (relacionada con la sobrecarga cardiaca) y la anemia.
Las gestaciones gemelares y múltiples tienen más incidencia de complicaciones maternas y fetales, como:
- aborto,
- parto prematuro,
- enfermedad hipertensiva del embarazo,
- retraso del crecimiento intrauterino,
- hemorragia postparto,
- desprendimiento de placenta.
Las recomendaciones en el parto de gemelos dependen, principalmente, del estado de salud materno y fetal y de la colocación de los fetos.
En un embarazo múltiple se recomienda realizar cesárea, pero, hoy día, es una medida que está en controversia y empieza a valorarse el parto vaginal según las características de cada gestación.
4. Viajar embarazada
Viajar, por placer o por cuestiones personales o profesionales, es una actividad habitual en la vida de la mujer, y viajar embarazada es cada vez más frecuente. Las precauciones que deben tenerse en cuenta dependen del medio de transporte, la distancia y la destinación.
No está contraindicado en las gestantes sanas con un embarazo saludable viajar en moto o ir en bicicleta, aunque no son los medios de transporte más recomendables.
El embarazo y problemas de salud relacionadospP@)
Además de los trastornos leves y de los problemas de salud propios del embarazo, específicos de cada trimestre, la mujer debe saber lo qué es normal y lo qué no lo es durante el embarazo, y conocer los servicios de salud que tiene al alcance para usarlos en caso de urgencia.
1. Primer trimestre:
1.1 metrorragia, 1.2 aborto, 1.3 gestación ectópica, 1.4 hiperémesis gravídica
2.1 anemia, 2.2 hipertensión gestacional, 2.3 diabetes gestacional
3. Tercer trimestre:
3.1 ciática, 3.2 metrorragia, 3.3 ruptura prematura de membranas, 3.4 amenaza de parto prematuro, 3.5 retraso del crecimiento intrauterino, 3.6 muerte fetal, 3.7 gestación cronológicamente prolongada.
El reconocimiento de los siguientes signos favorece el diagnóstico precoz de los problemas de salud relacionados con el embarazo:
- Metrorragia: hemorragia genital similar a una menstruación.
- Dolor abdominal intenso que no cesa con el reposo.
- Contracciones regulares e intensas antes de la 37.ª semana de gestación.
- Ausencia de percepción de movimientos fetales, durante un día, a partir del 6.º mes.
- Sensación de cansancio exagerado y ahogo después de realizar pequeños esfuerzos.
- Pérdida de líquido por la vagina.
- Cambios en el flujo (color, olor o cantidad) y desconfort o prurito vulvovaginal.
- Más de 38 ºC de fiebre.
- Migraña persistente que no cede con analgésicos suaves ni con medidas físicas.
- Molestias urinarias.
- Diarrea intensa.
- Dolor o inflamación de una variz.
- Hinchazón persistente de pies, manos y cara.
- Vómitos persistentes.
- Alteración de la visión.
- Ausencia de la percepción de movimientos fetales a partir del 5.º mes.
1. Primer trimestre
1.1 Metrorragia
La metrorragia es una hemorragia genital similar a una menstruación. Durante el primer trimestre, una metrorragia acostumbra a indicar algún tipo de anomalía de gestación, como, por ejemplo, una amenaza de aborto o una gestación ectópica. Es importante hacer un diagnóstico clínico y ecográfico.
1.2 Aborto
El aborto es “la expulsión o extracción de la madre de un feto o embrión de menos de 500 g de peso (o menos de 22 semanas completas de gestación), independientemente o no de la existencia de signos de vida, y del hecho de que el aborto haya sido espontáneo o provocado”, según la Federación Internacional de Ginecólogos y Obstetras (1982).
En general, un 15 % de las gestaciones de los países occidentales acaban con un aborto espontáneo, así, pues, es un hecho relativamente frecuente en mujeres sin problemas de salud. En la mayoría de los casos, se desconoce la causa, aunque pueden ser ovulares o maternas. Las ovulares están relacionadas con alteraciones cromosómicas o malformaciones del embrión, anomalías de la placenta o alteraciones hormonales. Las maternas se deben a enfermedades maternas, exposición a teratógenos o problemas uterinos.
Se consideran las siguientes situaciones:
- Interrupción voluntaria del embarazo (IVE). La legislación en cuanto a la I.V.E. es muy variable de un país a otro, incluso dentro de la Unión Europea. En España, la Ley orgánica 2/2010, de 3 de marzo, de salud sexual y reproductiva regula la I.V.E. y especifica:
“Artículo 14. Interrupción del embarazo a petición de la mujer.
Podrá interrumpirse el embarazo dentro de las primeras catorce semanas de gestación a petición de la embarazada, siempre que concurran los requisitos siguientes:
a) Que se haya informado a la mujer embarazada sobre los derechos, prestaciones y ayudas públicas de apoyo a la maternidad, en los términos que se establecen en los apartados 2 y 4 del artículo 17 de esta Ley.
b) Que haya transcurrido un plazo de al menos tres días, desde la información mencionada en el párrafo anterior y la realización de la intervención.
Artículo 15. Interrupción por causas médicas.
Excepcionalmente, podrá interrumpirse el embarazo por causas médicas cuando concurra alguna de las circunstancias siguientes:
a) Que no se superen las veintidós semanas de gestación y siempre que exista grave riesgo para la vida o la salud de la embarazada y así conste en un dictamen emitido con anterioridad a la intervención por un médico o médica especialista distinto del que la practique o dirija. En caso de urgencia por riesgo vital para la gestante podrá prescindirse del dictamen.
b) Que no se superen las veintidós semanas de gestación y siempre que exista riesgo de graves anomalías en el feto y así conste en un dictamen emitido con anterioridad a la intervención por dos médicos especialistas distintos del que la practique o dirija.
c) Cuando se detecten anomalías fetales incompatibles con la vida y así conste en un dictamen emitido con anterioridad por un médico o médica especialista, distinto del que practique la intervención, o cuando se detecte en el feto una enfermedad extremadamente grave e incurable en el momento del diagnóstico y así lo confirme un comité clínico.
La IVE puede hacerse por técnicas quirúrgicas o médicas. Las técnicas quirúrgicas incluyen la aspiración uterina y el raspado uterino (las dos tienen como objetivo el vaciado de la cavidad uterina). Las técnicas médicas consisten en la administración de dos fármacos: la mifepristona, que interrumpe el embarazo, y el misoprostol, que provoca la expulsión. La elección de una u otra técnica depende de criterios como: profesional, las semanas de embarazo y la preferencia de la mujer.
- Interrupción voluntaria del embarazo
- Salud sexual y reproductiva e interrupción voluntaria del embarazo
- Amenaza de aborto. Se produce una hemorragia genital intermitente de sangre roja o marrón, generalmente escasa, acompañada o no de dolor, sin dilatación del cuello uterino. Con una ecografía, se puede confirmar la presencia del embrión y el latido fetal. No hay consenso con respecto a la conducta o al tratamiento de la amenaza de aborto, sin embargo, generalmente se recomienda reposo, abstinencia sexual y conducta expectante, pero no se ha demostrado que estos consejos eviten el aborto. Se recomienda llevar a cabo un control ecográfico al cabo de una semana para volver a valorar la vitalidad del embrión y los síntomas.
- Aborto en curso. Se produce una hemorragia genital acompañada de dolor abdominal o lumbar, con dilatación del cuello uterino. Debe tenerse una conducta expectante, esperar el aborto completo, ingresar en el hospital y hacer evacuación uterina, mediante aspiración o raspado, bajo anestesia.
- Aborto completo. Se produce la expulsión de todo el contenido uterino: huevo, membranas y placenta. La hemorragia y el dolor terminan espontáneamente. El cérvix (cuello uterino) se cierra y el útero vuelve a su tamaño.
- Aborto incompleto. Se produce la expulsión de parte del contenido uterino. La hemorragia y la dilatación del cuello del útero persisten. Se aconseja la evacuación de los restos mediante un raspado (intervención quirúrgica a través de la vagina para evacuar la cavidad uterina).
- Aborto diferido. Es la interrupción de la gestación sin la expulsión del embrión. No tiene síntomas, aunque hay mujeres que destacan una disminución o la desaparición de los síntomas subjetivos del embarazo (náuseas, tensión mamaria, etc.). Se diagnostica ecográficamente por la ausencia del latido fetal y por el estancamiento del crecimiento del embrión. La conducta puede ser expectante (se acostumbra a dar un margen de tiempo variable para que se produzca el aborto de manera espontánea) o llevar a cabo un raspado.
- Aborto habitual. Se produce en la mujer que ha sufrido tres o más abortos espontáneos. Este antecedente condiciona el diagnóstico para las gestaciones posteriores.
Manejo del aborto espontáneo
El manejo expectante; el manejo farmacológico; el manejo quirúrgico.
Cuando se produce un aborto espontáneo o diferido, según las condiciones clínicas de la mujer, existen diferentes opciones de manejo. La mujer puede optar por un manejo expectante, por un aborto farmacológico o por la cirugía (aspiración o legrado).
- El manejo expectante consiste en dejar que el proceso de aborto siga el curso natural, sin interferir con medicación o cirugía. La mujer debe saber que este manejo implica un sangrado vaginal abundante y dolor abdominal y lumbar; el ingreso hospitalario no es necesario, excepto en casos de sangrado excesivo (cuando debe de cambiarse la compresa cada media hora). Con la sangre suelen expulsarse coágulos y restos embrionarios. Después de la expulsión, el sangrado y los dolores abdominales van disminuyendo; el sangrado —similar a una menstruación— continuará durante 10-14 días. Para calmar el dolor, pueden tomarse analgésicos como paracetamol o ibuprofeno y analgésicos con codeína. En caso de sangrado excesivo, de aumento del dolor y de olor desagradable del sangrado, se recomienda consultar al servicio de urgencias.
Aspectos que deben tenerse en cuenta: - Se recomienda tener cerca el contacto de la comadrona o de un profesional sanitario que pueda resolver dudas y acompañar a la mujer si es necesario.
- Deben usarse compresas y no tampones.
- Si no se produce el sangrado espontáneo, hay que valorar el manejo activo quirúrgico.
- Si el sangrado es abundante, deben evitarse los baños con agua caliente.
- Se recomienda hacer un seguimiento a las 2 o 3 semanas del sangrado más intenso. En la mayoría de los casos no habrá que hacer ninguna ecografía de comprobación.
- La menstruación aparece al cabo de 4-6 semanas. No obstante, este indicador es muy variable de una mujer a otra.
- El manejo farmacológico consiste en administrar misoprostol para provocar la dilatación del cérvix y la evacuación del contenido uterino. Este tipo de aborto se recomienda llevarlo a cabo bajo supervisión de un profesional sanitario, una comadrona o un médico. Hay diferentes pautas de administración del misoprostol, por vía oral, bucal, vaginal o rectal.
Aspectos que deben tenerse en cuenta: - Se recomienda en gestaciones inferiores a las 12 semanas, calculadas a partir de la fecha de la última regla.
- Deben usarse compresas y no tampones.
- El sangrado acostumbra a ir acompañado de dolor abdominal y lumbar. Es recomendable tomar algún analgésico —paracetamol con codeína o ibuprofeno— media hora antes de la toma del misoprostol.
- El sangrado más intenso se produce, mayoritariamente, entre las 4 y las 6 horas posteriores a la administración del medicamento, a pesar de que este indicador es muy variable, puesto que puede existir sangrado hasta 24 h después. A continuación, el sangrado, similar a la menstruación, puede durar 1 o 2 semanas.
- Los efectos secundarios del misoprostol son náuseas, vómitos, escalofríos y sensación febril.
- Se puede repetir el tratamiento en caso de no haberse producido el sangrado.
- No es recomendable la comprobación por ecografía durante las 3 semanas siguientes debido a la poca fiabilidad del diagnóstico ecográfico después del tratamiento con misoprostol.
- El diagnóstico de aborto completo es clínico, es decir, se deduce por la sintomatología que refiere la mujer.
- La menstruación aparece al cabo de 4-6 semanas. A pesar de esto, este indicador es muy variable de una mujer a otra.
- El manejo quirúrgico del aborto consiste en la evacuación uterina mediante diferentes técnicas quirúrgicas y bajo anestesia local, general o sedación. El manejo quirúrgico del aborto implica ingreso hospitalario.
Aspectos que deben tenerse en cuenta: - El sangrado después del legrado puede durar de una semana a diez días.
- El dolor abdominal acostumbra a durar entre 24 y 48 h.
- Existe riesgo de perforación uterina y de daños en el cuello uterino.
- Existe un mayor riesgo de infección.
- La menstruación aparece al cabo de 4-6 semanas. No obstante, este indicador es muy variable de una mujer a otra.
Debe tenerse en cuenta que la mujer que tiene un aborto, tanto si es provocado como si es espontáneo, sufre una pérdida y debe pasar un proceso de duelo. Y, casi siempre, a la tristeza que acostumbra a conllevar un aborto, se añade un sentimiento de culpabilidad. Hay que respetar el proceso de aceptación de la pérdida, animar a expresar los sentimientos, tanto a la mujer como a la pareja, si la tiene, y ofrecerle una buena orientación profesional sobre alternativas terapéuticas.
No hay ninguna evidencia que la mujer que ha abortado deba esperar un determinado tiempo para volver a quedarse embarazada.
Consejos de salud: Parto y el duelo perinatal
Consejos de salud: Duelo
1.3 Gestación ectópica
La gestación ectópica es la que se produce fuera de la cavidad uterina. El 95 % de estas gestaciones se produce en las trompas de Falopio y, normalmente, no evolucionan más allá de las 10 semanas de gestación.
Se manifiesta con los signos y síntomas propios del embarazo, hemorragia genital escasa y dolor abdominal general, que se agudiza con la palpación de uno de los lados del abdomen. En los casos más graves, puede llegarse a romper la trompa comprometida, producirse una hemorragia importante, dolor agudo, localizado en zona lumbar, brazos y hombros, náuseas, vómitos y pérdida de conciencia.
Se recomienda seguir las siguientes indicaciones:
- Conducta expectante. Si no hay latido fetal ni síntomas propios del embarazo, se puede esperar a que se resuelva el problema espontáneamente. Deben realizarse análisis de sangre seriados para controlar que la hormona del embarazo (beta-HCG) vaya disminuyendo.
- Tratamiento farmacológico. Las mujeres que no presentan síntomas de ruptura de la trompa de Falopio pueden seguir un tratamiento farmacológico. Consiste en administrar metotrexato (fármaco citoestático) por vía intramuscular para alterar el crecimiento del tejido embrionario. Debe evitarse una nueva gestación durante los tres meses posteriores a la administración de metotrexato debido a su efecto teratogénico.
- Tratamiento quirúrgico. El tratamiento quirúrgico más habitual es la extirpación de la trompa afectada, generalmente por laparoscopia.
Como en el caso del aborto, la mujer que vive esta situación también pasa por un proceso de luto y también necesita recibir un buen apoyo emocional y profesional durante todo el proceso.
1.4. Hiperémesis gravídica
Aunque las náuseas y vómitos son frecuentes hasta la 16.ª semana de gestación en la mayoría de las mujeres gestantes, la hiperémesis gravídica es un síndrome caracterizado por:
- náuseas y vómitos persistentes,
- intolerancia a los alimentos líquidos y sólidos,
- pérdida de peso,
- deshidratación,
- afectación renal.
En los casos más graves debe realizarse un ingreso hospitalario.
Las gestaciones gemelares o múltiples tienen más riesgo de sufrir esta complicación, aunque también se asocia a factores psicoemocionales y al estrés materno. Aparte del tratamiento médico para corregir la deshidratación, hay que explorar los sentimientos de la mujer y el estado psíquico; el apoyo psicológico y emocional a la mujer y a la familia es, a menudo, la base para solucionar el problema.
2. Segundo trimestre
2.1 Anemia
Hay diferentes tipos de anemia pero la más frecuente es la anemia ferropénica. Los valores de hemoglobina en la sangre por debajo de 9 g/dl se consideran anemia grave y la gestación, en este caso, es de alto riesgo. Según la Organización Mundial de la Salud (OMS), la anemia del embarazo es la concentración de hemoglobina en la sangre materna por debajo de 11 g/dl. La anemia fisiológica del embarazo es la que presenta valores de hemoglobina hasta 11 g/dl, de hematocrito de 34 % y 3.200.000 de hematíes.
La anemia fisiológica de la gestación se debe a diferentes factores:
- Aumento del volumen sanguíneo, sobre todo entre el 2.º y 3.º mes, que conlleva que el hierro de la sangre quede más diluido.
- Aumento del consumo de hierro y folatos, que intervienen directamente en la absorción del hierro, debido al aumento del número de hematíes y al crecimiento fetal, sobre todo, a partir de la segunda mitad del embarazo.
- Alteración en la absorción gástrica del hierro.
A menudo, la gestante que sufre anemia manifiesta síntomas, como palpitaciones, cansancio, palidez, mareo, etc., que pueden confundirse con las manifestaciones típicas del embarazo. Por eso, es importante confirmar la sospecha de anemia con una analítica. El diagnóstico se acostumbra a realizar a partir de la analítica del segundo trimestre; una vez diagnosticada la anemia ferropénica, es especialmente importante hacer una dieta con complementos de hierro y ácido fólico y seguir las recomendaciones dietéticas que aseguran la absorción.
Una anemia grave durante el embarazo aumenta el riesgo de aborto, de prematuridad, de muerte perinatal y de infecciones postparto.
2.2 Enfermedad hipertensiva del embarazo o hipertensión gestacional (HG)
Es la hipertensión arterial (HTA) que se diagnostica durante el embarazo en mujeres con tensión arterial (TA) previa normal.
Se considera HTA cuando se obtienen valores iguales o mayores a 140 mmHG de TA sistólica (máxima) y 90 de diastólica (mínima) después de las 20 semanas de gestación y en dos tomas separadas por un mínimo de cuatro horas.
La HG más severa aumenta el riesgo de prematuridad y de complicaciones maternas y fetales graves.
La HG puede presentarse con distintos grados de gravedad.
- Hipertensión gestacional. Presenta valores altos de TA asociados o no a la presencia proteínas en orina. Es la HTA más leve y sólo debe realizarse un seguimiento específico de la gestación, que puede hacer la mujer en su domicilio, para controlar la TA y la presencia de proteínas en orina. También hay que ajustar la dieta y los hábitos de vida.
- Preeclampsia leve. Presenta valores de altos de TA y una cantidad significativa de proteínas en orina en dos determinaciones con tira reactiva separadas por un mínimo de cuatro horas.
- Preeclampsia grave. Presenta valores de TA por encima de 160/110 mmHg, con una cantidad significativa de proteínas en orina, disminución de plaquetas, alteración del hemograma, dolor epigástrico y síntomas neurológicos (cefalea, alteraciones visuales, etc.).
- Eclampsia. Presenta todos los signos y síntomas del punto anterior, además de convulsiones y coma.
Una vez diagnosticada la HG es necesario realizar un seguimiento estricto para controlar la TA, analíticas de sangre y de orina, control del bienestar fetal con RCTG y, en los casos más graves, se recomienda hacer un ingreso hospitalario y finalizar la gestación.
A pesar de que la HG se debe a factores relacionados con la gestación, también hay que aplicar medidas higienicodietéticas (una alimentación adecuada, ejercicio físico, control del estrés y control del consumo de sal y de alcohol) relacionadas con el control de la HTA.
2.3 Diabetes gestacional
La diabetes gestacional es la que se diagnostica por primera vez en la gestación. Normalmente es asintomática y, por eso, se recomienda realizar el test de O'Sullivan (valoración de la glucosa plasmática venosa una hora después de la ingesa oral de 50 g de glucosa) a todas las mujeres embarazadas en la analítica del 2.º trimestre. También se recomienda hacer el test cada trimestre a todas las mujeres gestantes de más de 35 años con antecedentes familiares de diabetes o con antecedentes de diabetes gestacional en embarazos anteriores y a las mujeres gestantes con obesidad (con un índice de masa corporal mayor de 25).
Para conseguir un buen control metabólico, es necesario que la gestante aprenda a controlar los niveles de azúcar en sangre y orina y a cuidarse con una buena alimentación y ejercicio. En algunos casos deberá llevarse a cabo un tratamiento con insulina.
En el control de la diabetes, también deben seguirse las recomendaciones dietéticas específicas.
3. Tercer trimestre
3.1. Ciática
La ciática es el dolor lumbar causado por la compresión del nervio ciático que empieza en la nalga y que puede llegar hasta el talón. El peso del útero grávido conlleva modificaciones en la columna vertebral que pueden provocar el pinzamiento de este nervio.
En la mayoría de casos, los síntomas mejoran con ejercicios específicos (estiramientos, yoga, etc.), antiinflamatorios y reposo.
3.2 Metrorragia
La hemorragia genital del tercer trimestre es un problema grave que normalmente se asocia a una inserción anómala de la placenta (placenta previa y variantes) o a un desprendimiento de placenta.
- Placenta previa. La placenta se inserta cerca o encima del orificio cervical interno (OCI). El OCI es una parte del cuello uterino que es la salida de la matriz. Por eso, la implantación de la placenta en esta zona puede impedir la salida natural del bebé y producir hemorragias importantes si el cérvix empieza a dilatarse. Así, pues, la inserción placentaria es uno de los aspectos que siempre se busca en las ecografías obstétricas. La hemorragia por placenta previa no acostumbra a producir dolor.
- Desprendimiento de placenta. En situaciones normales, la placenta se desprende después del nacimiento del bebé. Uno de los problemas más graves que pueden suceder es que la placenta se desprenda antes del nacimiento. Esto puede provocar la muerte del bebé y de la madre. El desprendimiento de placenta puede ir acompañado o no de hemorragia genital, pero siempre hay un dolor abdominal intenso.
En cualquiera de los dos casos anteriores, se requiere ingreso hospitalario. Si se confirma la placenta previa, debe valorarse la magnitud de la hemorragia y la edad gestacional para finalizar la gestación o para ingresar en una unidad de alto riesgo obstétrico. En caso de desprendimiento de placenta, se debe realizar una cesárea urgente.
3.3 Ruptura prematura de membranas (RPM) en gestación pretérmino
El feto se encuentra dentro de la bolsa amniótica, rodeado del líquido amniótico, hasta el final del embarazo. La ruptura de la bolsa puede darse dias u horas antes del parto o durante el parto. Cuando la ruptura se produce antes de que el embarazo llegue a término, es decir, a las 37 semanas, se considera una ruptura prematura de membranas pretérmino. La aparición de contracciones o una infección materna pueden provocar esta ruptura, pero, en la mayoría de casos, se desconoce el motivo. La RPM, a veces, puede ir acompañada de contracciones que la mujer percibe como molestias abdominales y lumbares. La salida de líquido amniótico es muy evidente, es decir, la mujer nota que se moja, pero puede confundir este hecho con el flujo vaginal abundoso típico del final del embarazo. En este caso, es especialmente importante confirmar el diagnóstico de RPM con un test bioquímico específico que detecta las características propias del líquido amniótico, como, por ejemplo, la alcalinidad. Debe tenerse en cuenta que la RPM aumenta el riesgo de infección fetal y de parto prematuro.
El manejo de la RPM pretérmino es diferente según la edad gestacional: en gestaciones antes de la semana 35 es aconsejable el ingreso hospitalario, hacer reposo absoluto, empezar un tratamiento para madurar los pulmones fetales (administración de corticoides a la gestante por vía intramuscular) y llevar a cabo un conjunto de medidas ante la amenaza de parto prematuro. También está indicado el tratamiento antibiótico para evitar la infección y, si la RPM se acompaña de contracciones, hay que iniciar el tratamiento farmacológico correspondiente para detenerlas.
A partir de la semana 35 no se toman medidas para parar el parto si se desencadena.
Una vez hecho el diagnóstico, debe evitarse el tacto vaginal, porque aumenta el riesgo de infección, y hay que dar información sobre todo el proceso y los riesgos que conlleva. La mujer que sufre una RPM se encuentra en una situación de angustia ante la posibilidad de la prematuridad del hijo y todo lo que ello comporta. Es necesario que aprenda a observar los síntomas, como el dolor abdominal y lumbar, y las características de la pérdida de líquido amniótico (la cantidad, el color y el olor).
3.4 Amenaza de parto prematuro (APP) y parto prematuro
La amenaza de parto prematuro (APP) es la aparición de contracciones que producen modificaciones cervicales antes del final de la gestación. El riesgo principal del APP, si no se realiza un diagnóstico precoz y un tratamiento específico, es el parto prematuro que, según la edad gestacional, puede conllevar problemas muy graves para el bebé a causa de su inmadurez y, incluso, la muerte.
Tipos de prematuridad:
- Prematuridad extrema. El nacimiento se produce entre las 20 y las 27 semanas de gestación.
- Prematuridad moderada. El nacimiento se produce entre las 28 y las 31 semanas de gestación.
- Prematuridad leve. El nacimiento se produce entre las 32 y las 36 semanas de gestación.
A partir de la 34.ª semana de gestación, disminuye el riesgo de secuelas graves y mejora el pronóstico.
El APP tiene una sintomatología muy inespecífica, como dolor abdominal, aumento del flujo, dolor lumbar, etc.; a veces, puede ir acompañada de pérdida de líquido amniótico o de hemorragia.
Si se confirma el APP, se recomienda el ingreso hospitalario, reposo absoluto, un tratamiento específico para inhibir las contracciones y otro tratamiento para madurar los pulmones fetales (administración de corticoides en la gestante por vía intramuscular). Hay que dar una esmerada información a la mujer y a la familia sobre las posibilidades de vida del feto y de las secuelas, según la edad gestacional.
Uno de los aspectos que hay que tener en cuenta en los casos de APP es la maduración pulmonar. La maduración pulmonar consiste en administrar corticoides a la gestante por vía intramuscular para acelerar la maduración de los pulmones fetales. La maduración pulmonar disminuye muy significativamente el riesgo de complicaciones respiratorias causadas por la premaduración, además, también tiene efectos beneficiosos sobre otros órganos fetales. Por eso, está indicada en todas las mujeres que se encuentran entre la 24.ª y 34.ª semana de gestación con riesgo de premaduración.
3.5 Retraso del crecimiento intrauterino (RCI)
El feto crece y madura a medida que avanza la gestación. En los controles ecográficos se toman medidas del feto: del fémur y el húmero, del perímetro cefálico y abdominal, etc., para confirmar el crecimiento. En la ecografía del tercer trimestre, se hace una estimación del peso fetal y se compara con el peso estimado de unas tablas con datos clasificados según la edad gestacional. Se considera un feto con RCI aquél que tiene un peso inferior al percentil 10 para su edad gestacional; estadísticamente, sólo 10 de cada 100 fetos de la misma edad gestacional tienen este peso o menos. Hay diferentes tipos de RCI según las biometrías fetales. El RCI puede estar causado por:
- Factores fetoplacentarios: insuficiencia placentaria, gestación múltiple o enfermedad fetal.
- Factores maternos: desnutrición severa, ingesta de fármacos o drogas o enfermedades maternas (por ejemplo, HTA).
En cualquier caso, es importante evaluar el bienestar fetal con pruebas, con el estudio de la circulación fetoplacentaria y con un seguimiento ecográfico. En función del resultado de las pruebas y de la edad gestacional, se valora la posibilidad de aplicar los tratamientos de la maduración pulmonar fetal y la finalización de la gestación.
3.6 Muerte fetal
La muerte del feto es una de las peores experiencias que puede sufrir una mujer gestante. Aunque la mujer esté sana, la gestación sea normal y haya un buen seguimiento del equipo obstétrico, se puede producir la muerte del feto, por factores conocidos, como lo asfixia por una vuelta de cordón, o desconocidos, incluso después de la autopsia. La reacción ante este hecho, tanto de la mujer como de la familia, depende del momento de la pérdida y del motivo; en general, cuanto más adelantado está el embarazo, peor es la experiencia.
En los casos de muerte fetal, la gestación suele finalizar con la inducción del parto. Se recomienda acompañar a la madre durante todas las fases del proceso de luto, aceptar cualquier tipo de reacción, permitir la expresión de sentimientos y emociones, ofrecer la posibilidad de poder disfrutar de un espacio aislado y permitir el contacto con el hijo muerto.
3.7 Gestación cronológicamente prolongada (GCP)
Tradicionalmente, se considera aquella gestación que supera las 42 semanas o los 294 días. Estudios realizados a partir del año 2002 sugieren que un porcentaje pequeño de los embarazos pueden superar la semana 42 sin que esto suponga ningún riesgo para el feto. Considerar una gestación como prolongada presupone que todos los bebés deberían nacer en un periodo de tiempo estándar sin tener en cuenta las diferencias individuales; pero hay factores genéticos que influyen en la duración de la gestación: son habituales historiales familiares de gestaciones prolongadas. Cada bebé intrauterino tiene un tiempo adecuado de gestación, del mismo modo que durante la infancia algunos niños aguantan la cabeza, se sientan o andan antes de que otros.
El líquido amniótico disminuye a medida que se acerca el parto y se considera fisiológico. No hay estudios claros que determinen con sensibilidad la cantidad óptima de líquido amniótico que debe tener un feto al final del embarazo.
Para diagnosticar una gestación prolongada, es necesario tener una datación precisa del embarazo. En el manejo de la GCP se recomienda realizar los controles de bienestar fetal que la mujer embarazada y el profesional consensúen. Si no se produce el parto espontáneo a partir de la semana 42, la gestante deberá ser informada de los riesgos y beneficios de la inducción del parto y de la conducta expectante para poder tomar la decisión que considere más adecuada.
Enlace recomendado: Inducción del trabajo de parto para mejorar los resultados en mujeres a término o después del término
 Comentarios
Comentarios
Enlaces de interés
Fuentes de interés general
- Ara Criatures
- Asociación española de seguridad alimentaria y nutricion (AESAN)
- Atención al viajero (Ministerio de Sanidad y Consumo español)
- Crianza natural
- Información para la igualdad. Comunicación de género
- Información sobre los derechos en parto y embarazo. Planes de nacimiento
- Interrupción voluntaria del embarazo. Departament de Salut de la Generalitat
- Nacer en casa
- Nacimiento y Salud (Conselleria de Salut i Consum de les Illes Balears)
- Página de la OMS (embarazo)
- Página de salud en general, embarazo, parto y crianza
- Publicaciones de la Generalitat en cuanto a salud materno infantil
- Salud sexual y reproductiva e interrupción voluntaria del embarazo. Ministerio de sanidad
- Sociedad española de fertilidad (SEF)
- Violencia de género (Instituto andaluz de la mujer)
- Violencia y salud (Ministerio de Sanidad, Servicios sociales e Igualdad)
Bibliografía
Bibliografía consultada
- Alfirevic Z, Devane D, Gyte GML. Cardiotocografía continua (CTG) como forma de monitorización fetal electrónica para la evaluación fetal durante el trabajo de parto (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 20 de junio 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Bamigboye AA, Smyth R. Intervenciones para las varicosidades y el edema de la pierna en el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 1º septiembre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Beckmann MM, Garrett AJ. Masaje perineal antes del parto para la reducción del trauma perineal (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Cañete Palomo ML, Cabero Roura L. Urgéncias en ginecología y obstetricia: aproximación a la medicina basada en la evidencia.
Castilla -La Mancha: FISCAM; 2007 - Coordinador: Cerrolaja Asenjo, Javier. Grupo de trabajo “Riesgo laboral y embarazo. Orientaciones para la valoración del riesgo laboral y la incapacidad temporal durante el embarazo.
Madrid: Sociedad Española de Gineología y Obstetricia; 2008 - Cunningham FG, Mc.Donald P, Gant NF, Leveno KJ, Gilkstrap LC, Hankins GDV, Clark SL. Williams Obstetricia
20ena ed. Argentina: Ed. Médica Panamericana; 1998 - E.Fabre González, editor. Manual de asistencia al embarazo normal: Grupo de trabajo sobre asistencia al embarazo normal.
2ª Ed. Zaragoza: Sección de medicina perinatal de la sociedad española de ginecología y obstetricia; 2001 - Editores: Bajo Arenas JM, Melchor Marcos JC, Mercé LT. Fundamentos de Obstetricia.
Madrid. Sociedad Española de Ginecología y Obstetricia; 2007 - Generalitat de Catalunya. Protocol de seguiment de l’embaràs a catalunya.
2ona ed. revisada. Barcelona: Direcció General de Salut Pública; 2005 - Haider BA, Bhutta ZA. Suplementos de micronutrientes múltiples para mujeres durante el embarazo (Revisión Cochrane traducida)
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 septiembre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Harvey R, Hannan SA, Badia L, Scadding G. Lavado nasal con solución salina para el tratamiento sintomático de la rinosinusitis crónica (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 septiembre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.). - Hodnett ED, Downe S, Edwards N, Walsh D. Centros de obstetricia con características familiares versus centros de obstetricia institucionales convencionales (Revisión Cochrane traducida). En:
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 1º septiembre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Hunter S, Hofmeyr GJ, Kulier R. Postura de manos/rodillas en la última etapa del embarazo o trabajo de parto para posición fetal inadecuada (lateral o posterior) (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008]Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Kramer MS, McDonald SW. Ejercicio aeróbico durante el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Mahomed K. Administración de suplementos de hierro y folato en el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, número 3, 2008. Oxford, Update Software Ltd. [Internet][acceso 18 marzo 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, Issue . Chichester, UK: John Wiley & Sons, Ltd.). - Mahomed K, Gülmezoglu AM. Administración de suplementos de yodo a la madre en áreas de deficiencia (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, número 3, 2008. Oxford, Update Software Ltd. [Internet][acceso 18 marzo 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, Issue . Chichester, UK: John Wiley & Sons, Ltd.) - Mateu Sanchís S, coordinador. Guía para la prevención de defectos congénitos.
Madrid: Ministerio de Sanidad y Consumo; 2006 - Pennick VE, Young G. Intervenciones para la prevención y el tratamiento del dolor pélvico y lumbar durante el embarazo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10 octubre 2008] Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Quijano CE, Abalos E. Tratamiento conservador para las hemorroides sintomáticas y/o complicadas durante el embarazo y el puerperio (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 10septiembre 2008] Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Roberts D, Dalziel S. Corticosteroides prenatales para la aceleración de la maduración del pulmón fetal en mujeres con riesgo de parto prematuro (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 20 junio 2008]Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.) - Seguranyes Guillot, G. Enfermeria Maternal Serie Manuales de Enfermeria.
Barcelona: MASSON; 2000 - The Boston Women’s Health Book Collective. Nuestros cuerpos, nuestras vidas.
Barcelona : Ed.Plaza &Janes; 2000 - Villar J, Carroli G, Khan-Neelofur D, Piaggio G, Gülmezoglu M. Patrones de control prenatal de rutina para embarazos de bajo riesgo (Revisión Cochrane traducida).
La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. [Internet][acceso 18 marzo 2008]Disponible en:http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley software.com & Sons, Ltd.).
Bibliografía recomanada
- Chamberlain, David; [traducción: Núria Martí]. La mente del bebé recién nacido.
Santa Cruz de Tenerife : OB STARE; 2002. - Fernández del Castillo, Isabel. La Revolución del nacimiento partos respetados, nacimientos más seguros.
Barcelona: Granica; 2006 - González, Carlos. Bésame mucho: cómo criar a tus hijos con amor.
Madrid: Temas de hoy; 2006. - González, Carlos. Un Regalo para toda la vida : guía de la lactancia materna.
Barcelona: Temas de Hoy; 2007. - Gutman, Laura.La maternidad y el encuentro con la propia sombra: crisis vital y revolución emocional.
Barcelona : Integral; 2008 - Jové, Rosa. Dormir sin lágrimas : dejarle llorar no es la solución.
Madrid : La Esfera de los Libros;¸2007 - Odent, Michel; [traducción, Cisneros, Mª Victoria y Balbás, Mª Jesús] El bebé es un mamífero.
Madrid : Mandala, D.L; 1990 - Northrup, Christiane; [traducción: Brito, Amelia]. Cuerpo de mujer sabiduría de mujer : una guía para la salud física y emocional.
Barcelona : Círculo de Lectores; 2000. - Verny, Thomas y Kelly, John; [traducción: González Trejo, Horacio]. La vida secreta del niño antes de nacer.
Barcelona: Urano, cop; 1988.

Carmen Fernández Ferrín
Enfermera. Fué profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona.
La Carmen falleció en agosto del 2013 pero su aportación y experiencia enfermera continuaran siempre presentes en la Enfermera virtual.
Fué experta en el modelo conceptual de Virginia Henderson, se interesó por el desarrollo disciplinar de la enfermería, especialmente por todo lo relacionado con la construcción teórica del mismo. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos.
Formó parte de la dirección científica de la Enfermera virtual y, como tal, participó en la definición de los conceptos nucleares que enmarcan la filosofía de la web, asesoró en la construcción de la misma y en el diseño de la estructura de las fichas. Así mismo, participó en la selección de los temas a abordar, en la revisión, desde el punto de vista disciplinar, de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de su publicación en la web.


Gisel Fontanet Cornudella
Máster en educación para la salud (UDL). Postgrado en Enfermería psicosocial y salud mental (UB).
Actualmente es gestora de desarrollo de personas de la Unidad de Gestión del Conocimiento de la Fundación Sanitaria Mollet. Miembro del Consejo Asesor Fundación TICSALUT 2014-2017, del grupo @MWC_nursing, entre otros.
Hasta abril de 2015, ha sido adjunta en la Dirección de Programas del COIB llevando a cargo la dirección y coordinación del proyecto Infermera virtual y hasta diciembre de 2016 la dirección de la elaboración y el mantenimiento de los contenidos de Infermera virtual en lo que a su vertiente estructural y pedagógica se refiere, y como asesora del proyecto. Considera que las tecnologías de la información y la comunicación (TIC) e Internet y, en general, la red 2.0 son un canal de comunicación e interacción con y para los ciudadanos, con un gran potencial para la promoción de la autonomía e independencia de las personas en el control y mejora de su salud, como complemento de la atención presencial y continuidad de los cuidados, puesto que es un medio a través del que la persona poco a poco expresa sus necesidades, deseos o inquietudes. Esta información es primordial para conocer el sujeto de la educación y en el cuidar.
Desde 1998, su actividad profesional se desarrolla en el marco de la promoción y la educación para la salud. Fue coordinadora y enfermera asistencial durante 6 años de la Unidad de educación para la salud en la atención a personas afectadas de un problema de salud crónico del Hospital Vall d’Hebron de Barcelona, donde intercaló de forma pionera la atención presencial y virtual. Ha ido centrando su línea de trabajo en el desarrollo de proyectos en el campo de la tecnología de la información y la comunicación (TIC), en el ámbito de la salud.
Es autora de diversas publicaciones, tanto en el registro escrito como en el audiovisual, y de documentos de opinión referentes a la promoción y educación para la salud. Ha colaborado y ha participado en varias jornadas, espacios de debate y estudios de investigación, entre otros, relacionados con la aplicación de las TIC en el ámbito de la salud. Ha iniciado líneas de trabajo en el marco de la promoción y educación para la salud en la escuela, como contexto de ejercicio de la enfermera. Fué miembro fundador del grupo Innovación y Tecnología del COIB @itcoib.


Mª Teresa Luis Rodrigo
Enfermera. Profesora Emérita de la Escuela de Enfermería de la Universidad de Barcelona. Se ha interesado desde hace años en el desarrollo y la utilización de las terminologías enfermeras (de diagnósticos, intervenciones y resultados), desde una concepción disciplinar de los cuidados. Conferenciante y ponente en foros de discusión y formación profesional. Autora de Los diagnósticos enfermeros. Revisión crítica y guía práctica (8ª ed., Madrid: Elsevier, 2008) y de De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI (3ª ed., Barcelona: Masson, 2005), así como de numerosos artículos en distintas revistas científicas.
Hasta diciembre de 2016 formó parte de la dirección científica y disciplinaria de la Infermera virtual y, como tal, ha participado en la elaboración de los conceptos nucleares que guían el contenido de la web, ha asesorado en cuanto a su construcción y en la selección de los temas a abordar, de igual modo, ha colaborado, siempre desde la perspectiva científica y disciplinaria, en la revisión de los contenidos elaborados por los autores y en la revisión final del material elaborado antes de publicarlo en la web.


Roser Castells Baró
Llicenciada en filologia catalana (UB), màster en escriptura per a la televisió i el cinema (UAB), i postgraduada en reportatge de televisió (UPF). Ha treballat com a lingüista especialitzada en llenguatges tècnics i científics al Centre de Terminologia Termcat, i com a assessora lingüística i traductora a la "Revista de la Reial Acadèmia de Medicina de Catalunya", entre altres entitats. Actualment, compagina l'activitat com a lingüista amb la de guionista. Ha col·laborat en la realització de diversos vídeos didàctics per al COIB.


Lucia Alcaraz Vidal
Diplomada Universitaria en Enfermeria por la Universidad de Barcelona en 1990, Posgrado de Enfermería Quirúrgica en la Escuela Universitaria de Enfermería del Hospital de St.Pau (Barcelona) en 1992, Enfermera especialista en Enfermería obstétrico-ginecológica (Comadrona) 2000-2002 en la Unidad Docente de Cataluña.
Enfermera quirúrgica en el Hospital Clínc y Provincial de Barcelona (1990-1992) y en el Hospital de de St.Pau (Barcelona) desde 1992 hasta el año 2000.
Comadrona asitencial desde el 2002 en: Sala de Partos en el Hospital del Mar (Barcelona) durante 6 meses, Sala de Partos del Hospital de St.Pau (Barcelona) hasta la hoy, el PASSIR (Programa d’Atenció Sexual i Reproductiva) en el área de l’Esquerre de l’Eixample (Barcelona) hasta hoy . Colaboradora en la formación pregrado en la Escuela Universitaria de Enfermeria del Hospital de St.Pau (Barcelona) en la asignatura de Materno Infantil.

 Guardando valoración...
Guardando valoración... 


